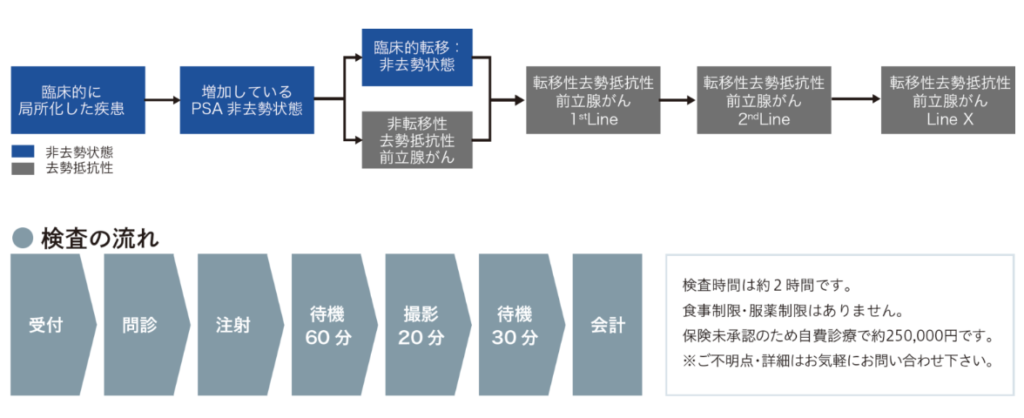
■PSMA-PETの活用

■治療法として手術を選択した場合

■手術の評価
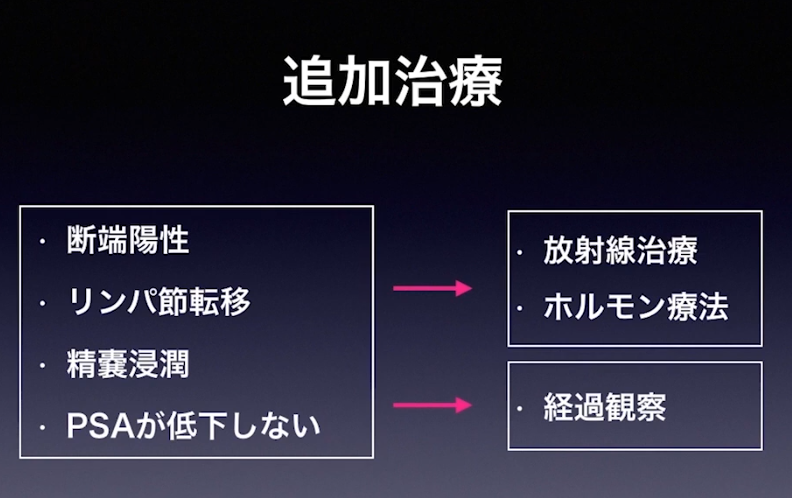
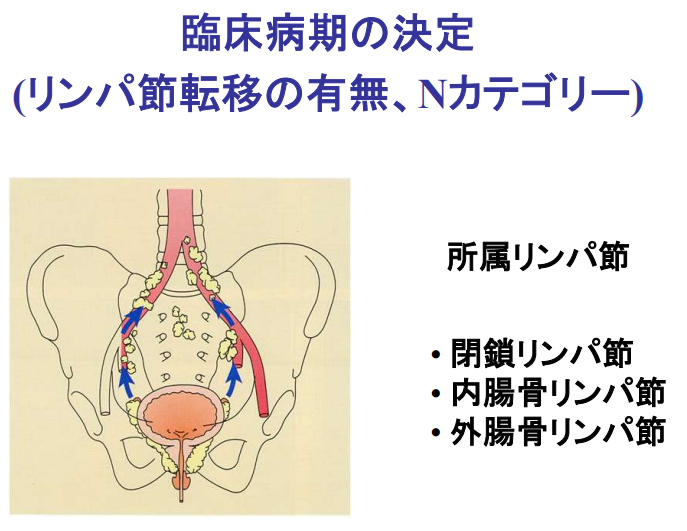
・リンパ節転移
⇒事前にはほとんど分からない(手術して初めて分かる)

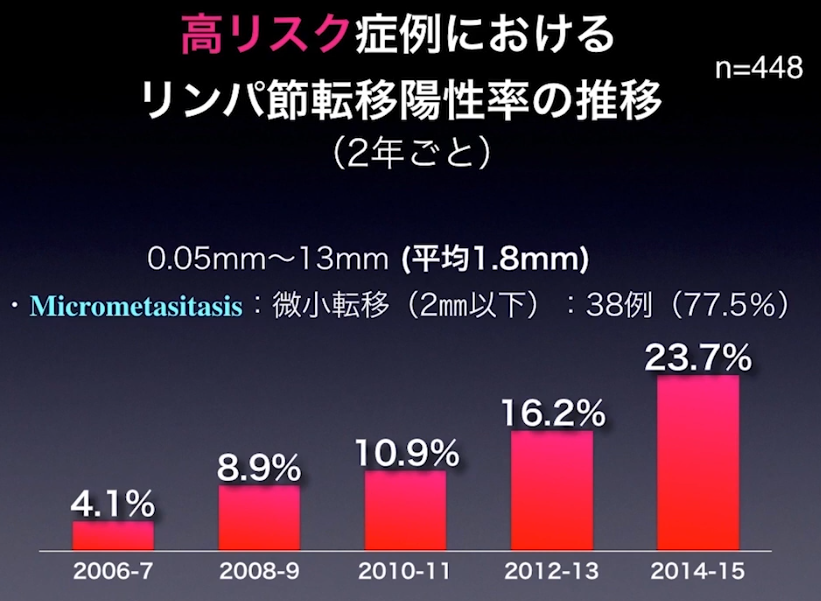
※高リスクにおけるリンパ節転移の率
⇒23.7%
※転移の平均的大きさ:1.8mm
⇒大半のリンパ節転移をCT検査で見逃している(再発因子)
※CTでは8mm以上でないと映らない
■追加治療
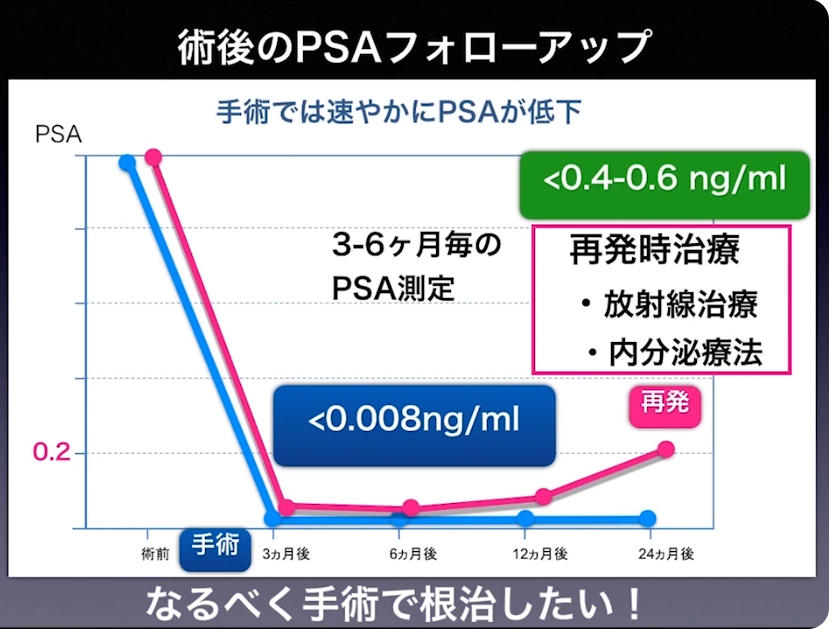
・術後のフォローアップ
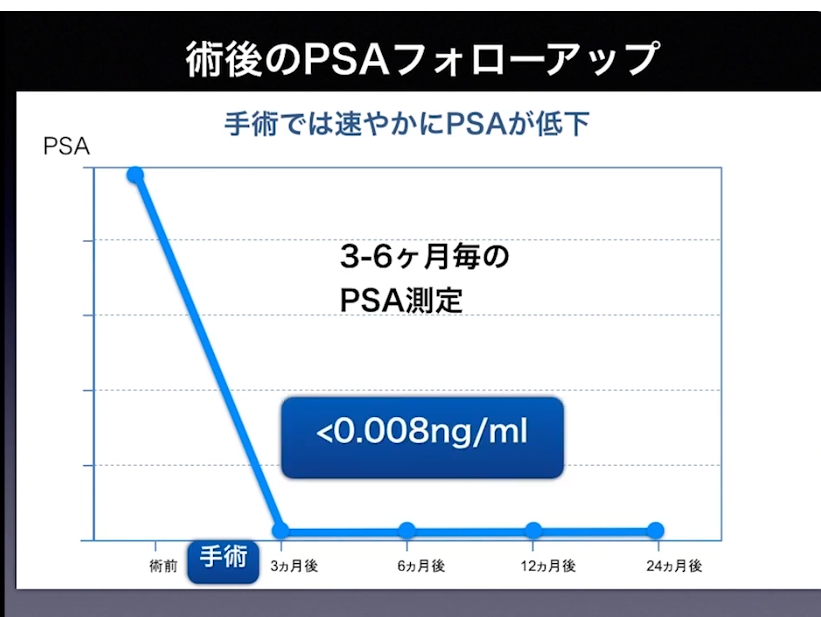
・再発
⇒化学的再発(PSA値の上昇)
⇒画像検査(CT、MRI、骨シンチ)では検出できない段階
・PSMA-PET(保険外診療:自己負担/¥30万円程度)
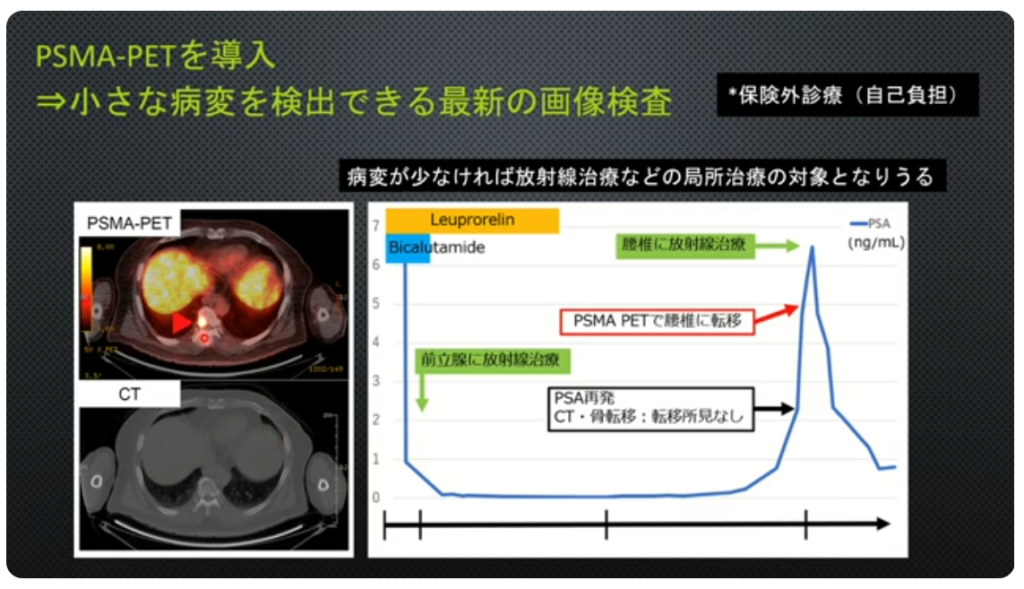
・放射線治療を行うために
⇒化学的再発の段階では
⇒PSMA-PETでがん細胞を特定する必要がある
⇒IGRT(画像誘導放射線治療)の検討
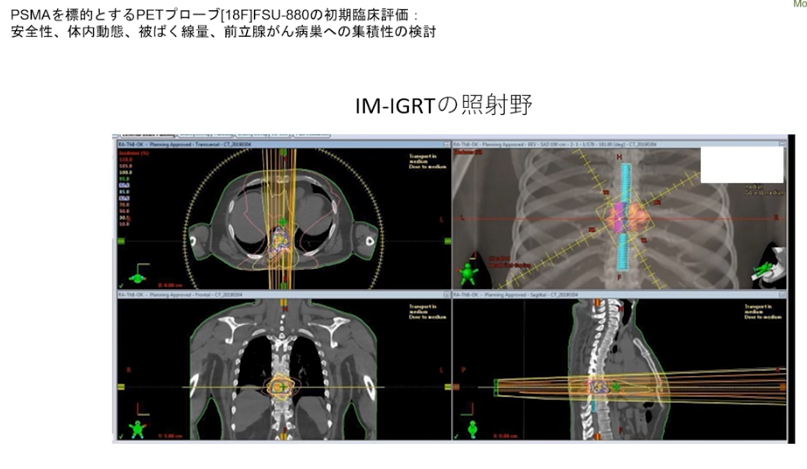
・まとめ

■千葉大学医学部附属病院では、PSMA-PET(F-18 PSMA-1007 PET)による画像診断が受けられます?(要確認)
【PSMA-PETについて】
・前立腺がんの再発や転移を検出する画像診断法です
・CTや骨シンチなどの従来の画像診断法では検出できなかった再発や転移巣を検出できます
・小さなリンパ節転移なども描出されます
・PSMAは前立腺がんの治療ターゲットとしても有効です
・PSMA-PET(保険外診療:自己負担/¥30万円程度)
■千葉大学病院放射線部核医学検査
出典:https://www.ho.chiba-u.ac.jp/dept/houbu/modality/ri/
・PETーCT検査
検査当日は、検査前最低でも6時間は絶食していただきます。
これは組織のブドウ糖の代謝状態を正しくとらえるためです。
水や緑茶などは飲んでかまいませんが、ジュースやアメ・ガムなど糖分を含む飲食はすべて禁止です。
18F-FDG静脈注射した後は、待機室で1時間安静にしていただきます。
その間、体を動かすと使った筋肉に薬が集まってしまうので、静かに過ごしてください。
余分な薬は尿に排出されるので、撮影の前に排尿していただきます。
※18F-FDG静脈注射とはFDG-PET(ブドウ糖PET)かをMicrosoft Copilotに質問
【Microsoft Copilotの回答】
18F-FDG静脈注射はFDG-PET検査の一部です。FDG-PET検査では、18F-FDG(フルデオキシグルコース)を静脈注射し、体内でのブドウ糖代謝の活発な部位を画像化します。これにより、腫瘍や炎症などの病巣を特定することが可能です2。
静脈注射はFDG-PET検査の準備段階で行われるもので、注射後に一定時間待機してから撮影を行います。このプロセス全体がFDG-PET検査と呼ばれます
・千葉大学病院

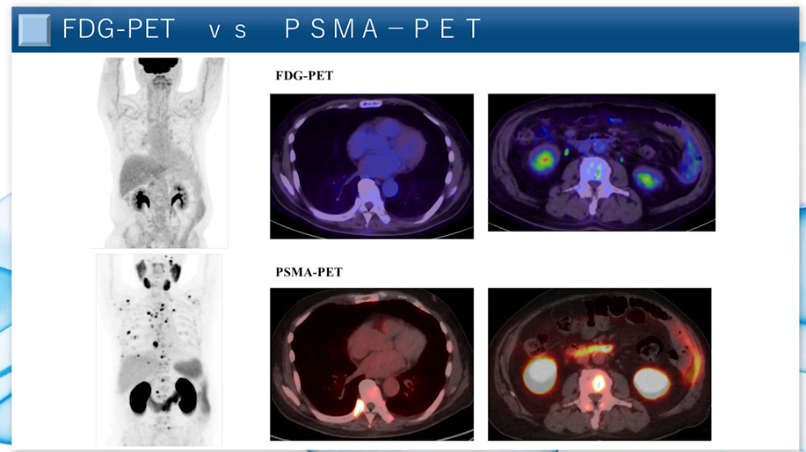
■FDG-PET(上段) vs PASM-PET(下段)
・描出能の違いが明瞭
⇒肋骨の転移が全身にある患者は
⇒FDG-PET(ブドウ糖PET)では全く見えない
⇒PASM-PETは転移が見える
※今までの診断では見落とされていたような微細な転移が
⇒こんなに沢山あるのに今までまったく見えなかった
■『前立腺がんとPSMA-PET』
出典:https://www.com-info.org/www_test/medical.php?ima_20241231_nakamoto
京都大学大学院医学研究科 放射線医学講座(画像診断学・核医学)
教授 中本 裕士
・我が国で一般的に行われるペット(PET)検査は、
⇒フルオロデオキシグルコース(FDG)を静脈内に投与し、
⇒PET/CT装置で画像を得るもので、多くの悪性腫瘍の検索に利用されています。
⇒この検査は、使用する薬剤名にちなみ”FDG-PET検査”とも呼ばれます。
・PET/CT装置が非常に高価であるため、検査を行える施設は限られますが、
⇒CTやMRIなど従来の画像診断で捉えきれない病変を発見できることがあり、
⇒がん診断において重要な検査の一つとされています。
・FDG-PET検査でがんを検出できるのは、
⇒多くのがん細胞でブドウ糖を取り込む性質が高まっているためです。
⇒FDGはブドウ糖と似た構造を持つため、疑似餌のようにがん細胞に取り込まれ、そこから放射線が放出されます。
⇒これを画像化することで、体内のがんの場所を同定することが可能です。
⇒転移巣や重複がんが予期せぬ場所に発見されることもあり、治療方針の決定に役立ちます(図1)。
・しかし、”前立腺がん” は
⇒ブドウ糖の取り込みが弱い場合が多く、
⇒FDG-PETでは病変が描出されにくいという課題があります。
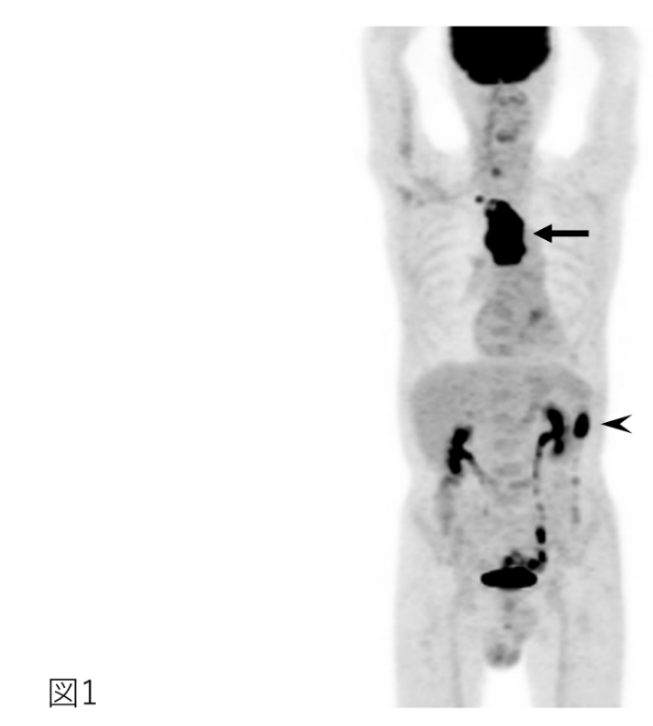
<図1の説明>
FDG-PETの一例。 食道がんの治療方針を決めるために、FDG-PET検査が行われた。 既にわかっていた食道がん(矢印)とともに、予想していなかった下行結腸の大腸がんが疑われ(矢頭)、その後内視鏡検査で確認された。 重複がんとして治療することになった。
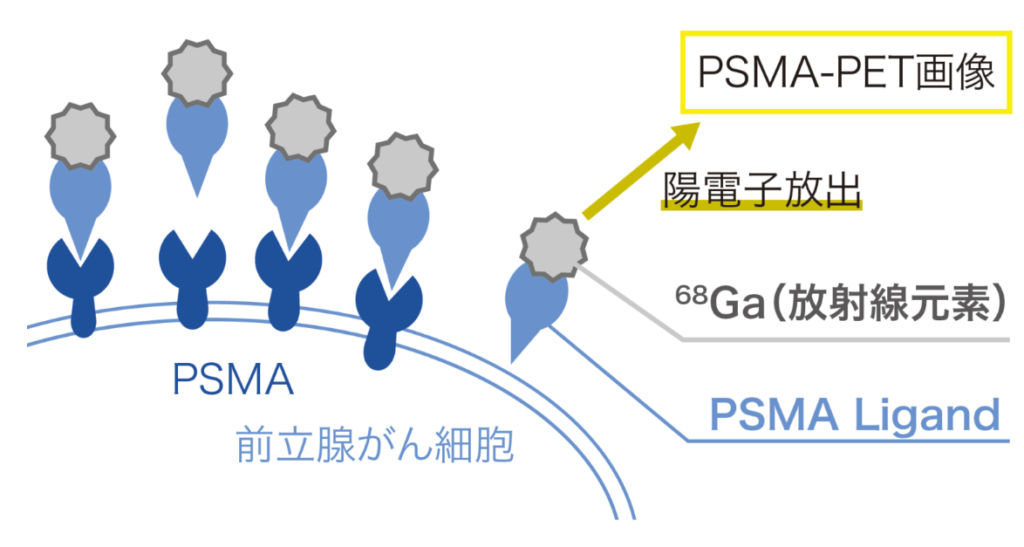
・前立腺がんの診断を補うために開発されたのが、
⇒PSMA製剤を用いるPSMA-PET検査です。
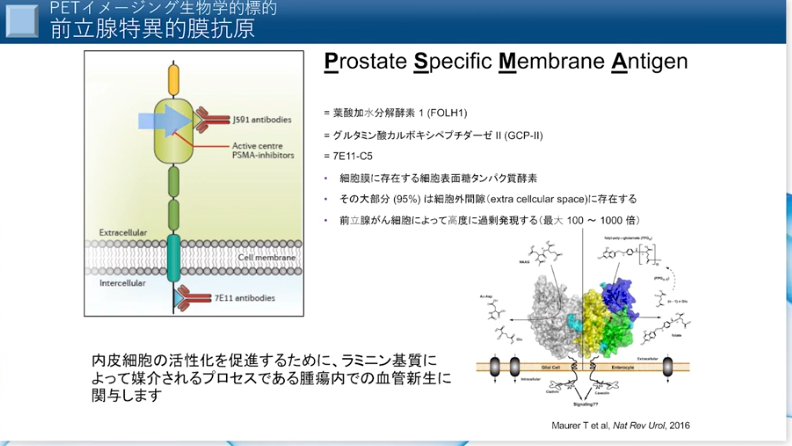
・PSMAとは「前立腺特異的膜抗原(Prostate Specific Membrane Antigen)」の略で、前立腺がんの細胞膜に多く発現しています。
⇒この検査では、PSMAに高い親和性を持つ薬剤を投与し、
⇒前立腺がん細胞に結合した薬剤から放出される放射線をPET/CTやPET/MRIでとらえ、画像化します。
⇒ PSMA-PET検査は前立腺がんの転移や再発の病変を描出する能力に優れており、
⇒治療方針の決定に貢献します。
⇒特に、根治治療後の経過観察中に腫瘍マーカーPSAが上昇した場合、転移・再発部位を特定する手段として有用です(図2)。
⇒転移巣や再発巣をみつける目的でCTや骨シンチグラフィが用いられていましたが、
⇒諸外国ではこのPSMA-PETがさかんに行われています。
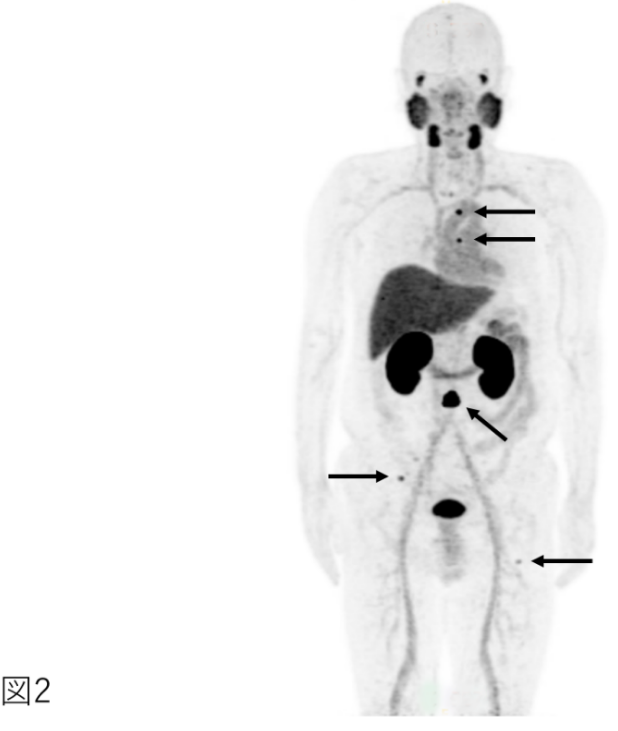
<図2の説明>
PSMA-PETの一例。 前立腺がんの治療後にPSAが上昇し、再発が疑われていた。 骨に一致する複数の取り込みがみられ(矢印)、多発骨転移であることが判明した。
・PSMA-PETには、
⇒前立腺がんの病変をみつけること以外にもうひとつ重要な役割があります。
⇒それは、病変(=治療すべき標的)におけるPSMAの発現を確認することができることです。
⇒既知の病変が陽性であればPSMAが発現していることがわかり、
⇒陰性であれば発現が乏しいと判断できます。
・PSMAが陽性の症例に対して、
⇒PSMAに親和性の高い治療薬を投与することでがん細胞を殺す治療が行われています(図3)。
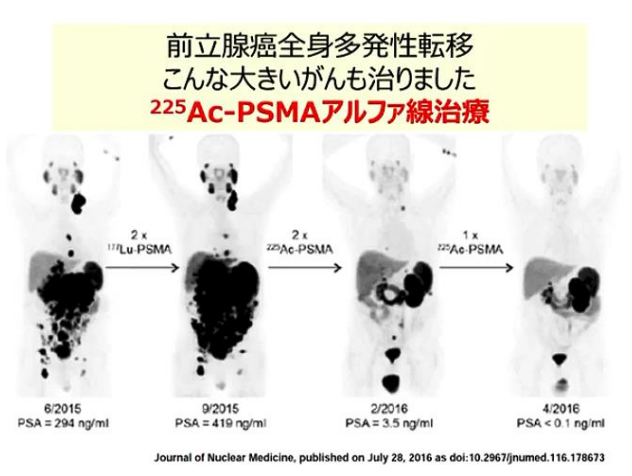
⇒治療目的の放射性核種としては、ベータ線を出すルテシウム-177が一般に用いられていますが、
⇒最近ではより殺細胞効果の高いアルファ線を放出するアクチニウム-225が注目され、良好な治療成績が報告されています。
(注)ミュンヘン工科大学では行っていませんでしたが、177Luよりも強い種類の放射線を出す225Ac(アクチニウム)を使うPSMA治療の研究がドイツのハイデルベルグ大学などで行われています。とても高い治療効果が期待されていますが、同僚の医師に尋ねたところ口が渇くなどの副作用も強すぎると言っていました。『出所情報:PSMA治療ドイツ留学記~ ミュンヘン工科大学にて ~JA北海道厚生連 帯広厚生病院放射線科 岡本 祥三 先生』 https://pc-pc.org/wp/wp-content/uploads/vol6-20200924.pdf
現在、日本ではPSMA-PET検査は保険適用外であり、一部の患者は海外で診断や治療を受けている状況です。 しかしながら、このようなPSMAを標的とする診断と治療を国内での臨床導入に向けた取り組みはすでに進行中であり、近い将来、日本でも広く利用可能になると期待されています。
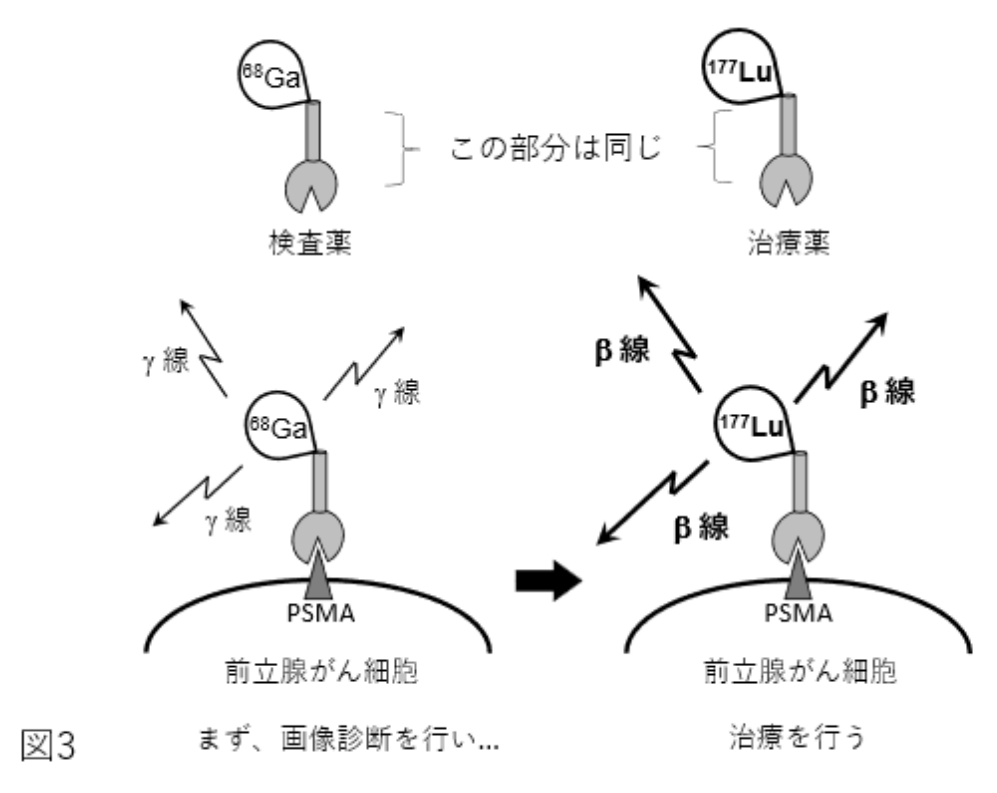
<図3の説明>
PSMAを標的とした画像診断と治療の模式図。 検査薬と治療薬にはそれぞれ68Ga、177Luのような放射性核種が含まれている。 検査薬を投与すると、前立腺がんに発現したPSMAを認識して結合する。 ここからガンマ線が出てくるため、これをとらえることで病変の同定が可能となり、同時にこの病変がPSMAを発現していることもわかる。 PSMAの発現を確認した後に治療薬を投与すると、治療薬はPSMAを認識して結合し、ベータ線が殺細胞効果をもたらす。

出典:https://www.kuhp.kyoto-u.ac.jp/outline/pdf/koho131.pdf


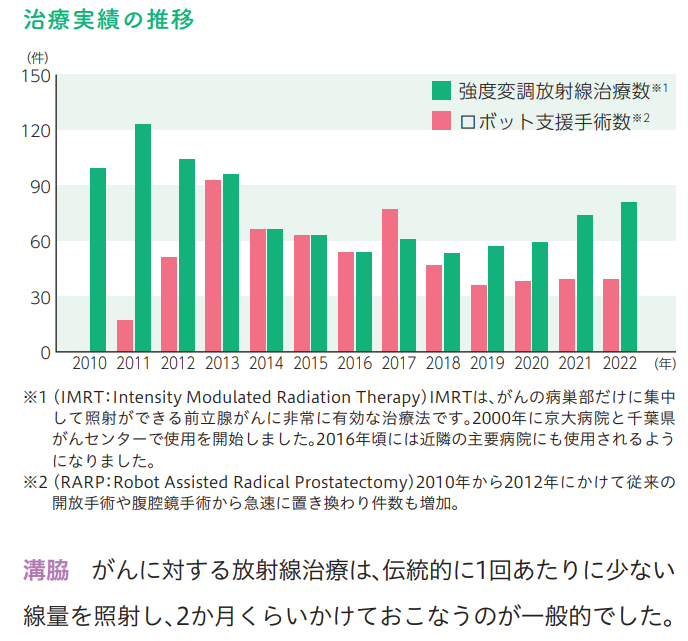
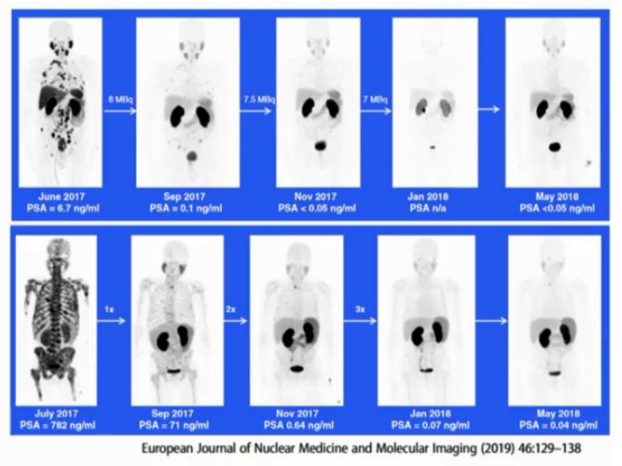
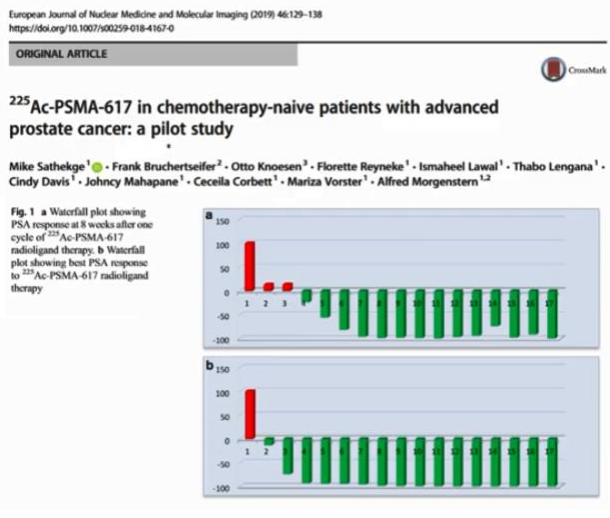
※前立腺がん放射線治療の動向



■ドクターおしえて前立腺がん治療最前線



■静脈注射(68Ga-PSMA-11)
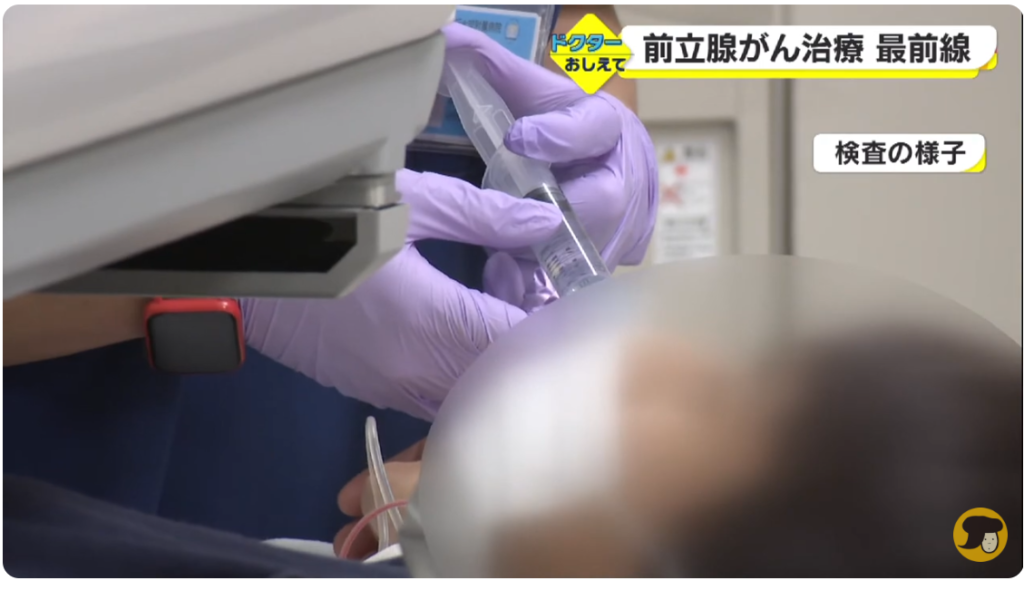
■PSMS(68Ga-PSMA-11)PET検査画像結果

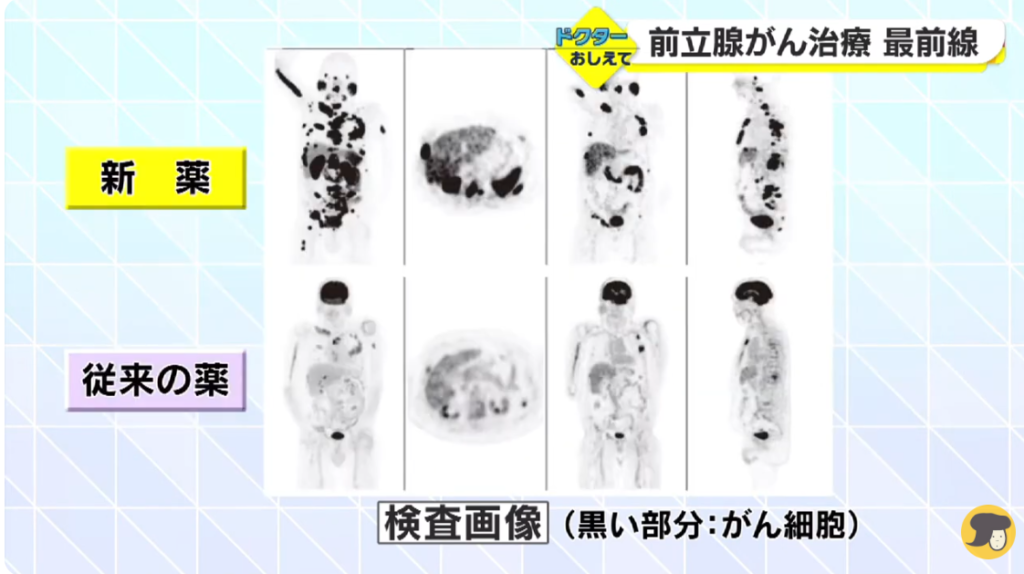
■新薬(68Ga-PSMA-11)vs 従来の薬(放射線の核種)の検査画像比較
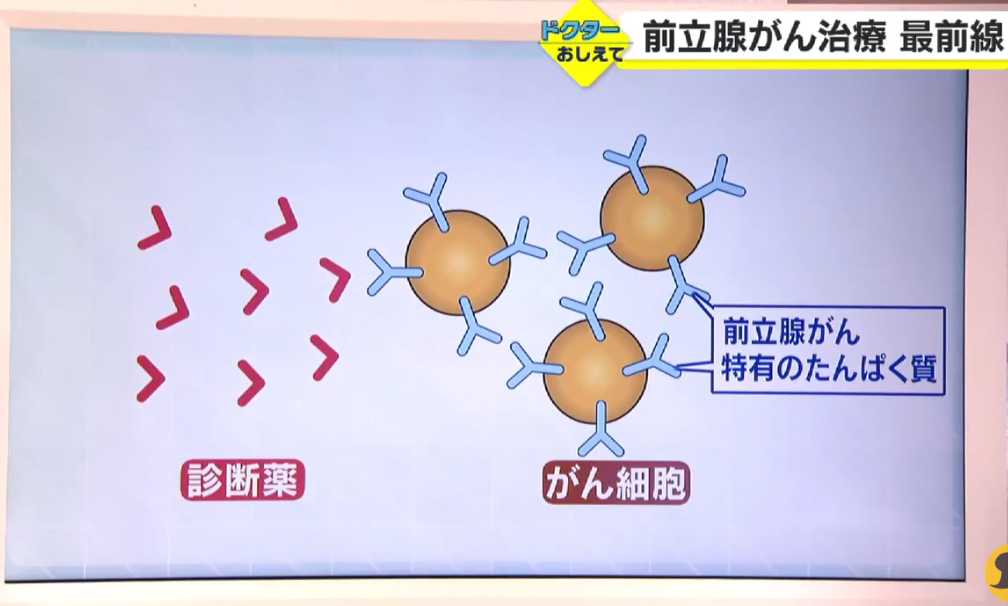
■検査画像化の仕組み概念
↓
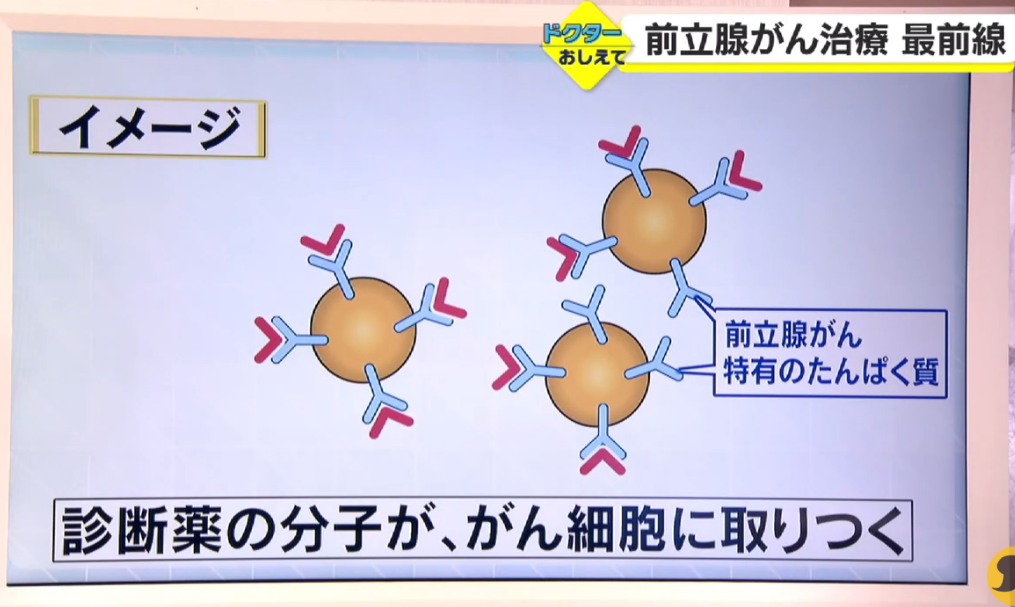
↓
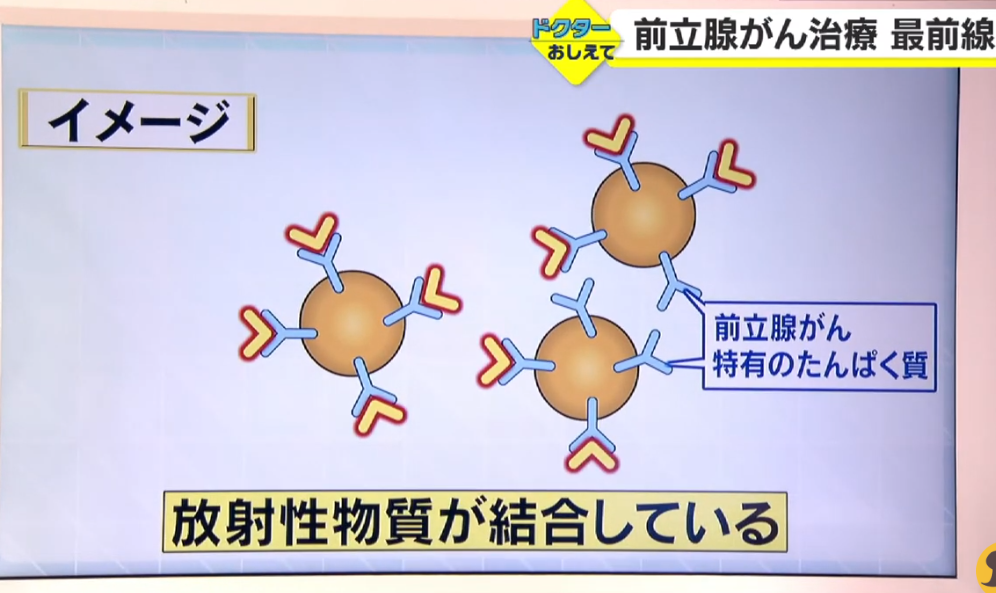
↓
・前立腺がんの転移先が分かる



■検査から治療へ
・海外では前立腺がん治療に使われている
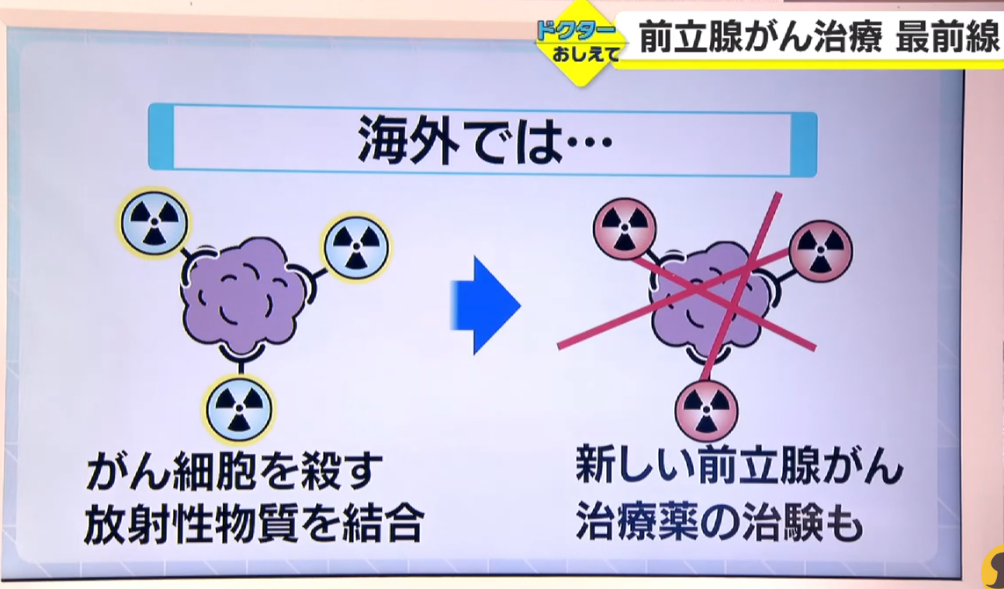

出典:石川テレビ公式チャンネル ドクターおしえて前立腺がん治療最前線 金沢大学付属病院の稲木杏吏医師が解説します。 (石川さんLiveNewsイット2021年4月22日放送)
■核医学から見たPSMA標的治療法とPET診断
出典:https://pc-pc.org/wp/wp-content/uploads/moforum2019.pdf
金沢大学医薬保健研究域医学系核医学教授 絹谷清剛 先生 2019 年 11月24日(日)

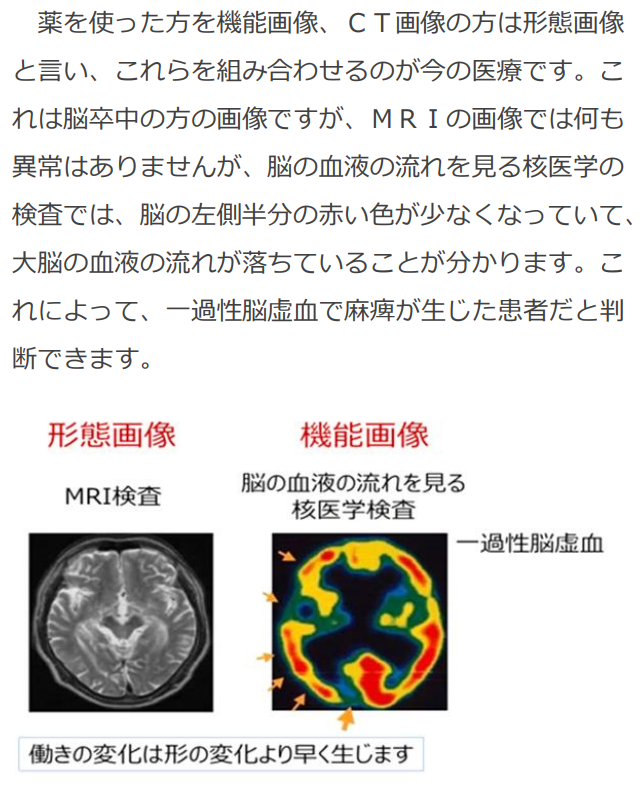

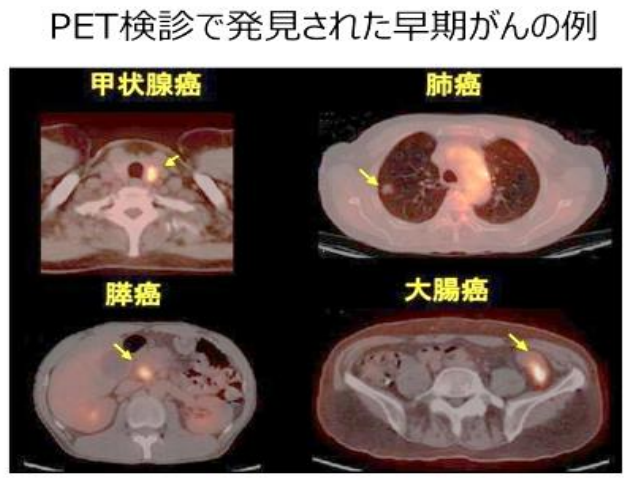

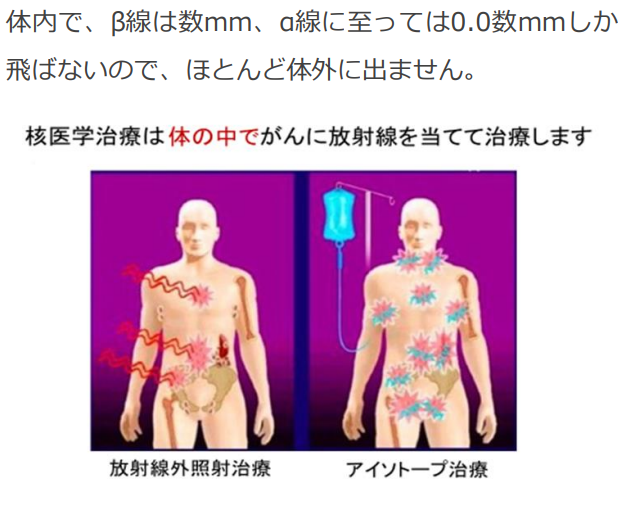


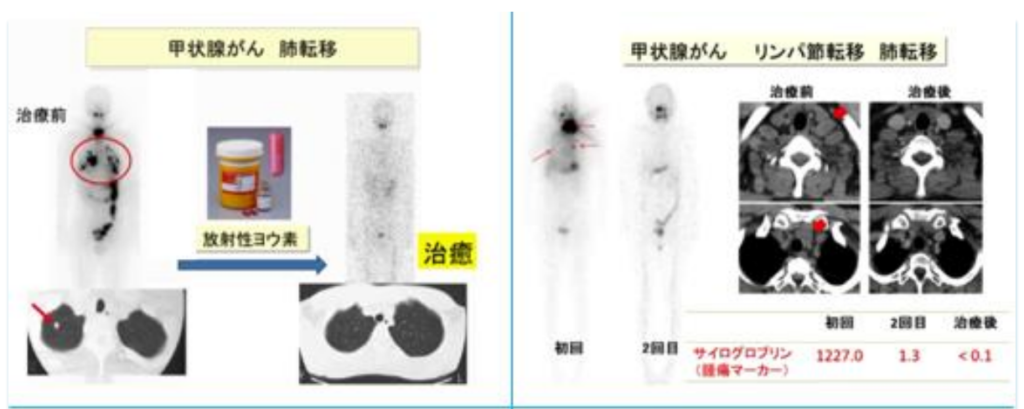

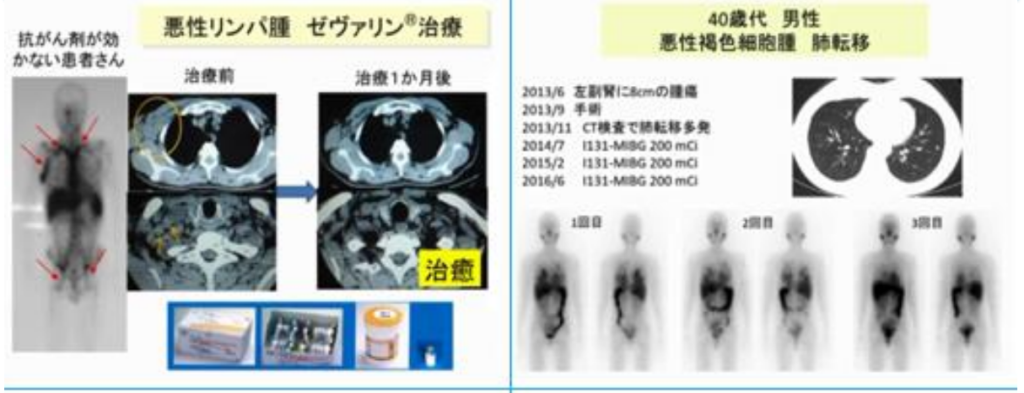
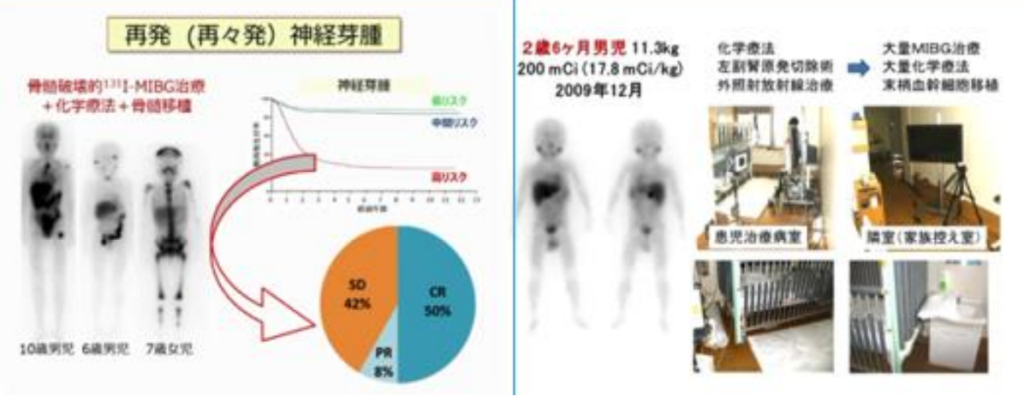





■アブスコパル効果


■PSMA-PET:保険外診療の費用と診断病院リスト

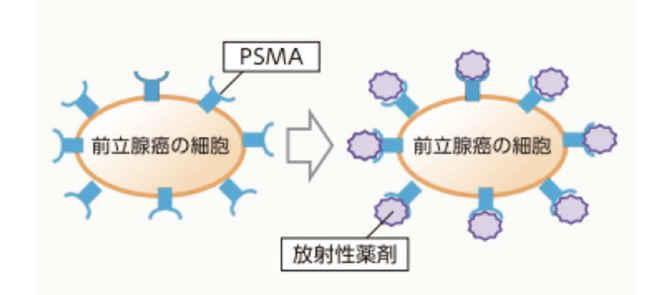
■68Ga-PSMA- PET検査について
PSMA(Prostate Specific Membrane Antigen)は、前立腺特異的膜抗原と呼ばれるタンパク質で前立腺の表面に存在します。
腫瘍マーカーとして使われているPSAは前立腺細胞から血中に放出される分泌タンパクのことで、名前は似ていますが異なるものになります。
PSMAは「前立腺細胞」が「がん細胞」に変化すると100~1000倍に過剰発現するといわれています。
・68Ga-PSMA- PETでは
⇒この特性を利用して、PSMAに特異的に結合する放射性薬剤を投与することで、
⇒薬剤が前立腺がん細胞に集まりがんを描出することができます。
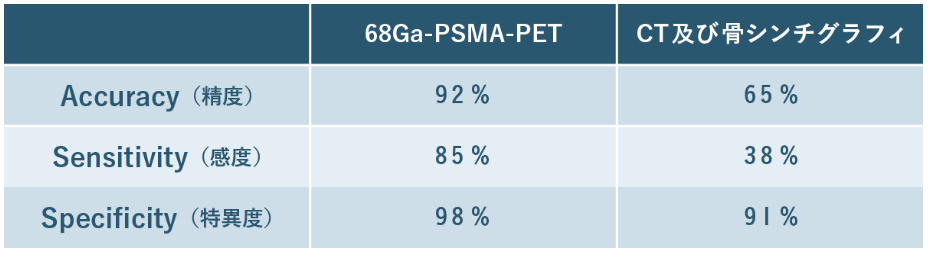
■PSMAの感度と特異度
68Ga-PSMA- PETは高い感度と特異度により、従来のMRI、CT、FDG-PET、骨シンチで同定困難な前立腺がんでも検出することができます。
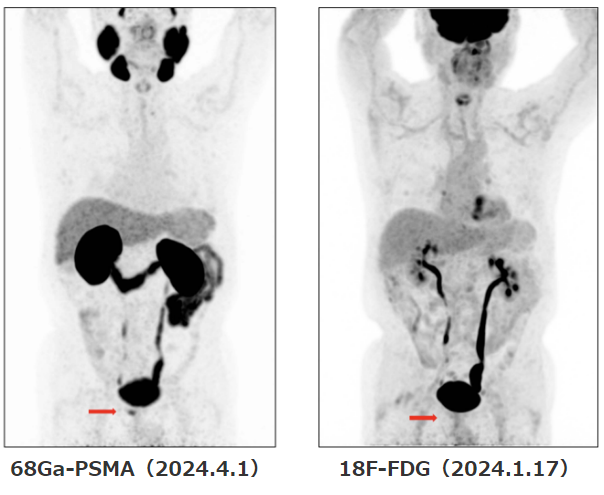
注:18F-FDG(ブドウ糖PET)は前立腺がんの検出との相性は良くない
■また術後の再発診断にも有効です。
⇒PSAが上昇傾向だが、
⇒CTやMRI、骨シンチで病変が確認できないといった場合は、
⇒PSMA-PETが有効な事があります。
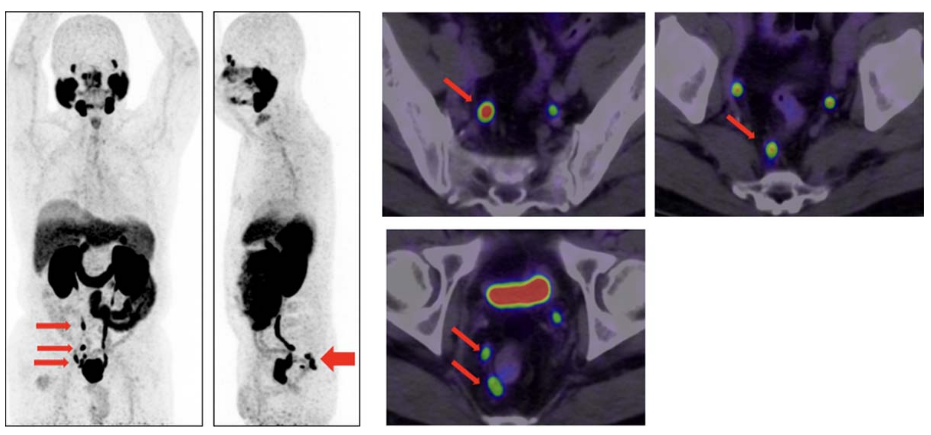
2023/03 ダビンチにて前立腺全摘(術後PSAは0.021)
2024/03 PSAが0.516と上昇傾向
2024/04 PSMA-PETで右内腸骨リンパ節に集積
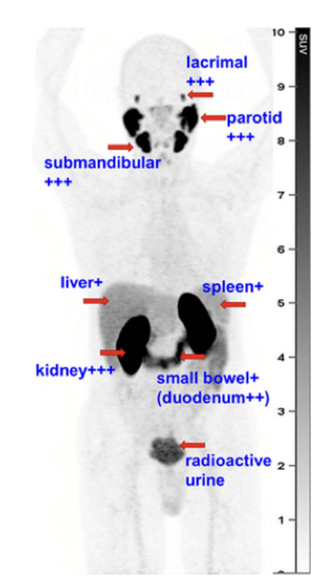
■PSMAの生理的集積について
生理的集積箇所として涙腺、唾液腺、肝臓、脾臓、小腸が挙げられます。
これはPSMAはがグルタミン酸の酵素として役割を持っており、
前立腺以外のグルタミン酸を必要とする臓器にも発現するためです。
また尿排泄により尿路系(腎臓、尿管、膀胱)にも集積がみられます。
■PSMA-PET検査の有効性を示す論文
いま世界で「PSMA」が注目されはじめています。従来では前立腺癌治療後の生化学的再発(BCR)の患者に対して、CT/骨シンチでの転移再発診断が行われてきました。
しかし、前立腺特異膜抗原(PSMA)をターゲットとする「PSMA-PET」ではこれらの検査と比較して感度・特異度が高いといわれており、海外で転移診断として検査が行われてきています。
ナタリア・クンスト博士らの論文によると、BCRの患者1000人に対して ① PSMA-PET ② CT/骨シンチとPSMA-PET ③ CT/骨シンチのみの3通りの検査方法での検出率の違いが出されていました。結果は下記の通りとなります。
・PSMA-PETで転移診断された患者は611人
・CT/骨シンチに続いてPSMA-PETを使用して転移診断された患者は630人
・CT/骨シンチのみを使用して転移診断された患者は297人
PSMA-PET単独の場合と比較して、CT/骨シンチ+PSMA-PETでは少し上回り、CT/骨シンチでは半分以下の検出率となっていました。
このことからBCRの転移診断においてPSMA-PETが非常に検出率の高い検査であることが伺えます。
参考論文:Long-Term Outcomes of Prostate-Specific Membrane Antigen–PET Imaging of Recurrent Prostate Cancer
■検査料金
PSMA-PET検査は保険適応がされていない検査になります。その為、自由診療という形になります。
検査料金は25万円(税別)になります。
■被ばくについて
PSMA-PET検査は放射性同位元素を使用して行う検査のため放射線被ばくがあります。1回の検査で約2.5mSv(シーベルト)の被ばく量になり、これにCT検査分の被ばく線量が加わります。この検査による急性の放射線障害の心配はありません。
■前立腺がんにおけるPSMA-PET検査の有用性
出典:https://ucc.or.jp/therapycenter/column/2024/09/06/10556
中川 恵一先生東京大学大学院医学研究科 総合放射線腫瘍学講座 特任教授
藤村 哲也 先生自治医科大学 腎泌尿器外科学講座泌尿器科 教授
前立腺がんは日本人男性にみられるがんのトップで、男性の9人に1人が罹患するといわれています。前立腺がんは骨やリンパ節に転移しやすく、その診断には骨シンチグラフィーやMRI、FDG-PET検査などが行われますが、遠隔転移の特定が困難であるケースがしばしばあります。前立腺がんの診断や遠隔転移の検出に、従来の方法よりも検出精度が高い画期的なPSMA-PET検査が導入されました。このPSMA-PET検査について、自治医科大学の藤村哲也先生を交えて、意見を交わしました。
■PSMA-PET検査について
中川
宇都宮セントラルクリニックでは、2024年4月1日に前立腺がんの診断にPSMA-PET検査を導入しました。まず、PSMAPET検査がなぜ画期的な診断方法であるといわれていますが、その理由をお話いただけますか?
藤村
PSMA-PET検査で前立腺がん細胞を検出するのに用いられるPSMAは、「前立腺特異的膜抗原」と呼ばれる、前立腺の表面に存在するタンパク質です。前立腺がんでは、このPSMAが過剰に発現しています。そこで、このタンパク質に結合する分子を放射性物質(68Ga)で標識した薬剤(放射性薬剤)を注射してPET画像を撮ると、小さながんであっても従来の方法よりも高精度に検出できます。欧米ではガイドラインにも記載されている検査方法で、非常に注目されています。
中川
PSMA-PET検査では、注射する薬剤を変えるだけでFDG-PET検査と同じPET装置を使用できることは面白いですね。
藤村
FDG-PET検査と同じPET装置を使用できるため、使用感も変わりません。
⇒それなのに得られる画像はFDG-PET検査とは比べものにならないくらい精度の高い画像が得られるため、
⇒前立腺がん再発の早期発見に寄与し、
⇒病期判定や治療効果判定にも役立ちますので、
⇒より適切な治療計画を立てることが可能になると考えます。
■PSMA-PET検査とFDG-PET検査の違い
中川
PSMA-PET検査ではFDG-PET検査とは比べものにならないくらい精度の高い画像が得られるということですが、その理由としてPSMA-PET検査とFDG-PET検査の大きな違いを1つ挙げるとするなら、藤村先生はどのような点を挙げますか?
藤村
一番の大きな違いとして、PSMAが前立腺特異的であるという点を挙げたいと思います。FDGは、グルコースと同様にグルコーストランスポーターを介して細胞内に取り込まれるため、正常細胞よりも多くグルコースを取り込むがん細胞では正常細胞よりも集積が多くなります。しかし、正常細胞での生理的集積や炎症細胞での取り込みがありますので、擬陽性が多いという印象があります。
一方で、PSMAは前立腺特異的であるため、前立腺がんに特化した診断の精度が高くなります。
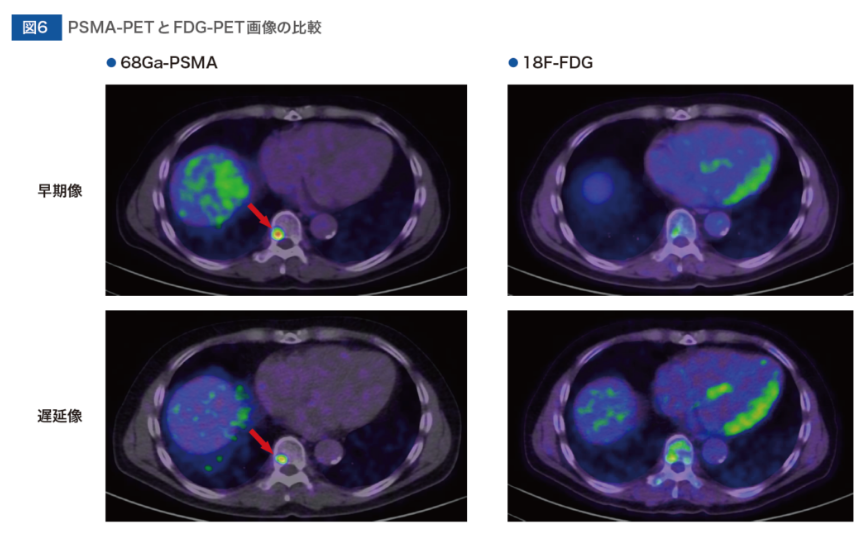
中川
PSMA-PET検査とFDG-PET検査で得られた以下の画像を比較してみると、PSMA-PET検査では特に転移巣の描出が優れていますね(図1)。
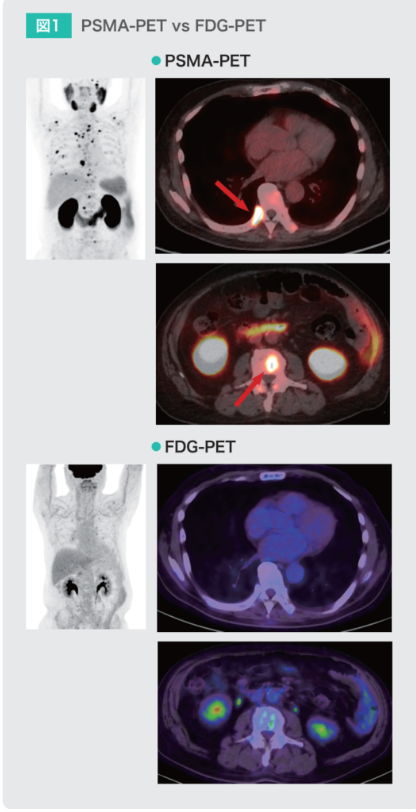
■PSMA-PETを用いた転移巣の検出
中川
転移巣の描出が優れているPSMA-PET検査を用いると、前立腺がんの病期判定、特に転移の有無に左右されるM stagingの判定に役立つと考えられますが、この点についてはいかがでしょうか?
藤村
そうですね、PSMA-PET検査とFDG-PET検査で得られた以下の画像を比較してみると、とくに骨転移巣の描出能の差は一目瞭然です(図2)。また、骨シンチグラフィーの結果が骨転移陰性または判定不能であった患者さんでもPSMA-PET検査により骨転移を検出できたという報告1)もありますし、骨シンチグラフィーでは検出できなかった頸椎病変がPSMA-PET検査により検出できたという報告2)もあります。ですので、骨転移の検出能に優れたPSMA-PET検査は、中川先生がおっしゃるように、前立腺がんの病期判定に有用であると考えます。
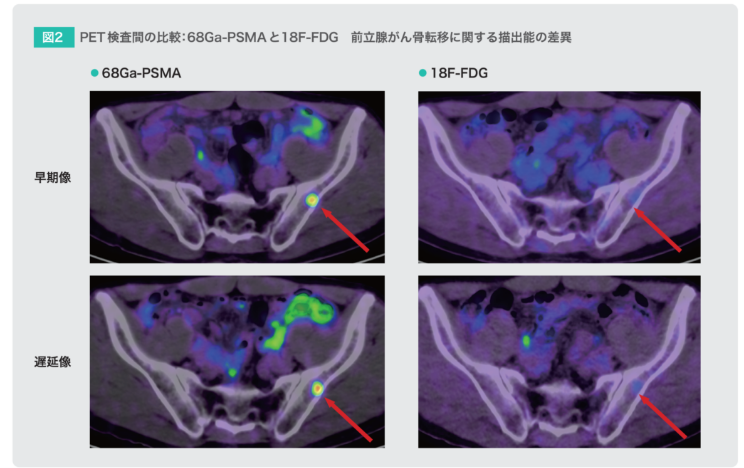
■PSMA-PET検査の臨床応用
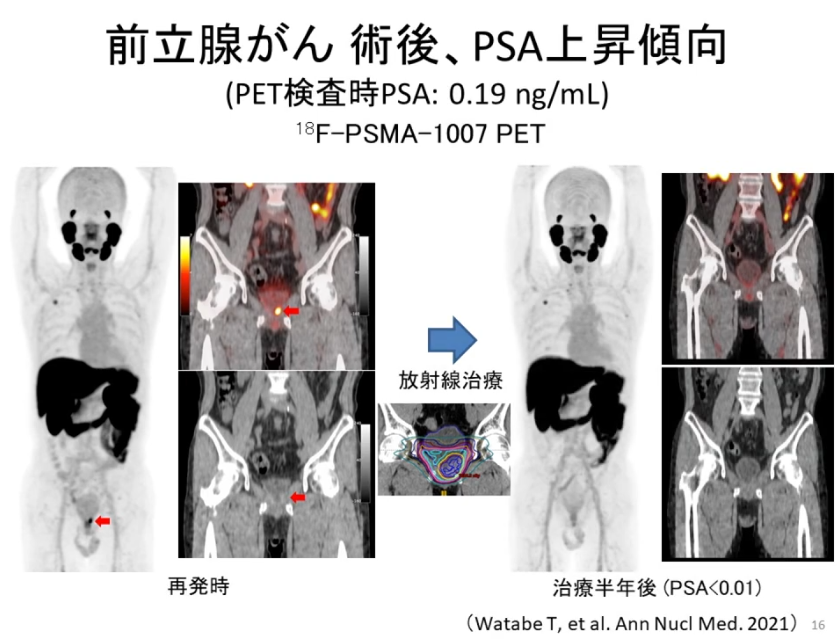
◆CASE.1 放射線治療後の再発部位の特定が可能となったケース
藤村
実際にPSMA-PETを使用して、有用だったと考えられる患者さんのデータをいくつか紹介いただけますか?
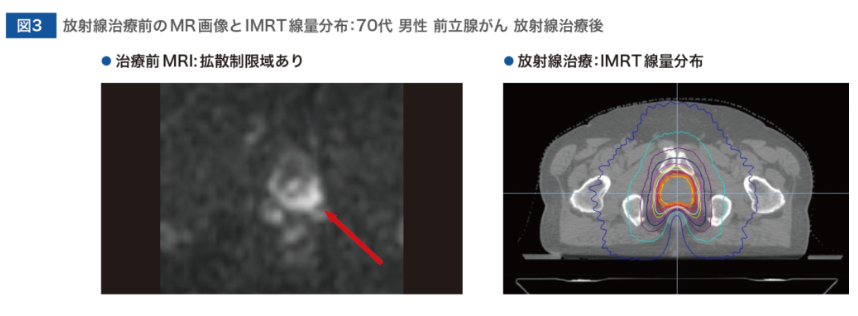
中川
それでは、最初に放射線治療後の再発部位の特定が可能となった70代の前立腺がんのケースを紹介します。診断時のPSAは13ng/mL、グリーソンスコアは4でした。
⇒放射線治療を行う前のMR画像とIMRT線量分布は図3に示すとおりです。
⇒3週間かけて、均等分割照射(40Gy/20f)を行いました。
⇒その後、PSAは1.4ng/mLにまで低下しました。
⇒しかし、その1年後のフォローアップでは、PSAが5.51、さらにその半年後には8.15ng/mLと上昇する傾向がみられました。
⇒その時のMRIとFDG-PET 検査では、明らかな再発の所見は確認できませんでした。
藤村
PSAが上昇している傾向があるということは、再発または遠隔転移が生じている可能性を疑いたいです。
中川
そうなんです。そこで、PSMA-PET 検査を実施しました。すると、図4に示すように、PSMA-PET画像では明らかな再発部位を特定することができました。
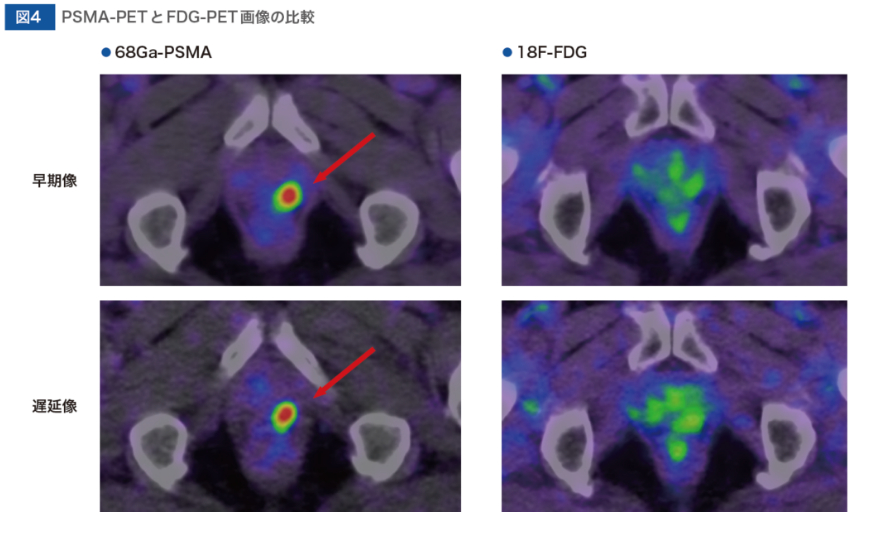
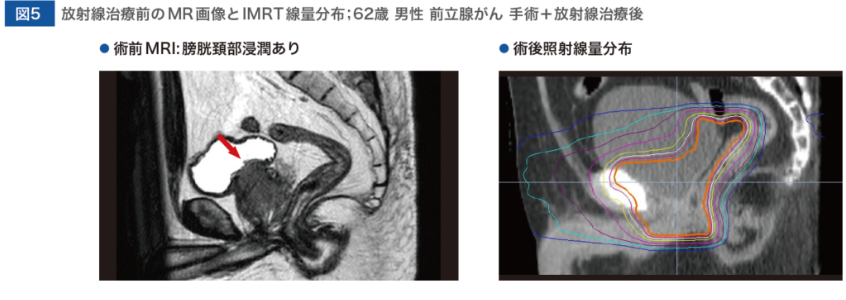
◆CASE.2 手術+放射線治療後の再発部位の特定が可能となったケース
中川
つづいて、手術+放射線治療後の再発部位の特定が可能となった60代の前立腺がんのケースを紹介します。術前MR画像で膀胱頚部浸潤への浸潤を認め(図5)、病期はpT4N0 (両側精嚢浸潤、膀胱浸潤、断端陽性、神経周囲浸潤あり)でした。
手術から1年後に、
⇒前立腺床部に6週間かけて均等分割照射(66Gy/33f)を行いました。
⇒IMRT線量分布は図5に示すとおりです。放射線治療を終えて2年が経過する頃までのPSAは0.1 ng/mL 以下を維持していましたが、
⇒3年が経過した頃に0.98ng/mLへと上昇してきました。
⇒そこで、ダロルタミドを用いたホルモン療法を開始しました。
藤村
薬物療法を開始した後、PSAに変化はありましたか?
中川
反応性は良好で、投与開始から1か月後にはPSAが0.17ng/mLにまで低下しました。
⇒しかし、それから半年後には0.33ng/mL、1年後には0.98ng/mLと、上昇する傾向がみられました。
⇒その3か月後には1.31ng/mLに上昇したため、
⇒FDG-PET検査を実施したのですが、得られた画像からは明らかな再発の所見は確認できませんでした。
⇒しかし、PSMA-PET検査を実施すると、得られた画像からは明らかな骨転移( 9)の存在を特定することができました。
⇒そこで、骨転移に対して定位放射線治療を行いました。
◆PSMA-PET検査による診断と治療選択
藤村
中川先生が紹介くださったケースを見ても、遠隔転移までも含めた明らかな再発・転移を鮮明に描写できるPSMA-PET検査は、治療方針を検討する上で非常に有用かと思います。
中川
局所に限定されない転移の存在が明らかになると、ホルモン療法に化学療法を併用することを検討しますし、骨転移が認められた場合には骨転移治療も検討する必要があります。
治療法を選択するにあたって、PSMA-PET検査を用いた転移の有無の確認は重要と考えます。
藤村
薬物治療といえば、昨今の医療用医薬品の供給不足の問題がありますね。前立腺がんに対するタキサン系抗癌剤、カバジタキセルの出荷停止により治療機会を失った患者さんがいたことは記憶に新しいです
中川
機会損失という意味では、PSMA-PET検査は保険適応とはならず、全額が患者さんの負担になってしまいます。高額な検査方法となってしまうため躊躇する患者さんもいらっしゃいます。1日でも早く、保険適応となることが望まれます。藤村先生、本日は有意義な議論をありがとうございました。
前立腺がんにおけるPSMA-PET導入でより正確な診断が可能に!
■PSMA-PET検査とは
PSMA-PET検査とは、前立腺がんの検出において非常に高い感度と特異度を有する画像診断検査です。前立腺がんの細胞に特異的に発現する「前立腺特異的膜抗原」(PSMA)に親和性を有する薬物に放射線性同位元素を結合されたのを投与することにより、従来画像診断ではできなかった転移巣を可視化が可能となりました。すでに海外では、根治治療後のPSA再発が疑われる場合にPSMA-PET検査が推奨されています。
■PSMA-PET検査のメリット
・前立腺がん再発の
⇒早期発見、ステージング、治療効果判定が可能となり、
⇒適切な治療方針の策定に寄与します。
前立腺がんの患者様にとって治療の選択肢が広がり、個々の患者様にあった治療アプローチの選択が可能となりますPSMA-PETは、高リスク疾患の初期ステージングから転移性去勢抵抗性前立腺がんまで臨床経過のさまざまな時点で有用であり、 従来の画像診断と比較して患者の治療に影響を与えることが示されています。
■PSMA-PET:保険外診療の費用と診断病院リスト

出典:https://www.skgh.jp/news/127591/#modal
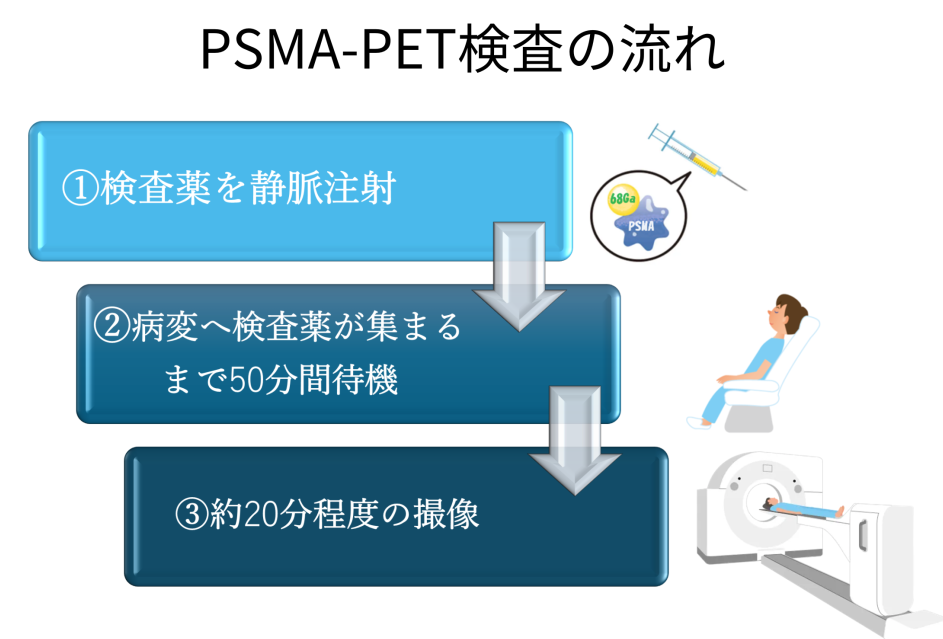
■PSMA-PET 検査について
PSMA-PET(前立腺特異的膜抗原標識ポジトロン断層撮影)は、前立腺がん細胞に高発現する膜タンパク質であるPSMAに結合する放射性トレーサー(68Gaまたは18F)を標識し放射性医薬品として投与し体内分布をPET-CT装置で撮像することで、がん細胞の位置を正確に特定することができる画像検査です。撮影された画像を放射線科専門医が読影し、前立腺がんの位置や広がりを評価します。
日本では年間9万人以上が前立腺癌に罹患しており、男性で最も多い悪性腫瘍です。高リスク前立腺がんは、手術や放射線治療後に早期の遠隔転移が発生することが1割程度あります。これらは従来の診断では検出できません。今回、導入したPSMA-PETでは、このような病変を、より高い確率で診断することができ、より適切な治療が選択可能になります。
■主な有用性
治療前にPSMA-PETを行うことで前立腺がんの進行度や広がりを正確に評価することができ、病期分類の精度を向上させます。これにより、適切な治療方針の決定が可能となります。
また、治療後経過観察中に血中PSA(前立腺特異抗原)レベルが上昇した場合に、PSMA-PETが再発部位を特定するのにも役立ちます。
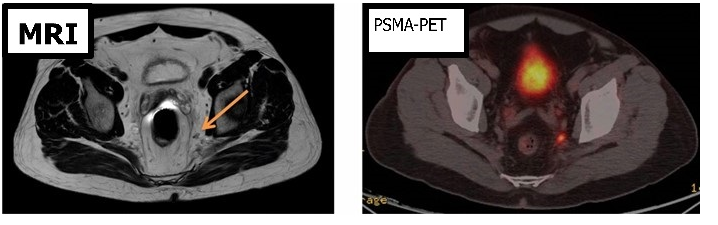
■MRIとPSMA-PET画像
MRIでは小さな病変の診断が困難な場合があり、PSMA-PET検査を行うことで診断精度向上します。
■検査費用
現在のところ保険収載されていない検査であるため自由診療での検査になります。
検査費用 25万円(税込み)
また、使用物品の価格変動の関係で予告なく料金を変更することがございます予めご了承ください。料金はホームページをご確認ください。
※申込書は本ページの最後に記載
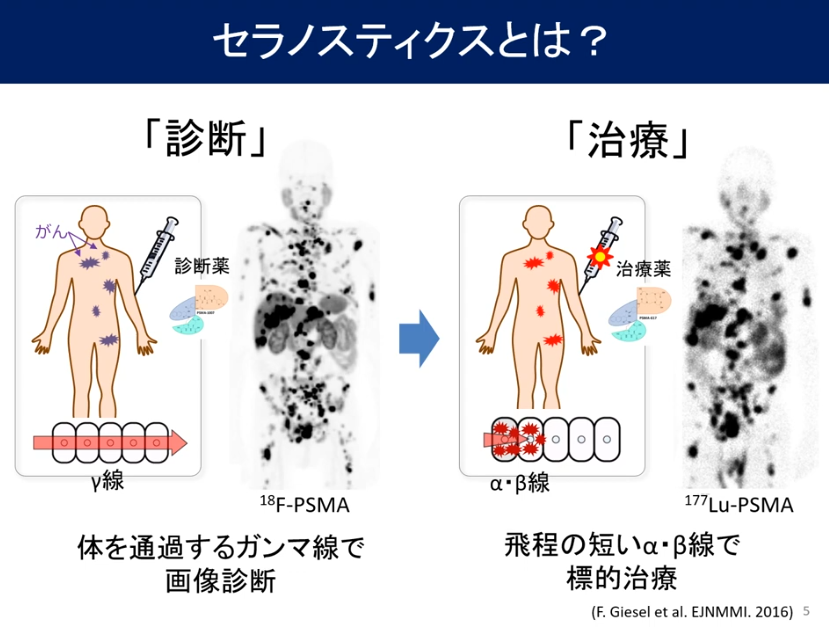
■講演3「セラノスティクス~新時代の放射線治療~」
出典:一般社団法人日本癌学会 第38回日本癌学会市民公開講座(横浜)渡部 直史(大阪大学大学院医学系研究科 放射線統合医学講座 核医学 助教)
■核医学
■診断と治療に
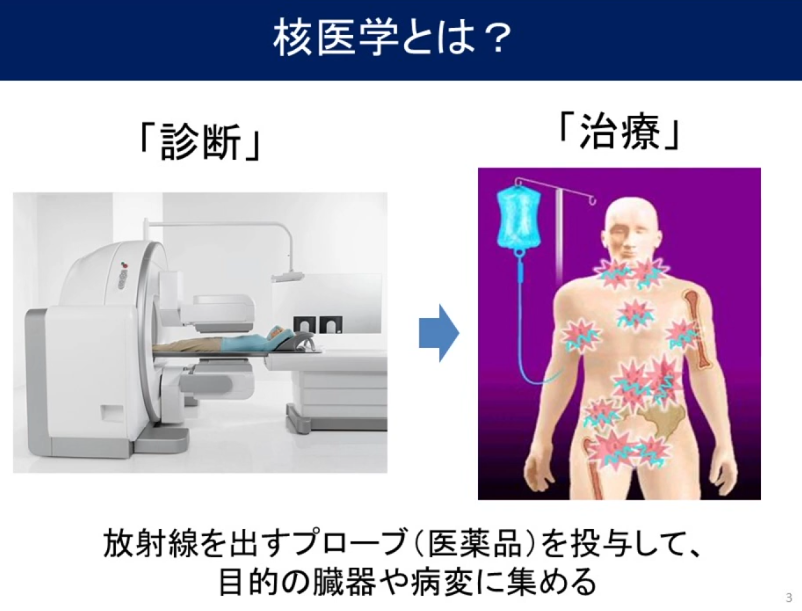
■核医学(放射線)治療の二大特徴
・画像診断と標的治療
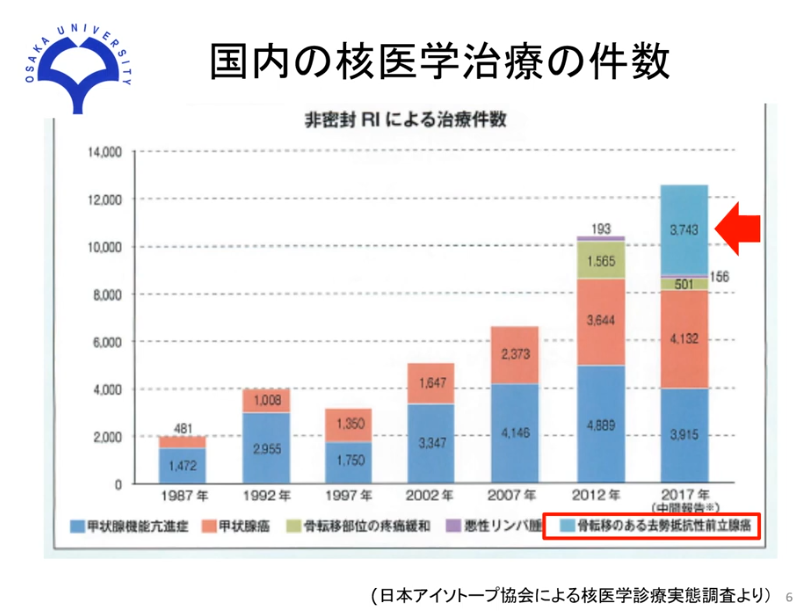


■局所の再発を発見
・放射線治療
⇒がんが消えた(腫瘍の再発が制御できる)
⇒PSA<0.001になった
※他の画像診断ではがんを発見出来ず
※¹⁸F(γ線)
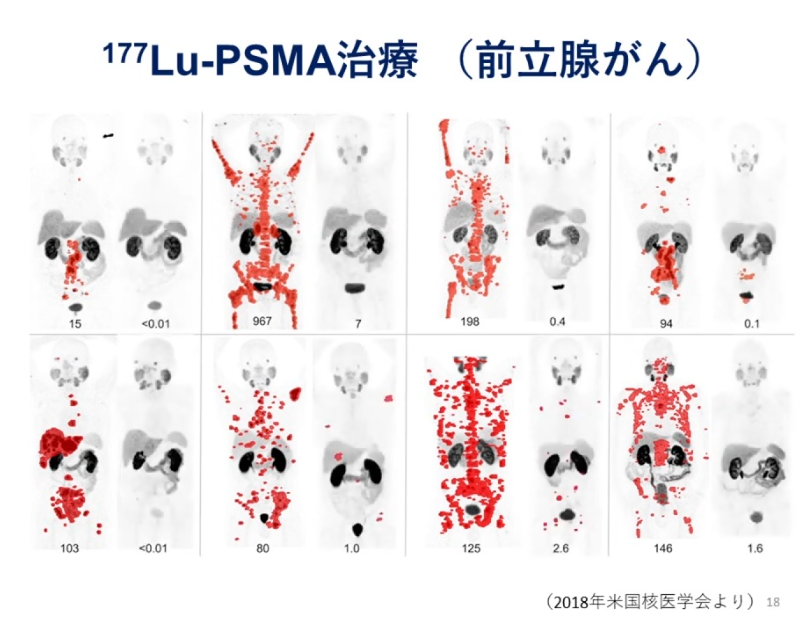
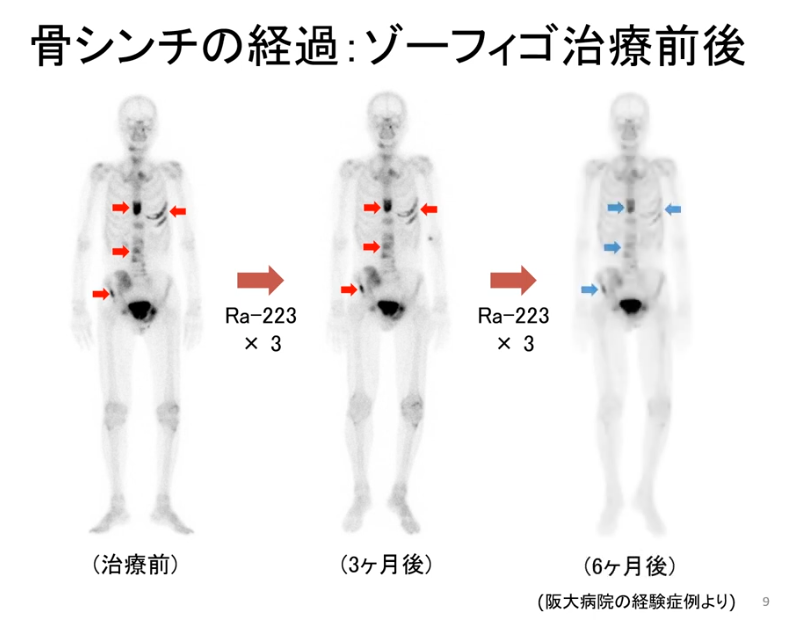
■β線の核医学治療
・左図の赤領域:多発性の転移がん
・右図:多くのがんが消えた(激減している)
※各図の下部にPSAの値が記載
※効果が有る・無しが人によって大きく異なる
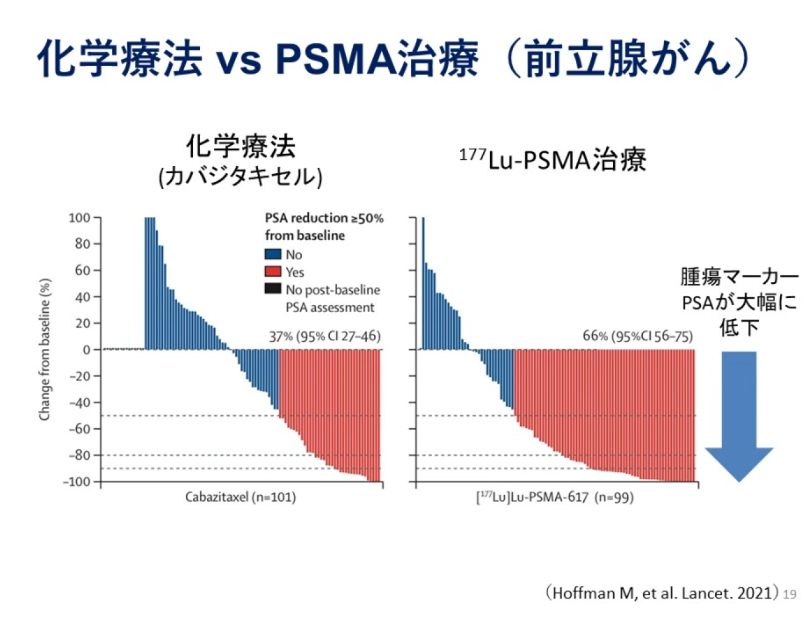
■化学療法でのPSA値 vs PSMA治療(β線の核医学治療)でのPSA値 比較
・PSA値の低下割合の比較(50%の低下)
⇒PSMA治療(β線の核医学治療)でより多くの人に効果が出ている
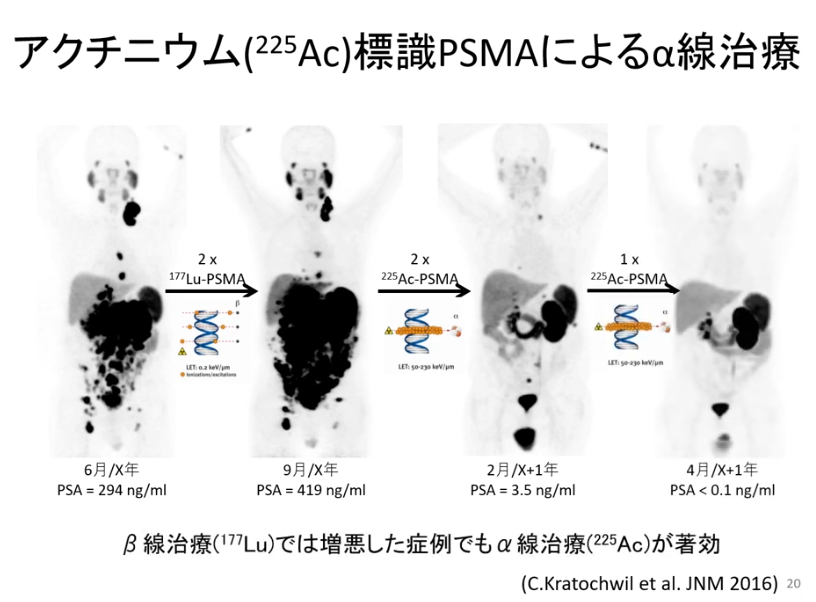
■放射線の核種を変える
・β線からα線に変更で効果が出る事例(人に依存)
⇒β線治療では悪化
⇒α線治療で再発を制御
<参考情報>

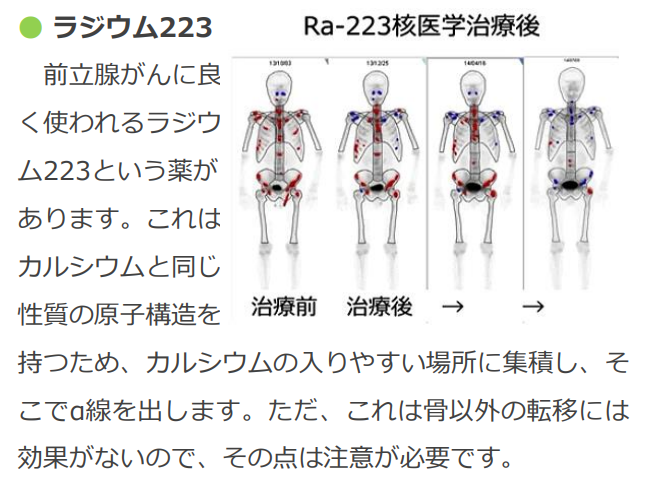
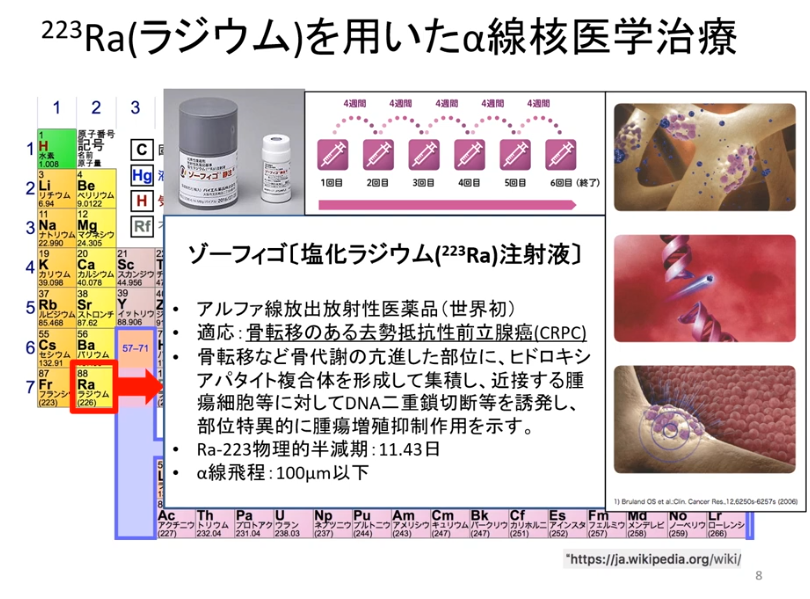
■²²³Ra(ラジウム)
・アルカリ土類金属
⇒カルシュムと同じ
■²²³Ra(ラジウム)
・がん細胞のDNAを間接切断
■PET/SPECT画像診断【腫瘍PET】前立腺癌におけるPSMA-PET臨床研究

出典:https://www.med.osaka-u.ac.jp/pub/tracer/about/research/pet_01.html
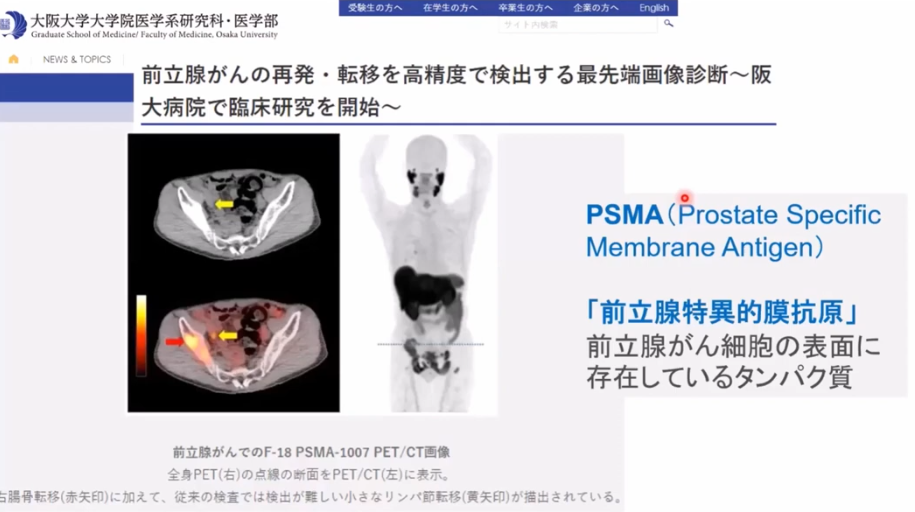
・前立腺がんの再発・転移を
⇒高精度で検出する最先端画像診断である
⇒F-18 PSMA-1007 PET臨床研究 を2019年9月に国内で初めて開始しました。
・PSMA-PETでは
⇒CT や骨シンチといった従来の画像診断では同定できなかった
⇒再発・転移巣が検出できることがわかっています。
・今回のPSMA-PET検査薬(F-18 PSMA-1007注射液)は、
⇒国産の標識合成装置(住友重機械工業製)で製造され、安定した製造に成功しています。
・PSMAは
⇒前立腺がんの治療ターゲットとしても有効であり、
⇒治療用核種で標識することで、
⇒進行がんにおいても大きな治療効果が得られることが示されており、
⇒今後国内においても治療への展開が期待されます。
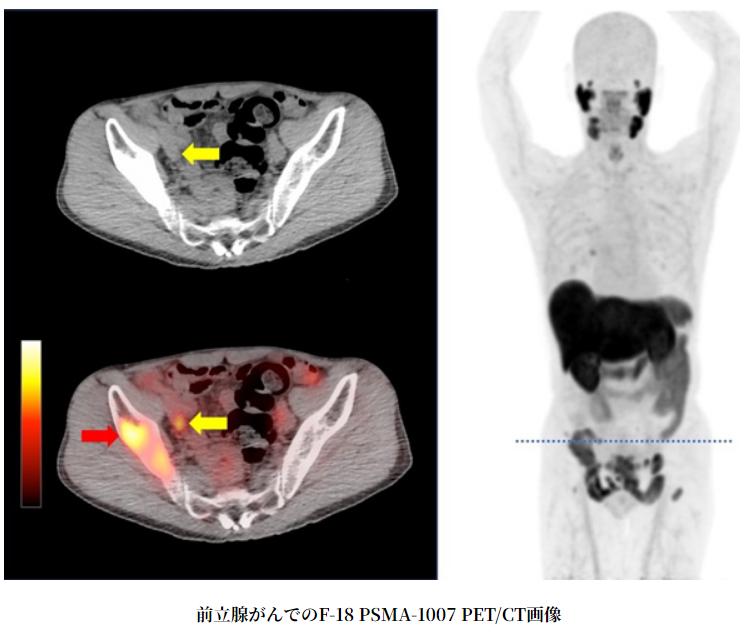
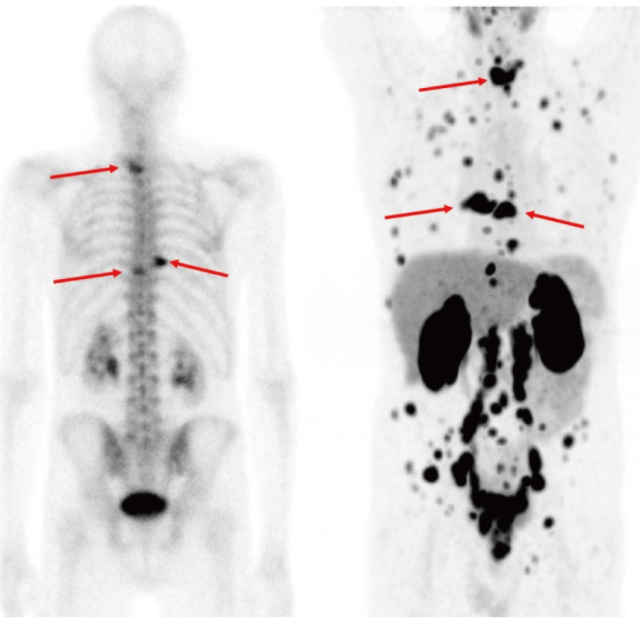
全身PET(右)の点線の断面をPET/CT(左)に表示。
右腸骨転移(赤矢印)に加えて、
従来の検査では検出が難しい小さなリンパ節転移(黄矢印)が描出されている。
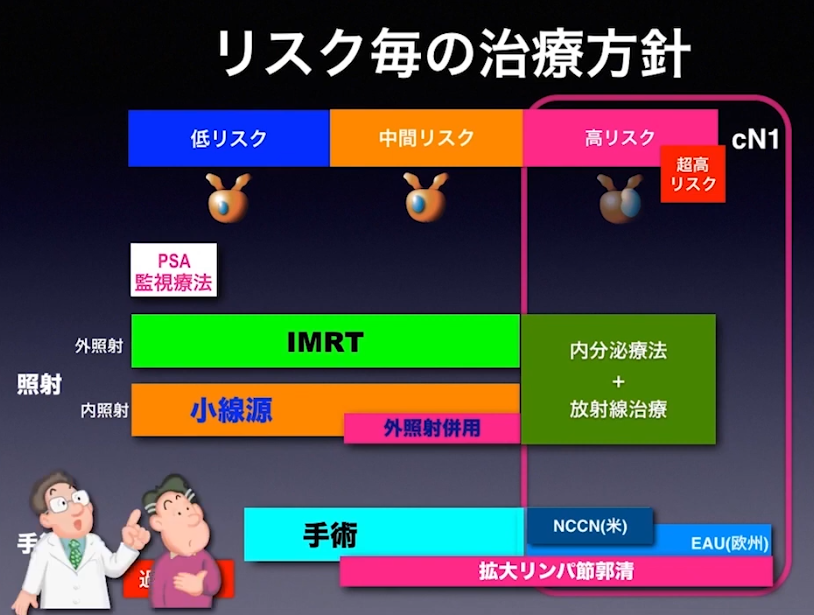
■中間・高リスク(cN1まで)の手術(再発リスクの低減を願い)
・拡大リンパ節郭清は行われるべき
⇒主治医に手術前に確認すべき
⇒医師によっては限局リンパ節郭清だけにしているケースもある
※高い手術スキルがないと拡大リンパ節郭清ができない
※診断の問題点・治療の問題点を含めて主治医と要確認が必要だ
※高リスクにおけるリンパ節転移の率
⇒23.7%
※転移の平均的大きさ:1.8mm
⇒大半のリンパ節転移をCT検査で見逃している(再発因子)
※CTでは8mm以上でないと映らない

■リンパ節郭清
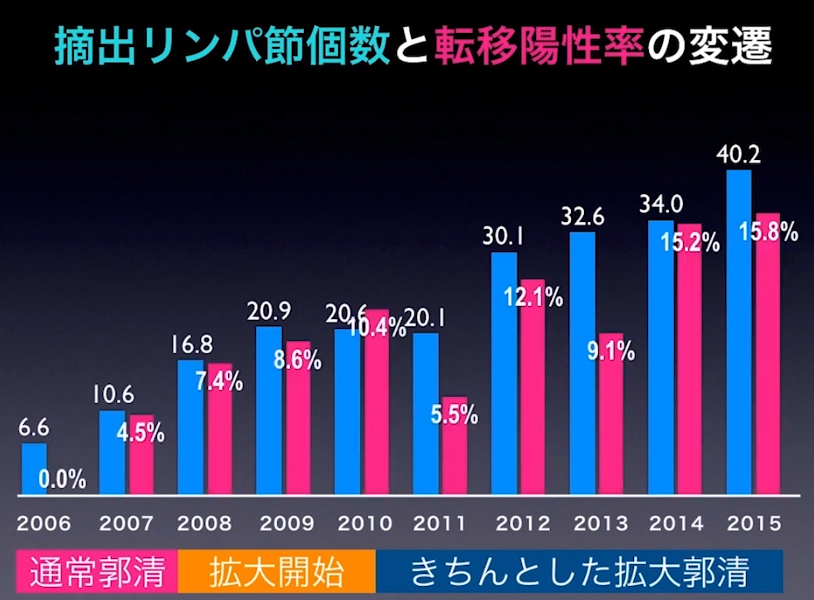
・拡大郭清すると40個も発見
・転移性陽性率の推移
⇒15.8%(2015年)
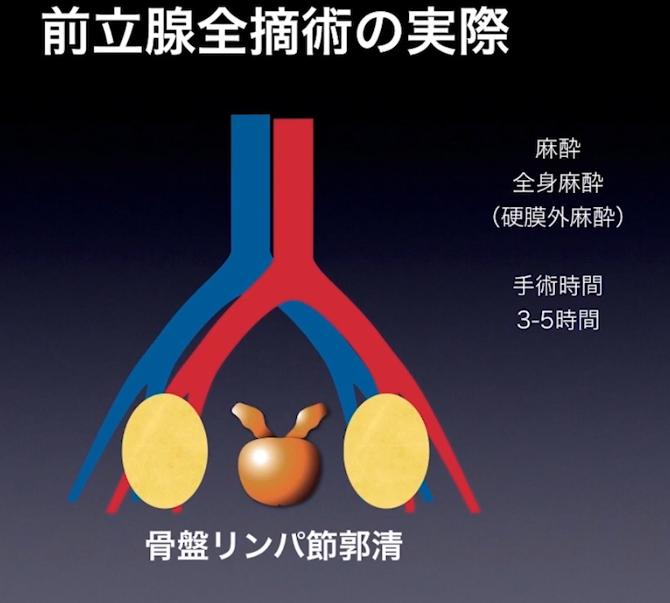
・低リスク以外は
⇒骨盤リンパ節郭清を多くの場合に実施(ミニマム創)
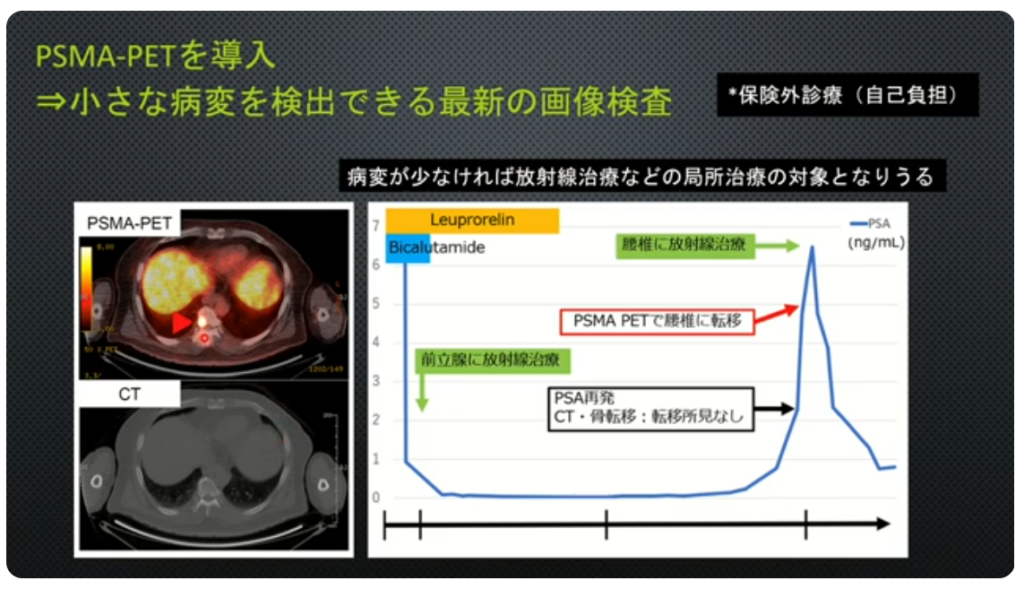
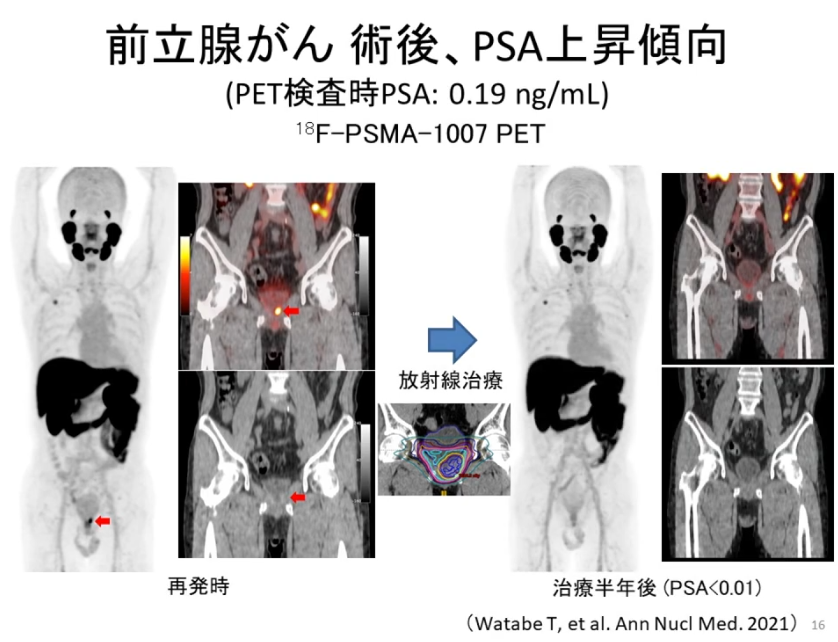
■再発(PSA値上昇)を意識して確定診断を行う
・PSMA-PET(保険外診療:自己負担/¥30万円程度)
⇒小さな病変を検出できる
⇒具体的な行動・意識決定が出来る
※CT、MRI、骨シンチでは検出できない小さな病変

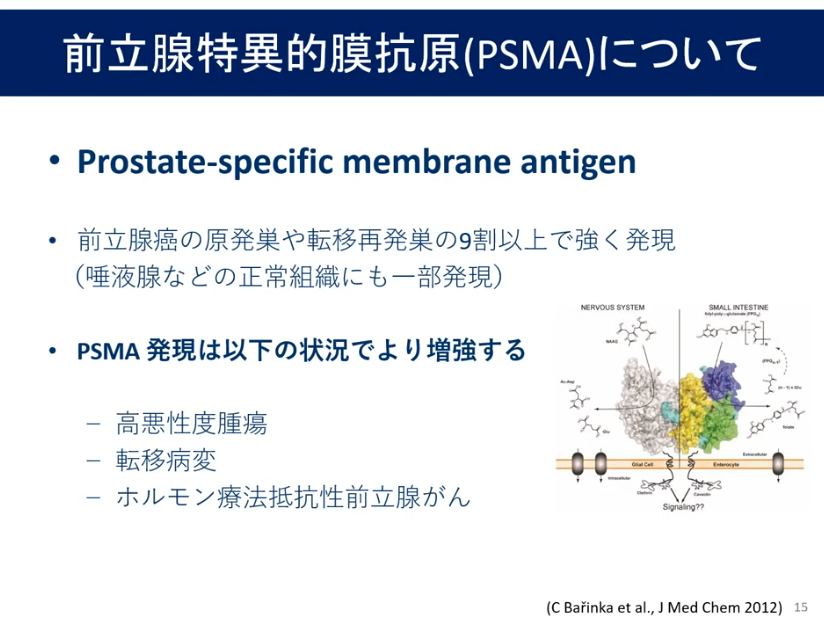
・前立腺特異的膜抗原
■PSMA-PET検査
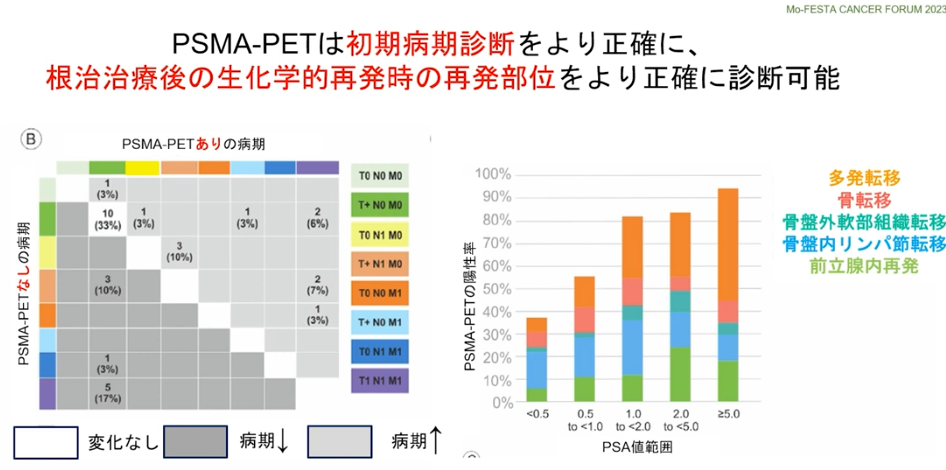
・初期病気診断をより正確に
⇒再発部位をより正確に診断
・PSMA-PETによるPSAの値<0.5未満
⇒再発の発見率:約40%
注:再発の閾値(手術:0.2,放射線:2.0)
※PSMAーPETとは前立腺ガン特異タンパク質を検出するPET検査
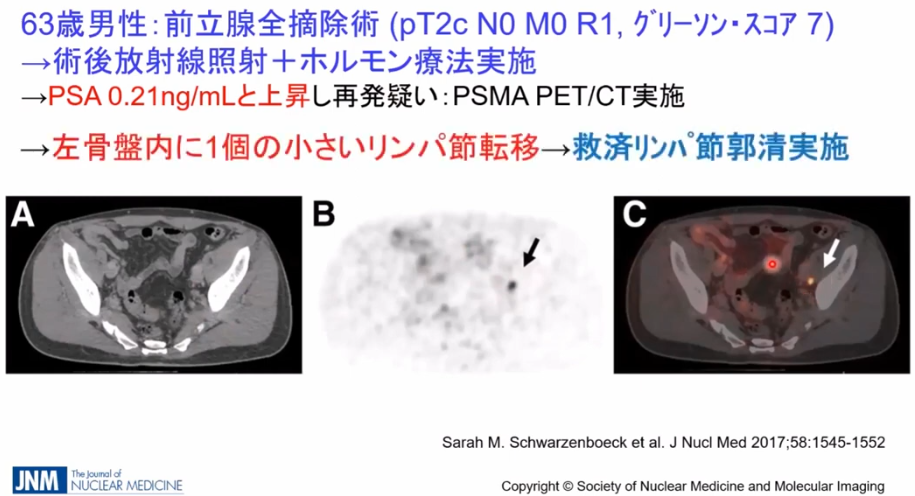
・事例
・CTではリンパ節転移が発見できず
⇒PSMA-PETでは矢印部の転移部位を発見
※全医者が待ち望んでいる検査
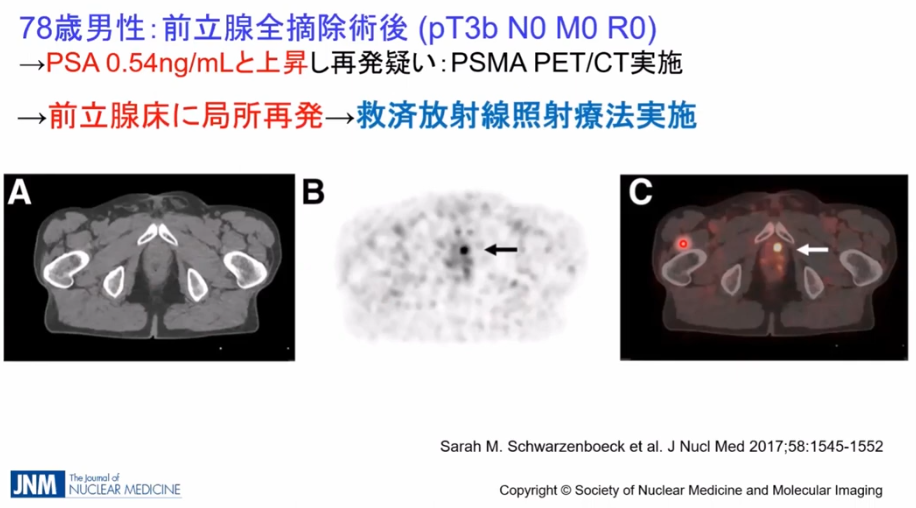
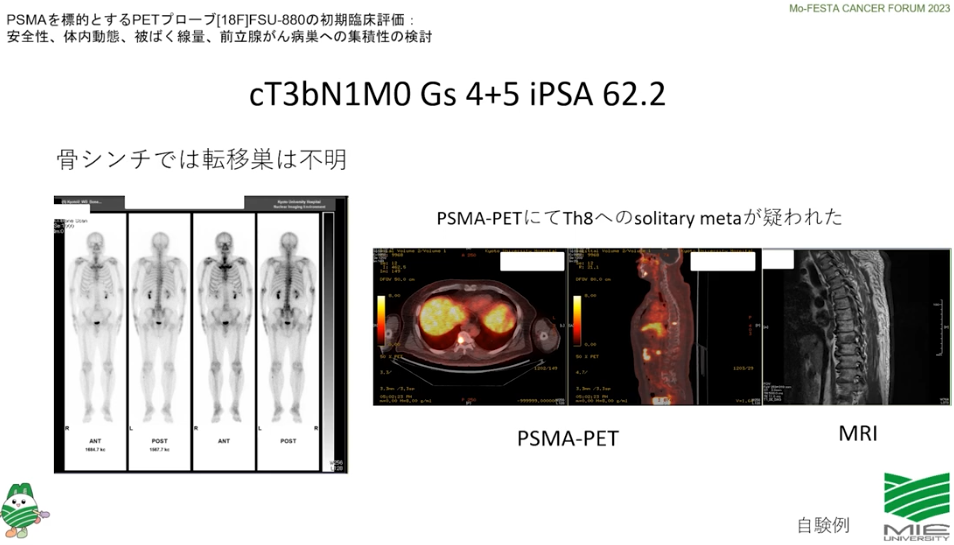
■放射線治療の選択肢が取れる
・ガン細胞の部位が特定できる
⇒ガン細胞の部位が特定できなければホルモン療法になる
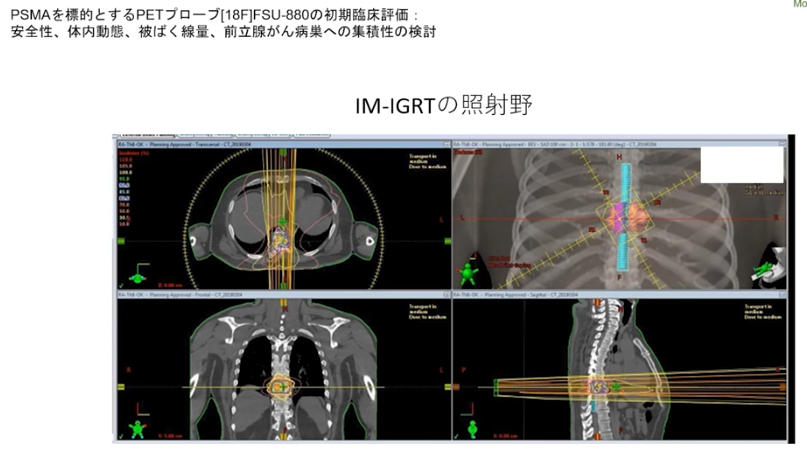
■PSMA PET検査

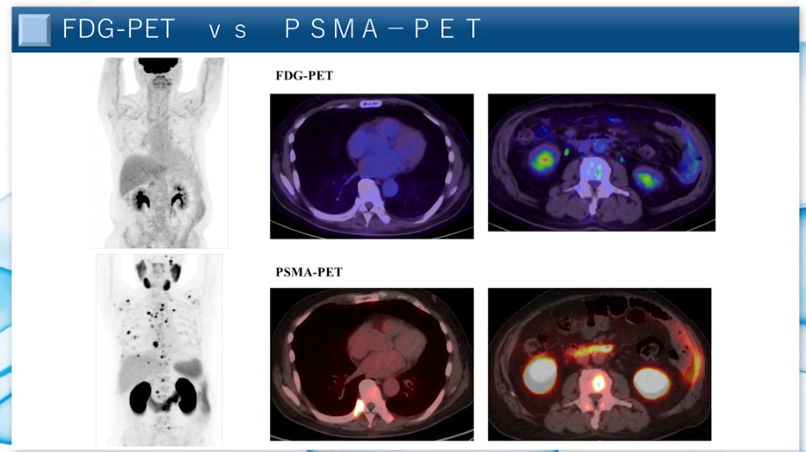
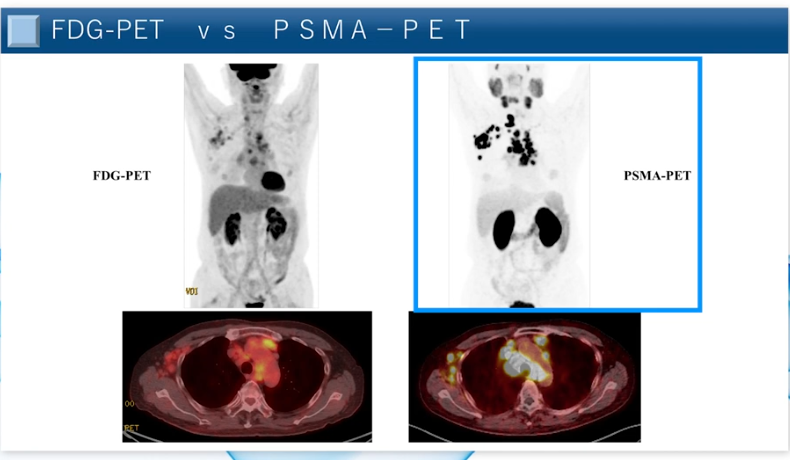
■FDG-PET(上段) vs PASM-PET(下段)
・描出能の違いが明瞭
⇒肋骨の転移が全身にある患者は
⇒FDG-PET(ブドウ糖PET)では全く見えない
⇒PASM-PETは転移が見える
※今までの診断では見落とされていたような微細な転移が
⇒こんなに沢山あるのに今までまったく見えなかった
■FDG-PET(左) vs PASM-PET(右)
・FDG-PET(ブドウ糖PET)で
⇒縦隔のリンパ腺や腋窩(えきか)のリンパ腺が一部わかる
・PASM-PET
⇒しっかりリンパ腺に取り込まれていることがわかる
※唾液腺のところには病変はないが
⇒PASM-PETでは生理的に非常に強い集積が出てくることで
⇒病変と間違わないようにもポイントである
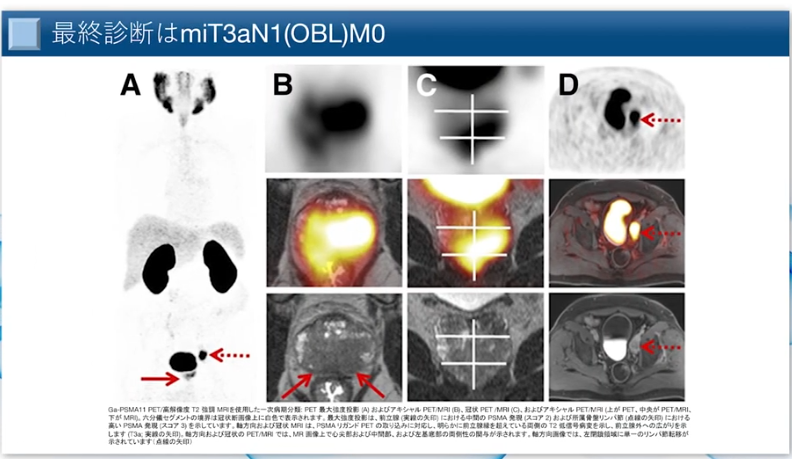
■PASM-PETは全身のPETが撮れる
・ステージング
⇒どのくらい進展範囲が広がっているかを見る事ができる
⇒矢印の下の部分に前立腺がんがある(A画像)
⇒その上の方に骨盤の中にリンパ腺転移がある(A画像)
・今までこのリンパ腺転移は
⇒画像診断ではほとんど分からなかった
⇒前立腺全摘手術で前立腺がんを取ってしまうと
⇒この骨盤のリンパ節がわからないので
⇒取り残してしまうので
⇒再発する
◆ところが放射線治療をした場合
・例えばこのリンパ腺が分からなかったとしても
⇒原発巣を放射線治療すると
⇒ここで免疫原性細胞死が起こって
⇒アブスコパル効果で
⇒このリンパ節を消滅することができたので
⇒再発率が約3分の1で済む
※上記情報の真偽について裏取りが必要
<参考情報>

出典:https://pc-pc.org/wp/wp-content/uploads/vol6-20200924.pdf
















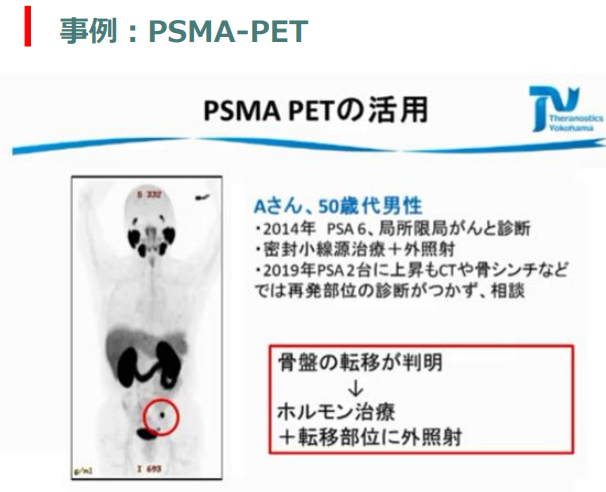
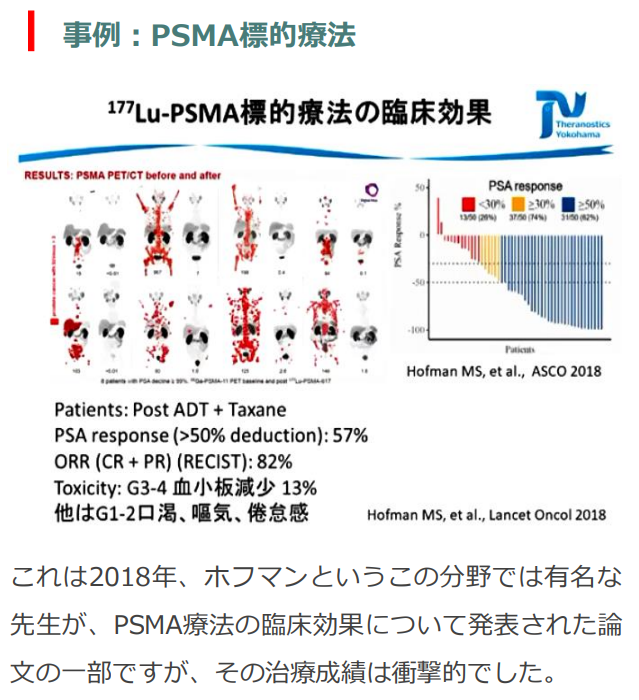
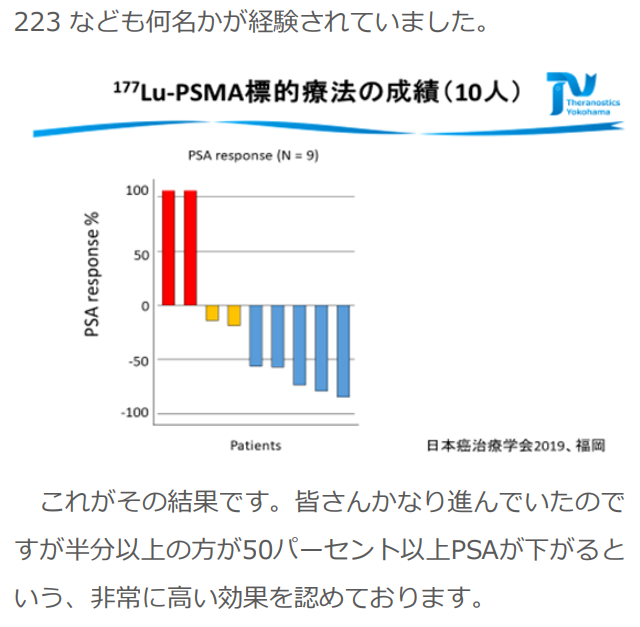
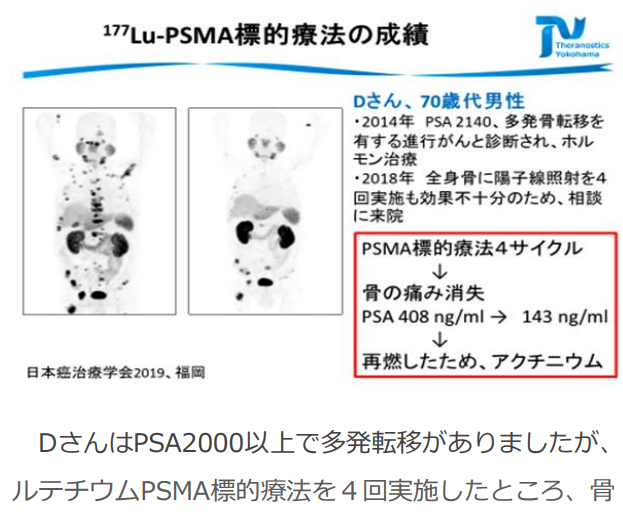
■PSMA標的療法の展望と海外での治療事例
出典:https://pc-pc.org/wp/wp-content/uploads/moforum2019.pdf
一般社団法人セラノスティクス横浜 医療法人さくら馬車道さくらクリニック 車 英俊 先生 2019 年 11月24日(日)
















■PSMA PET-CT紹介検査依頼書兼診療情報提供書





