■前立腺がんの治療で大切なこと
転記出典先:https://brachy.jp/message/appropriate-therapy/01.html
癌が早期発見出来たあと、
次に重要なことは、
再発の起こりにくい治療を受けることです。
はじめに受けた治療選択が適切でないと気づいても、
あとから元に戻ってやり直しはできないわけですから、
最初の治療の成功・不成功は非常に重要です。
癌治療では、敗者復活戦はないと考えて
最初の治療をいかに完璧なものにしていくかを慎重に考えていただきたいと思います。
再発した場合も
放射線療法やホルモン療法含めたいくつかの治療により、
その後の転移が出現するまでに10年近くコントロールすることも可能な場合もありますが、
こういった状況では癌の完治はきわめて難しくなってしまいます。
再発をおこした患者さんやご家族の心理的、経済的負担を考えると
最初の治療で完治することが幸せを勝ち取る鍵と言えましょう。
・したがって治療方法、施設の選択基準は
ハイテク機器を使うかどうかでなく、
非再発率を重視して考えるのが賢明です。
その意味でも最初の治療を受ける際に
再発率がどれくらいであるのか?
納得できるまで担当医に尋ねてみることが大事です。
また納得できなければ積極的にセカンドオピニオンを外部に求められることをお勧めします。
【セカンドオピニオン候補】
大阪府大阪市旭区新森2丁目1−26
京阪森小路駅東出口を出て右折してすぐにあります。
前立腺小線源外来:毎週水曜完全予約制
理事長・院長 岡本圭生
連絡先メールアドレス: keiseiok814@gmail.com
■講演1「最新のスクリーニングと診断について」(治療選択前の診断)


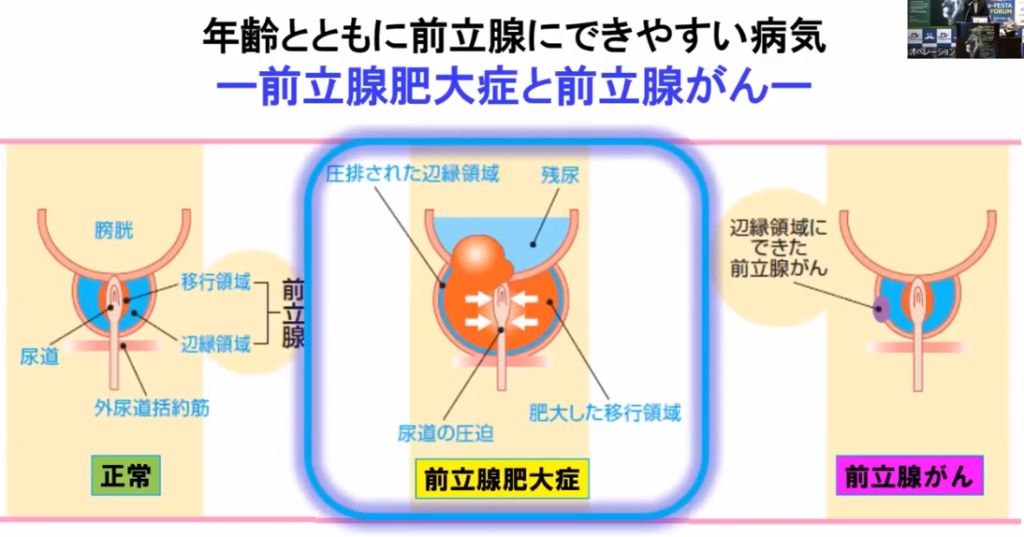
■前立腺肥大症
・非対称
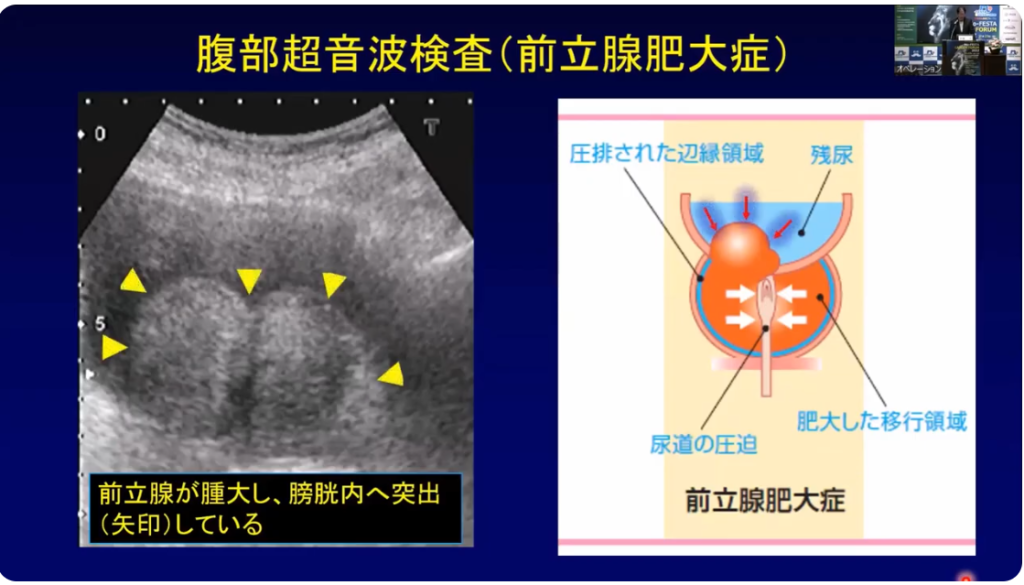
・前立腺が肥大し、膀胱内へ突出(矢印)している
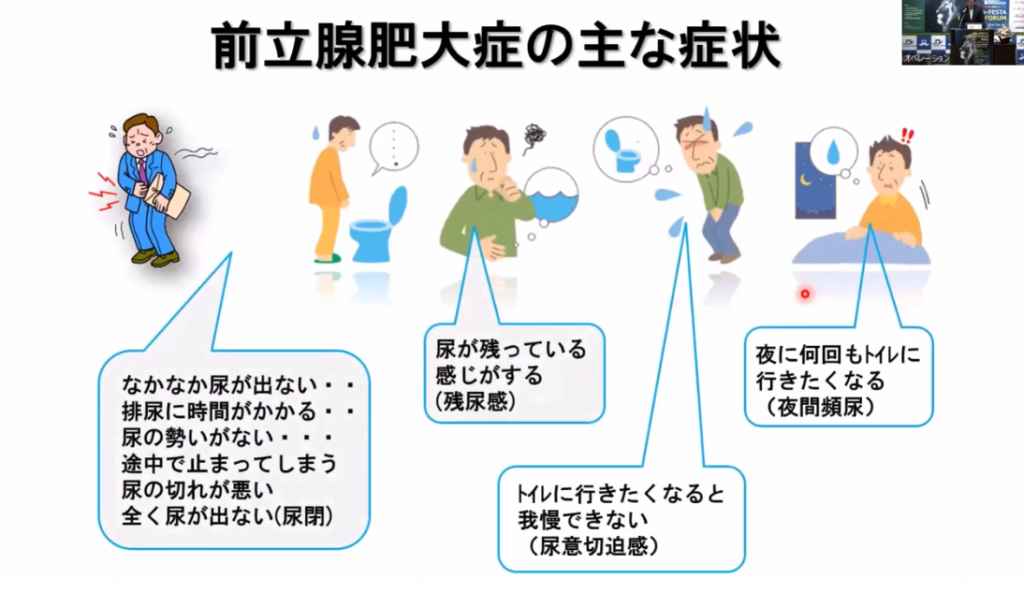
・前立腺肥大症の主な症状
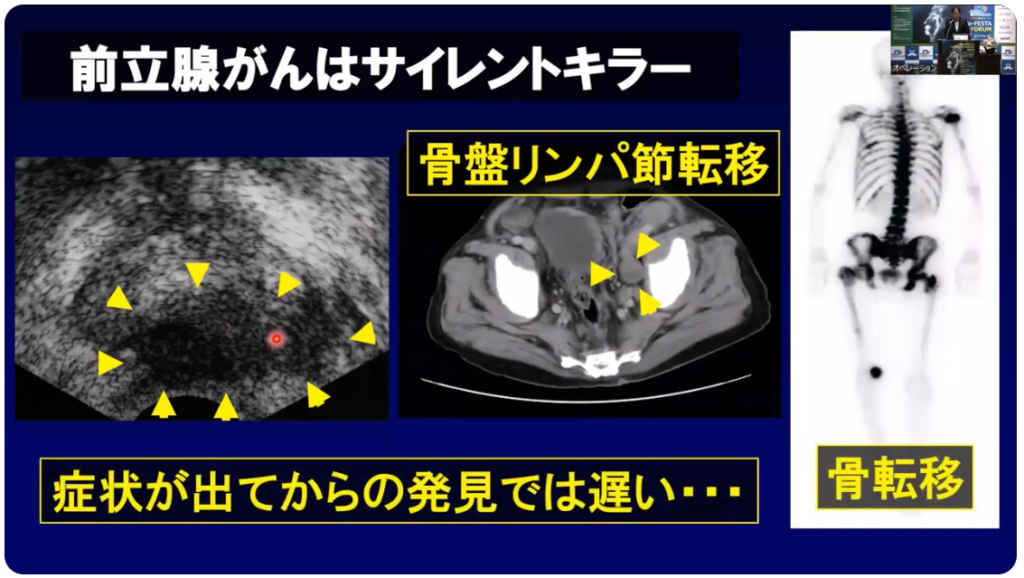
■前立腺ガン
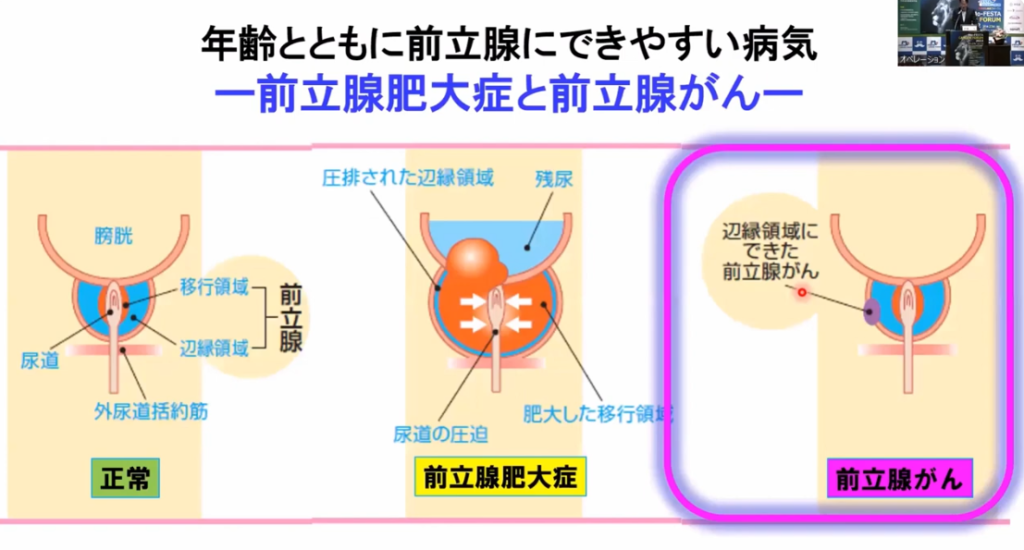

・症状が出てからの発見では遅い
⇒骨盤リンパ節転移
⇒骨転移
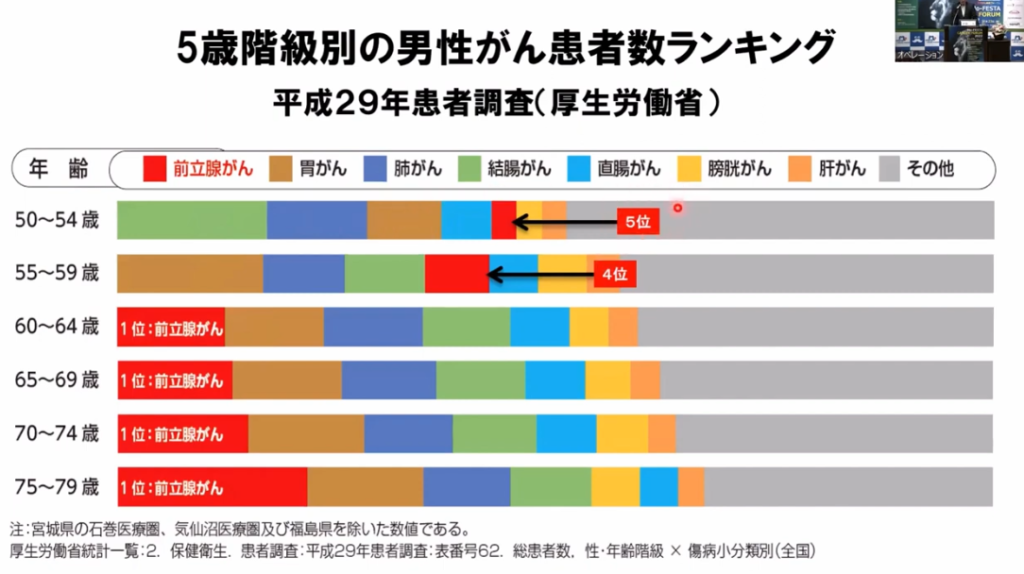



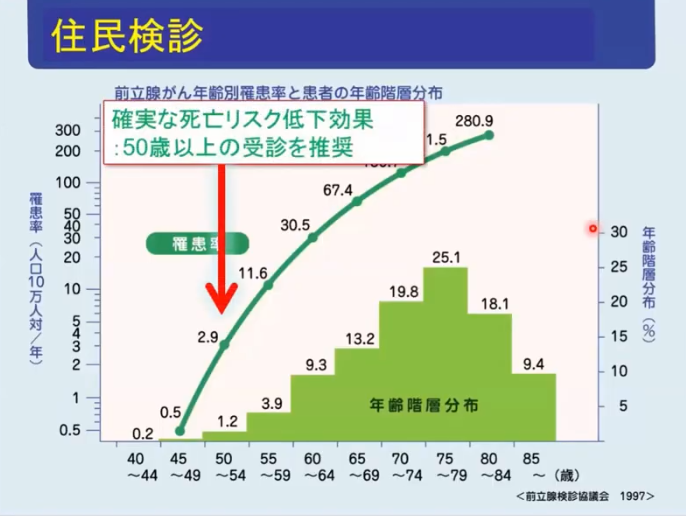
■2次予防
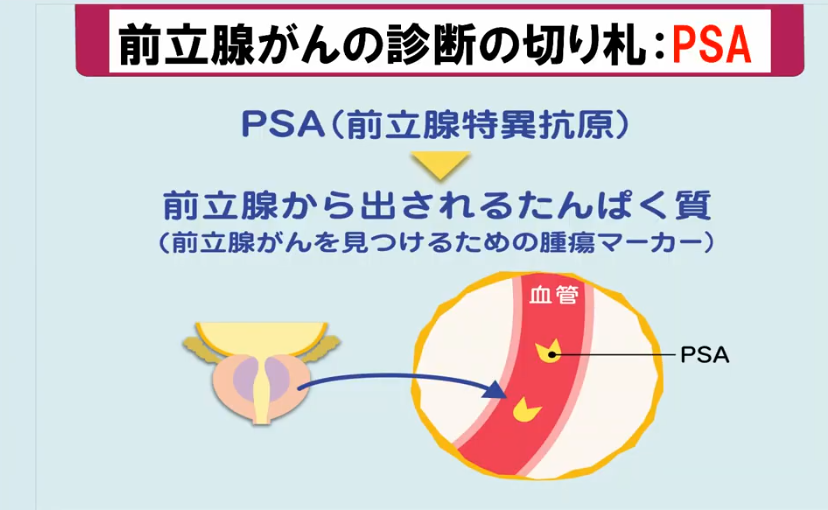
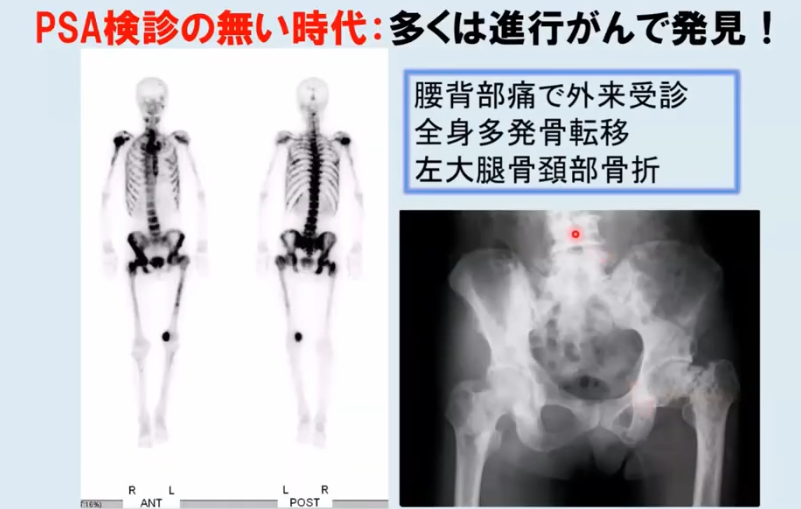
◆PSA検査の無い時代
・約6割が転移ガンでの発見
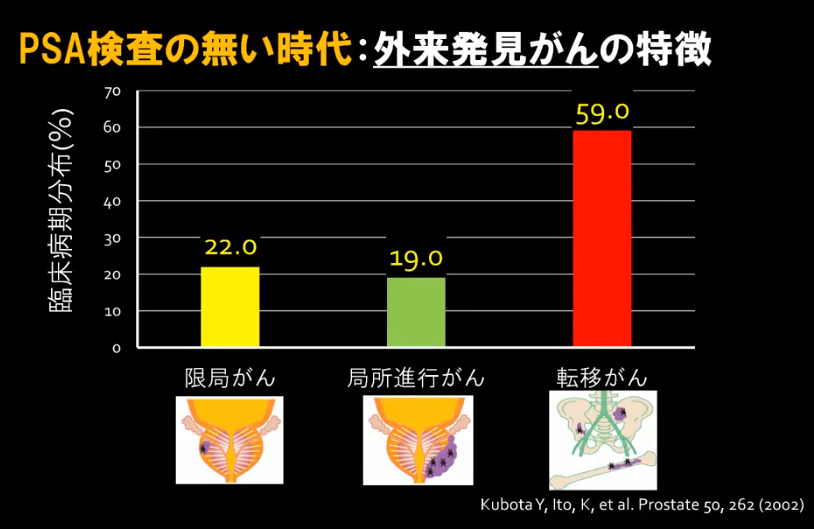
・骨転移で自覚症状(腰等の痛み)が出て外来受診
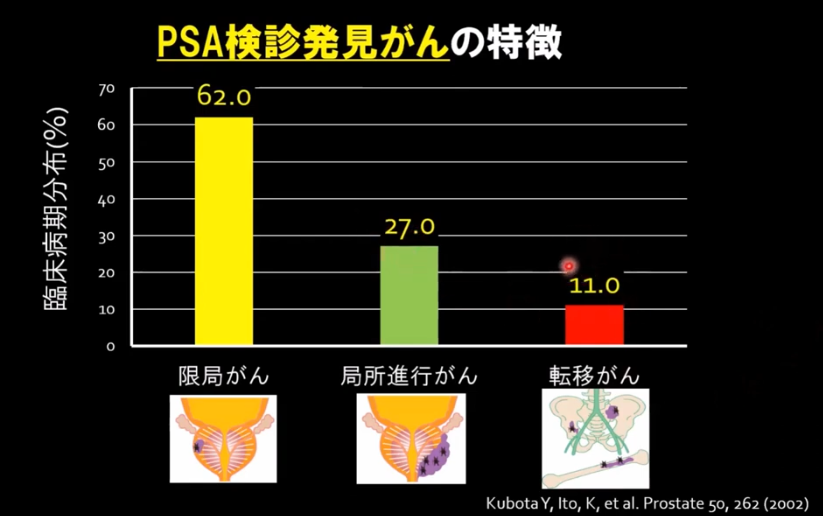
◆PSA検査により
・劇的変化が起きた
⇒限局ガンの発見率:22%⇒62%
■リスク因子

・年齢
・家族歴

・遺伝子検査
・BRCA1遺伝子
⇒乳癌で判定。前立腺ガン診断でも可能との事で議論されている。
※女優のアンジェリーナ・ジョリーさんは、遺伝子検査でBRCA1遺伝子に変異が見つかり、遺伝性乳がん卵巣がん(HBOC)と診断されました。

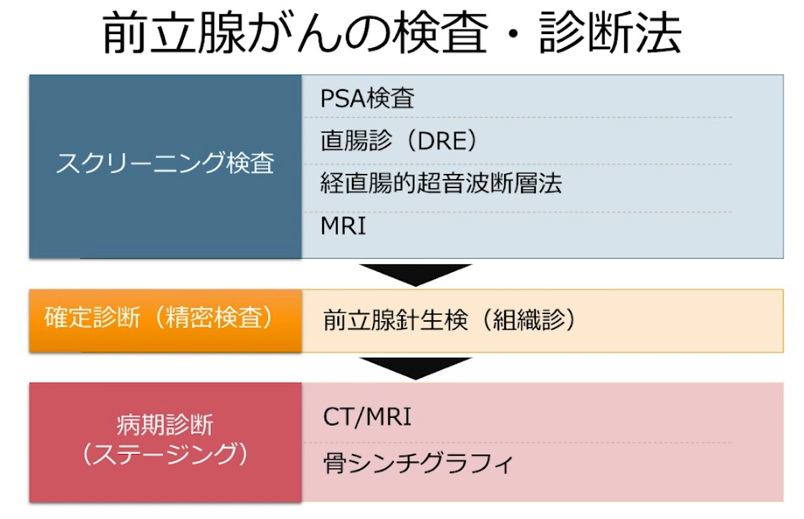
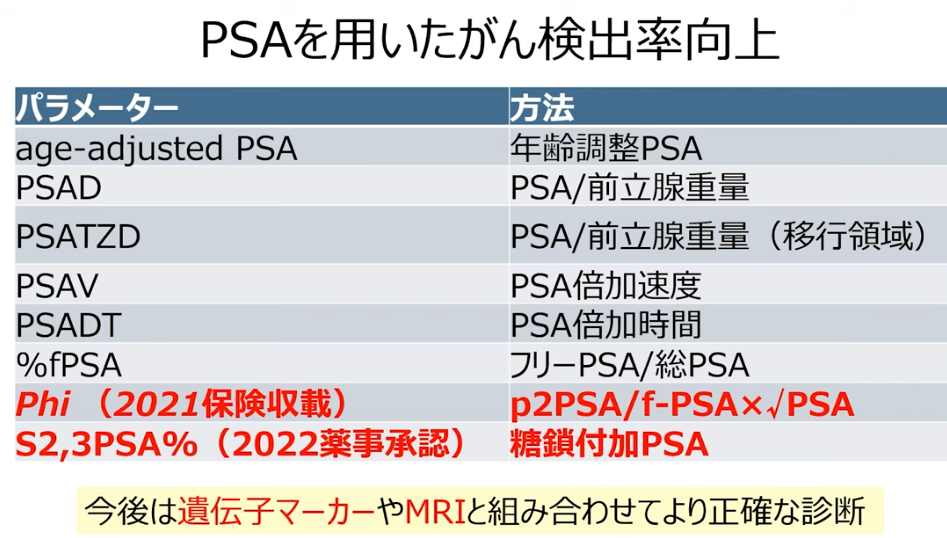
■最新の診断技術
・過剰診断・過剰治療低減

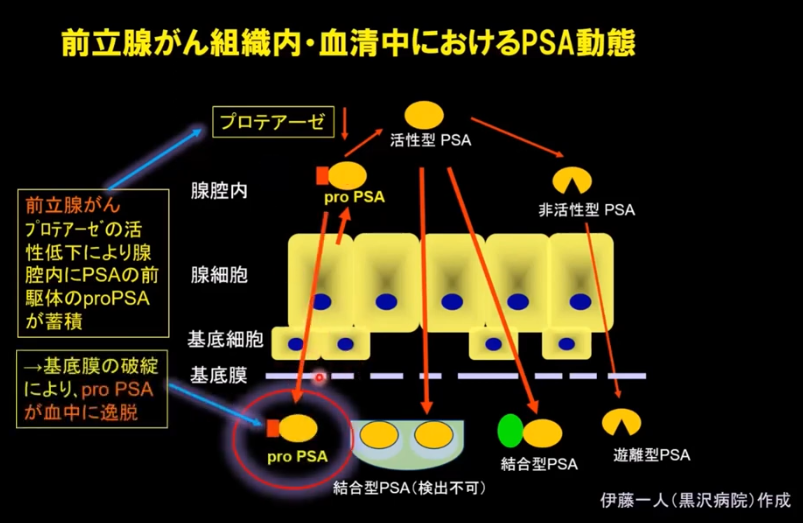
・前立腺ガン組織内・血清中におけるPSA生成のメカニズム
⇒proPSAの蓄積と前立腺基底膜の破綻により
⇒proPSAが血管内に漏洩
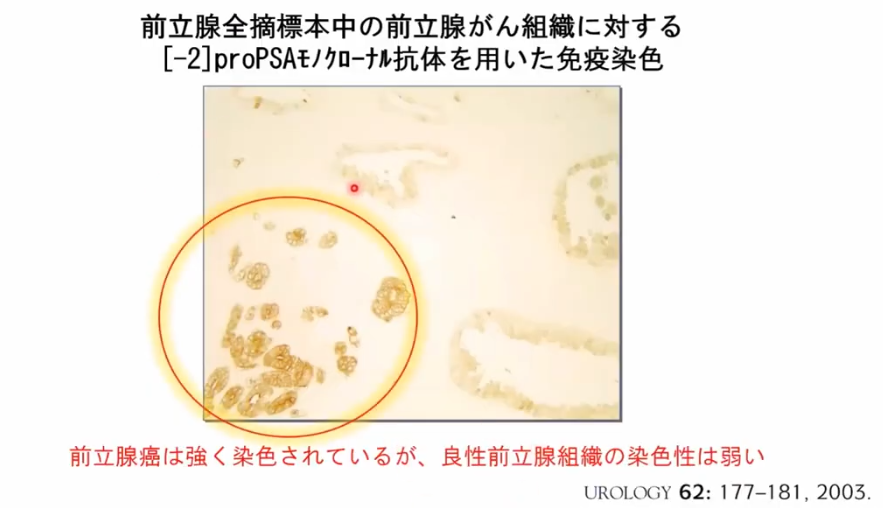
・proPSAモノクローナル抗体を用いた免疫染色
⇒前立腺ガンは強く染色されている
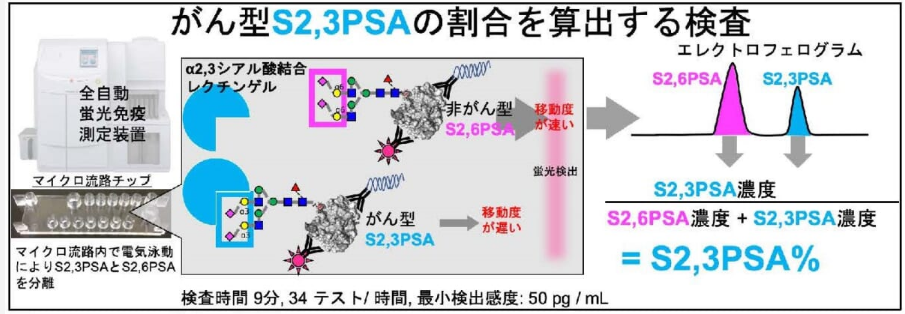
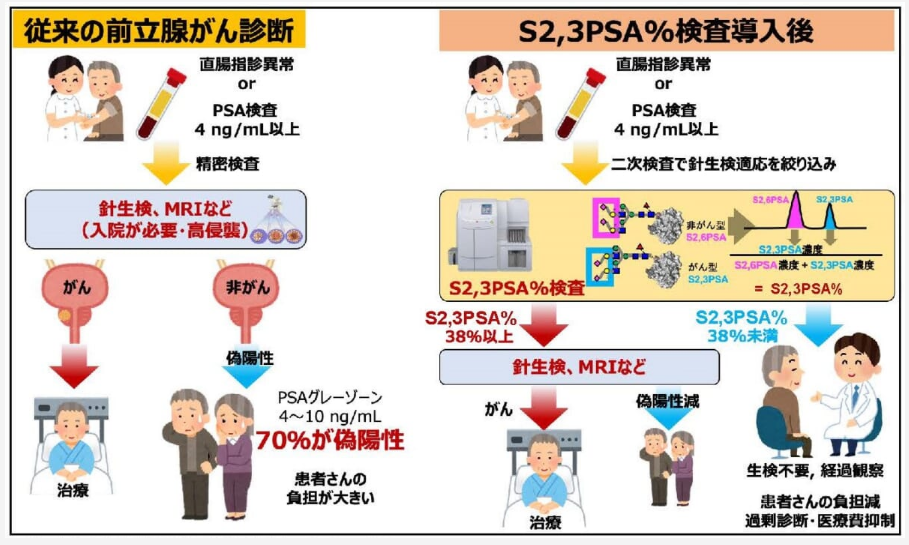
■S2,3PSA%検査の回数制限については、以下のような規定がある
・原則として1回
⇒前立腺癌が強く疑われる場合に、
⇒PSAの結果が4.0ng/mL以上10.0ng/mL以下である者に対して、
⇒原則として1回の検査が行われます。
・3月に1回、3回を限度
⇒前立腺針生検法等により
⇒前立腺癌の確定診断がつかない場合においては、
⇒3月に1回に限り、3回を限度として検査が行われます。
このように、S2,3PSA%検査は特定の条件下でのみ複数回行うことができます。
※大学病院への紹介状(4年前の生検結果データ、PSAの検査結果推移表、最近1年間のPSA値の上昇傾向、最新のMRI検査結果等含む)を持参して泌尿器科でS2,3PSA%検査の申し込みをした際、対応医師より上記回答と同じ事を言われた。検査の実施タイミングが重要であると。
※ポイント
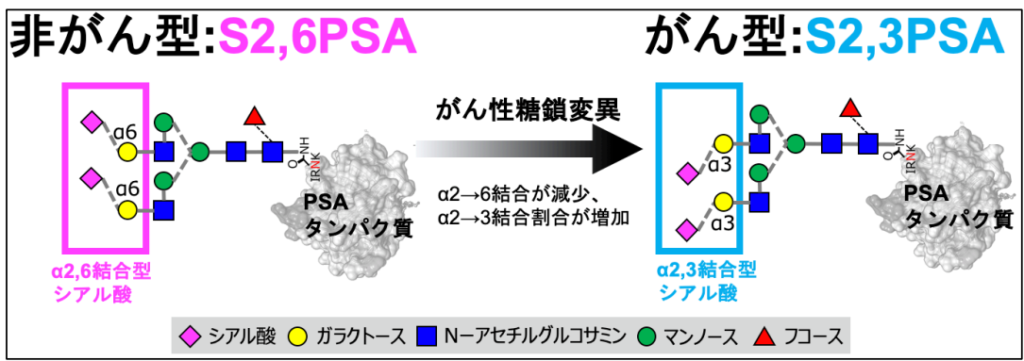
・S2,3PSA%検査はPSAのがん性糖鎖変異を標的としたバイオマーカーであり,検体安定性が高い.
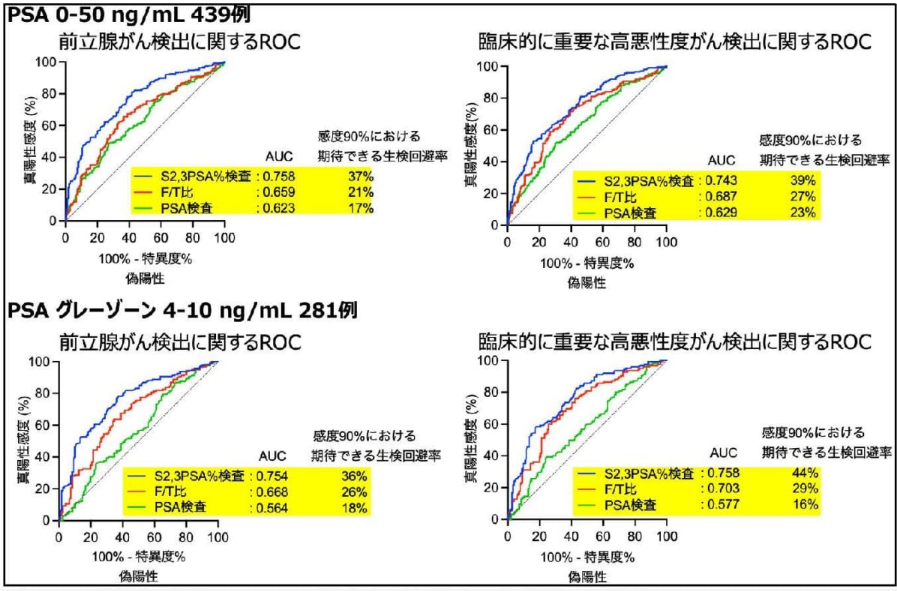
・S2,3PSA%検査は,PSA値4.0〜10.0ng/mLのグレーゾーン症例の二次検査として保険適用である.
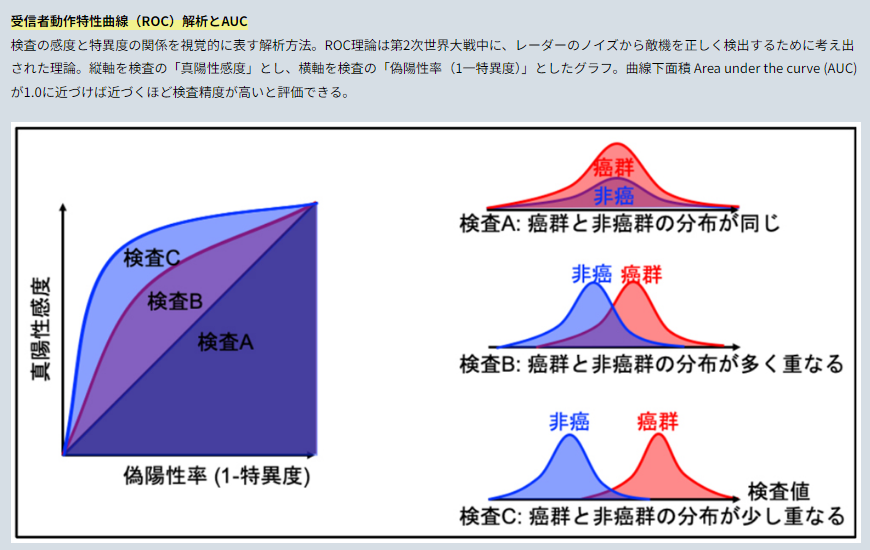
・S2,3PSA%検査のカットオフ値は38.0%であり,PSA 4.0ng/mL以上では,S2,3PSA%値50%以上の9割でがんが発見されている。
出典:臨床泌尿器科 79巻1号(2025年1月発行)特集 今のうちにしっかり理解 最新の前立腺癌診療と近未来予想図〈診断〉PSAを超えるバイオマーカーS2,3PSA%検査の実力 米山 徹 弘前大学大学院医学研究科 糖鎖工学講座
※S2,3PSA%評価式

<参考情報>
出典:講演2「前立腺がん、検査と治療の最新情報」 大山力
<参考情報>
出典:講演2「前立腺がんの診断・リスク分類・治療選択」 藤井 靖久
■MRI-超音波融合生検(標的生検)

・前立腺生検
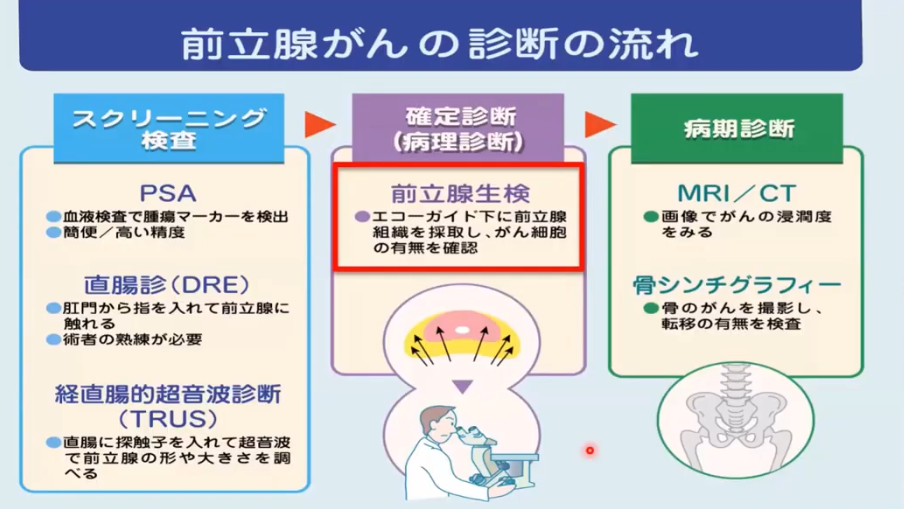
・MRI-超音波融合生検(標的生検)
⇒より正確にガン細胞を狙える生検
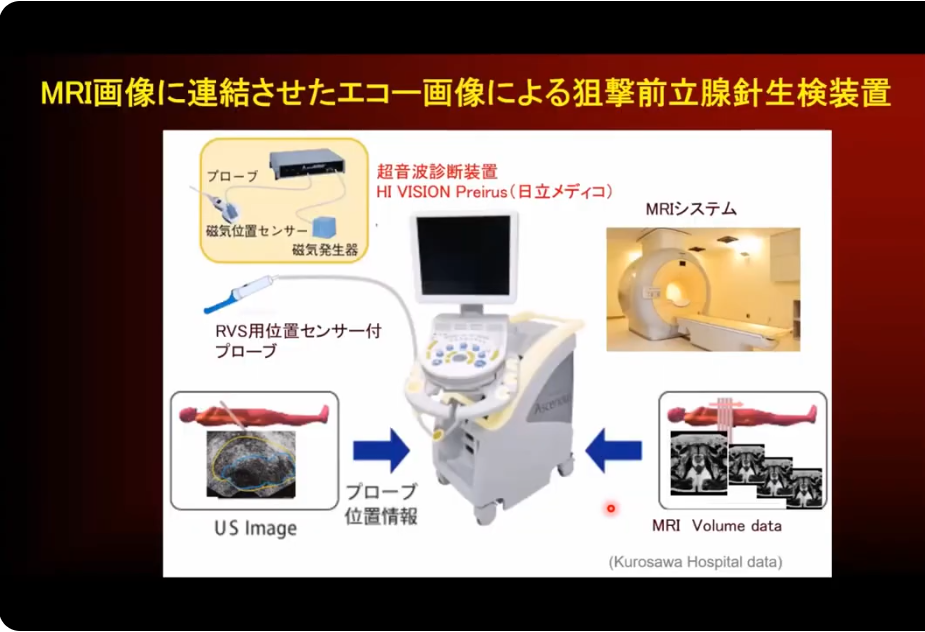
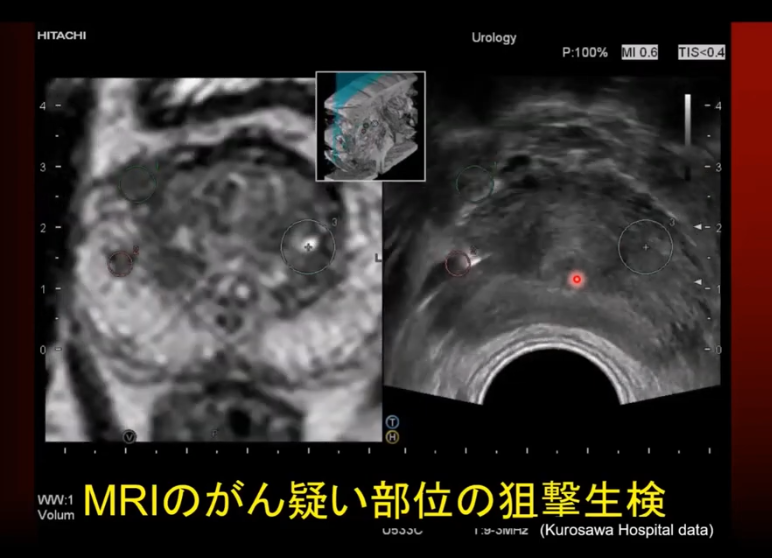
・狙いの部位に生検
⇒右図の白く光っている部位
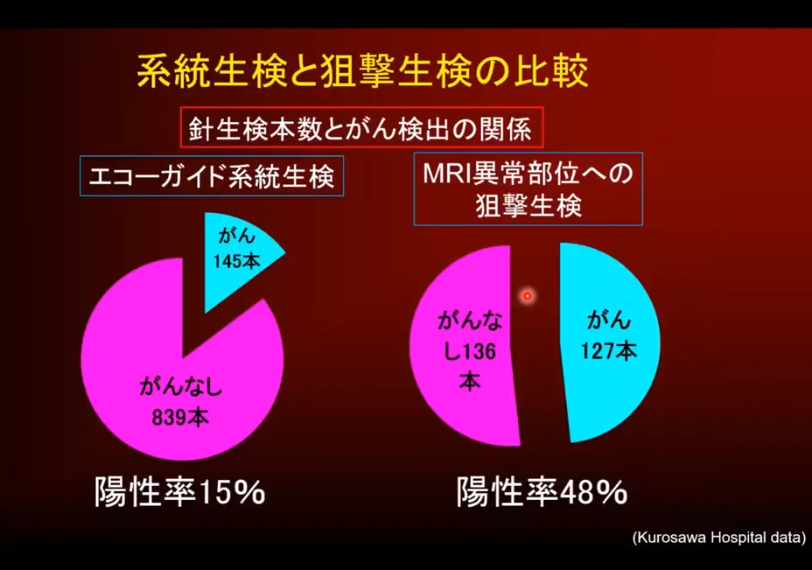
・従来の系統的生検と狙撃(MRI-超音波融合生検(標的生検))生成の比較
⇒ガン細胞の検出率が向上
⇒48%程度まで検出できる
・MR-超音波融合生検(標的生検)の性能
⇒MRI陰性:28%
・臨床的に重要な前立腺ガン診断率
⇒38%
⇒一方、従来の系統的標準生検:26%

・病理学的指標(再発しやすいガン細胞)
<参考情報>
⇒Gribriformといわれる顔つき悪いガン細胞
⇒IDCP:前立腺にガン細胞がさぁっと入り込む
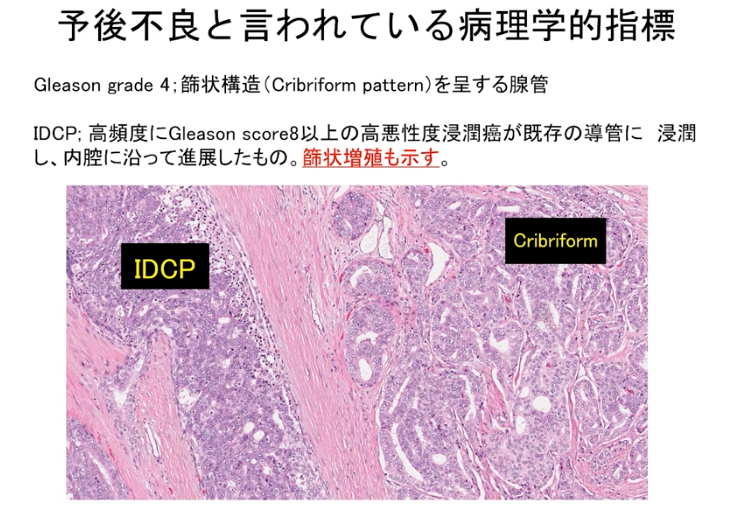
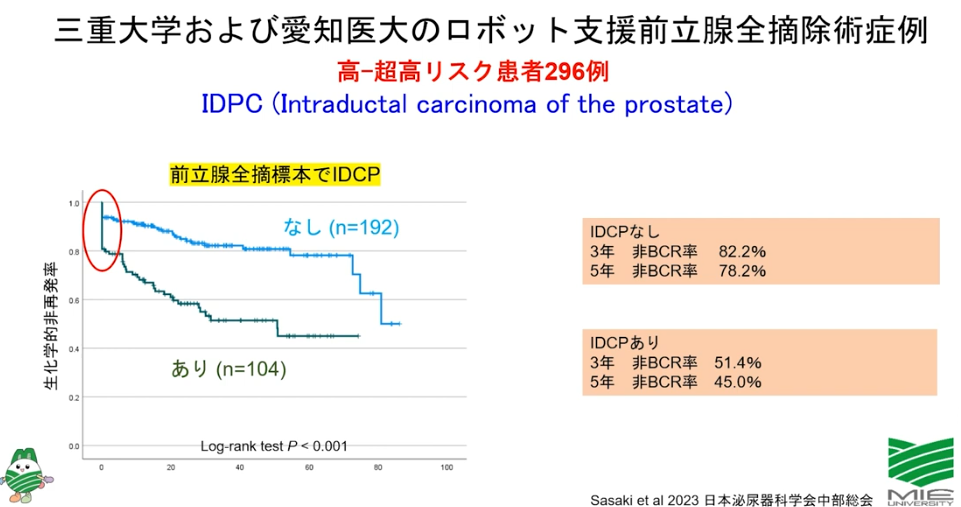
・全摘手術前に既に転移
<IDCPありの再発率>
⇒3年後:48.6%
⇒5年後:55%
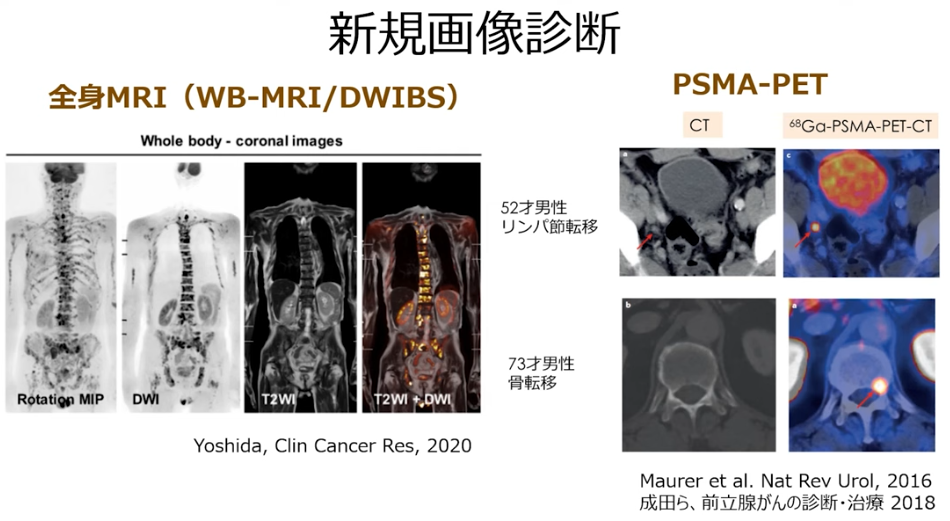
■生検後の診断確定画像検査の限界
・CT検査(リンパ節転移):8㎜以上の腫瘍サイズを検出
⇒リンパ節ガンの平均サイズ:1.8㎜
・骨シンチで表示できる転移には限界(転移の見逃し)がある
・DWIBS法は8.5mm以上のリンパ節転移を検出するのに適しているとされています。
・超音波検査では約5mm以上のリンパ節転移を検出することが可能
⇒ただし、検出精度は使用する機器や技術、検査を行う医師の経験によっても異なるため、より小さな転移を見逃す可能性もあります。
・MRI検査では約8mm以上のリンパ節転移を検出することが可能
・PET-CT検査では約4mm以上のリンパ節転移を検出することが可能
■確定診断の高精度化(保険外診療)

■再発(PSA値上昇)を事前に視野に入れて
・PSMA-PET(保険外診療:自己負担/¥25万円(税込))
⇒小さな病変を検出できる
⇒具体的な行動・意識決定が出来る
※CT、骨シンチでは検出できない小さな病変
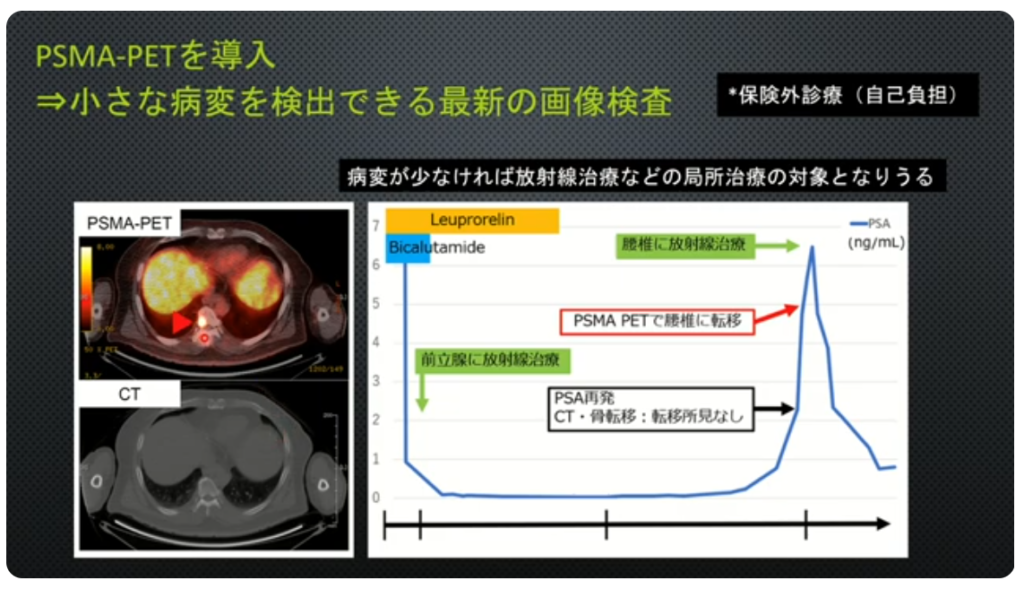
⇒前立腺特異的膜抗原
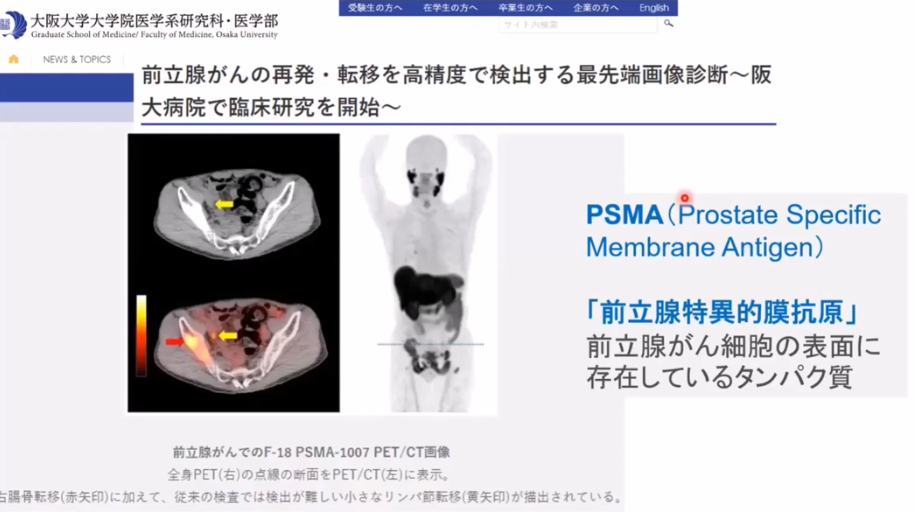
■PSMA-PET検査
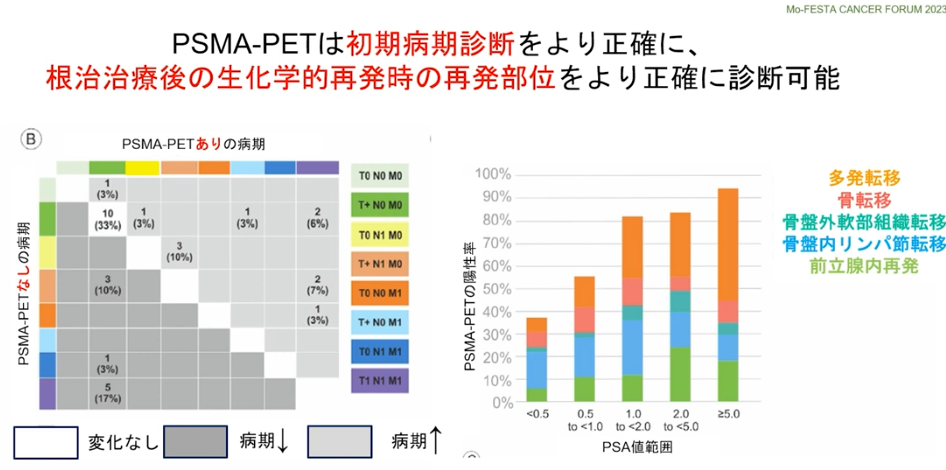
・初期病気診断をより正確に
⇒再発部位をより正確に診断
・PSMA-PETによるPSAの値<0.5未満
⇒再発の発見率:約40%
注:再発の閾値(手術:0.2,放射線:2.0)
※PSMAーPETとは前立腺ガン特異タンパク質を検出するPET検査
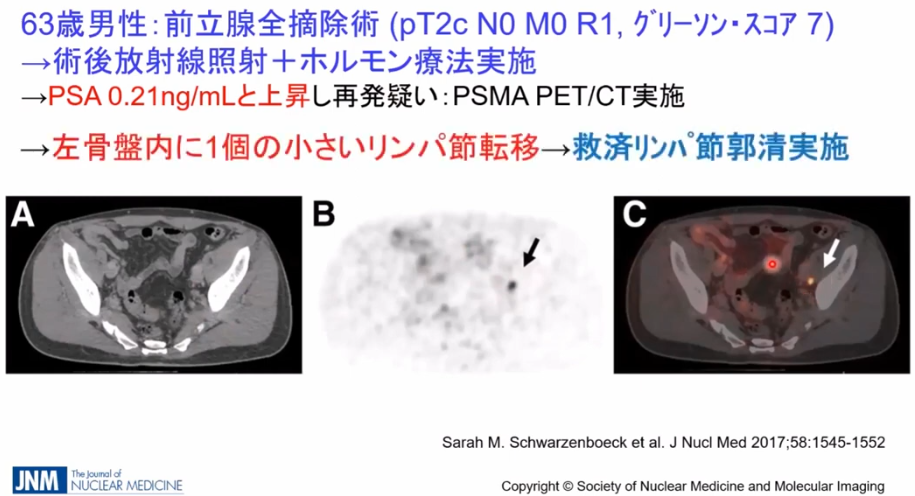
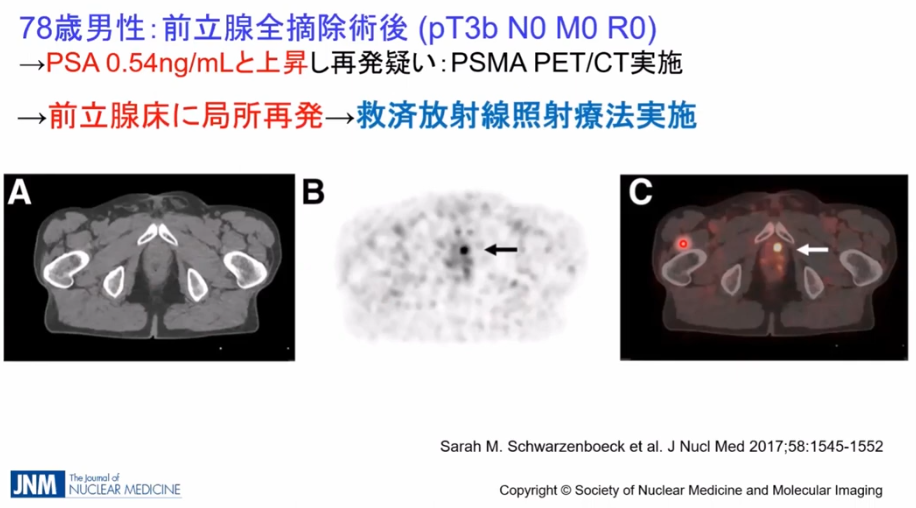
■事例
・CTではリンパ節転移が発見できず
⇒PSMA-PETでは矢印部の転移部位を発見
※全医者が待ち望んでいる検査
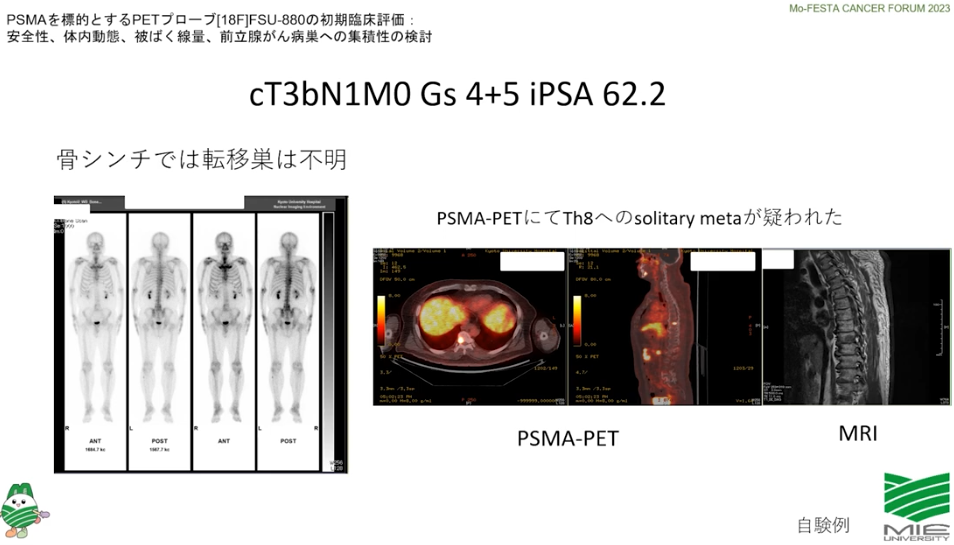
■放射線治療の選択肢が取れる
・ガン細胞の部位が特定できる
⇒ガン細胞の部位が特定できなければホルモン療法になる
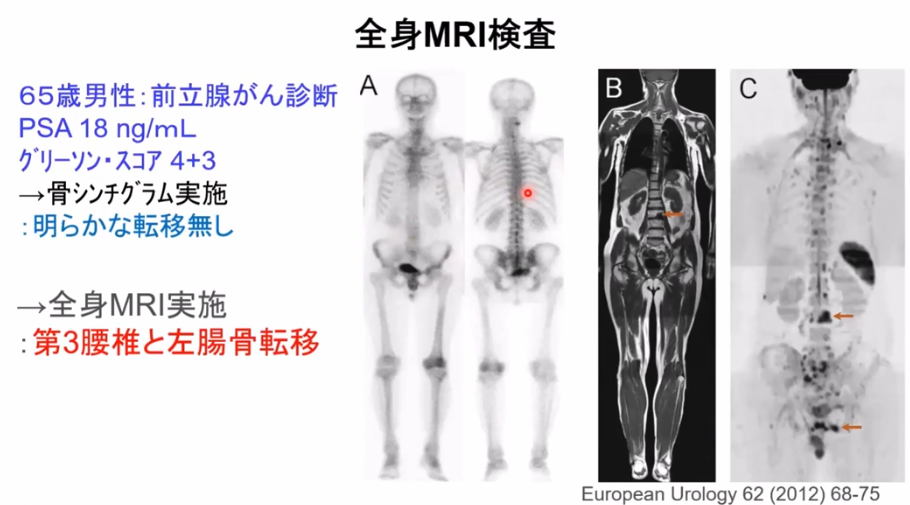
■全身MRIの価値(保険収載)
・骨シンチグラムでは移転を発見できず(A)
⇒全身MRIでは第3腰椎と左腸骨転移を発見
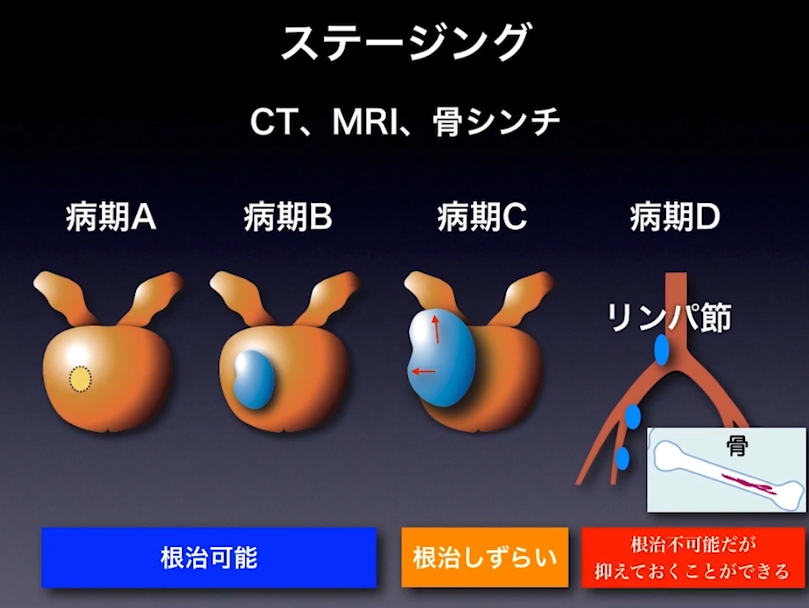
■病期診断
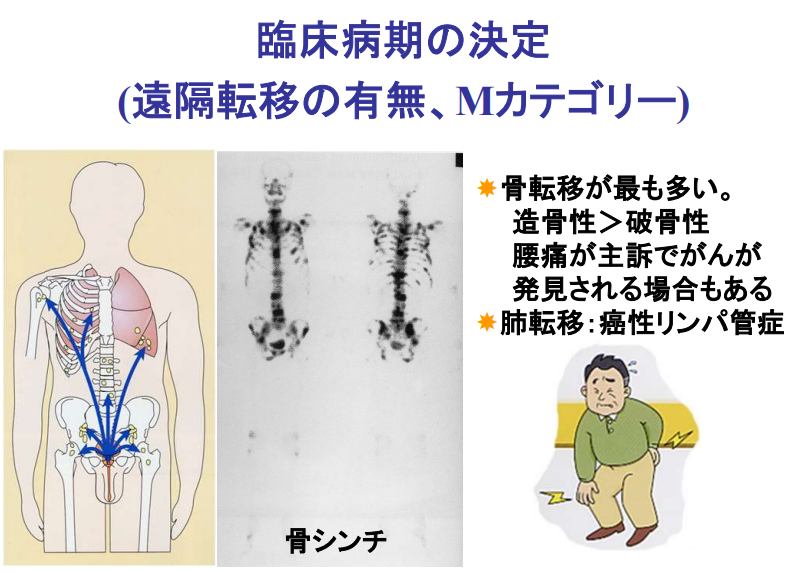
・ステージ診断(CT、MRI、骨シンチ検査に基づいて)
⇒限界がある(ファジーな判定になる)
⇒手術してみないとリンパ節転移は分からない
・CT検査によるリンパ節転移判定の限界
⇒CTでは8mm以上でないと映らない
⇒下図CT画像:左内腸骨12㎜(リンパ節転移の疑いが濃厚)
⇒炎症の場合もあるが
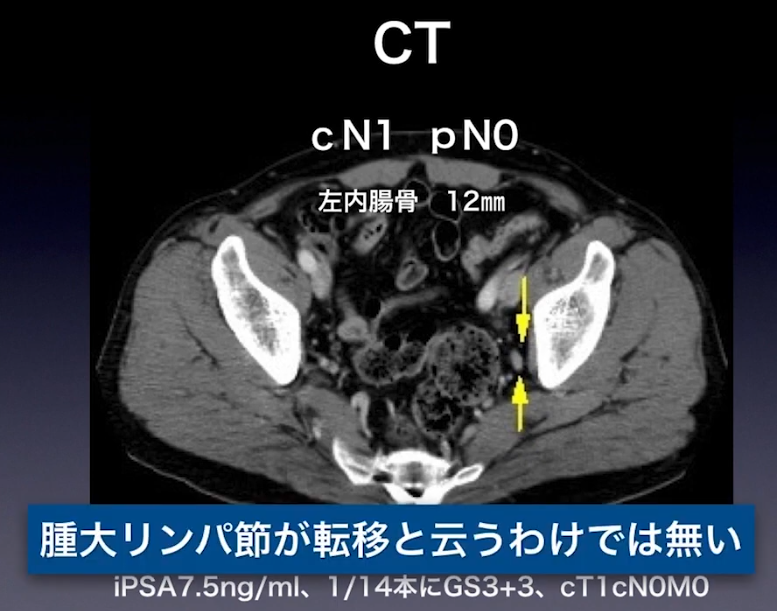
・転移の平均的大きさ:1.8mm
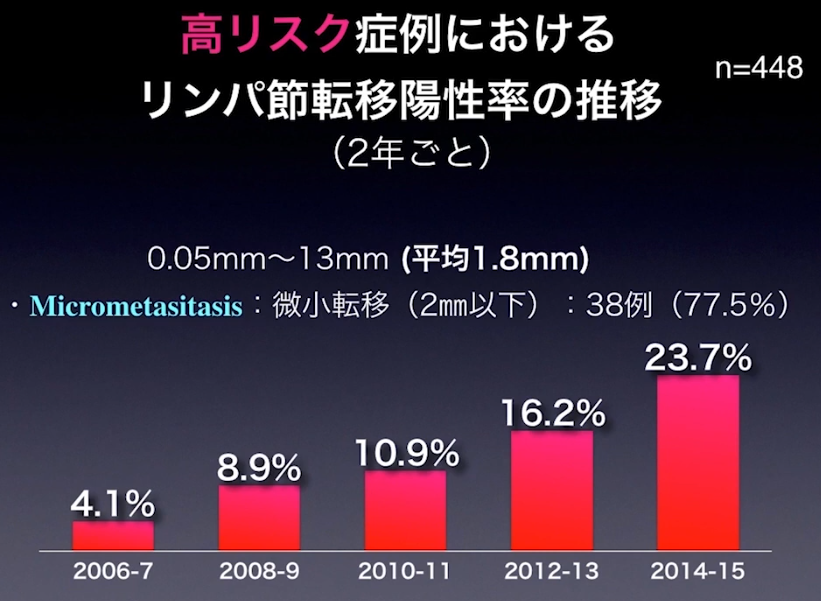
⇒大半のリンパ節転移をCT検査で見逃している(再発因子)
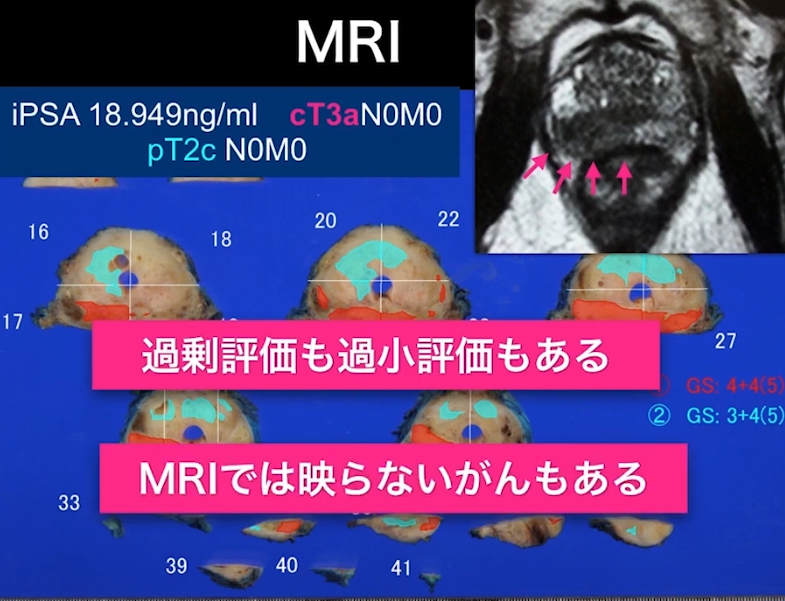
・MRI検査の限界
⇒MRI検査で病期はcT3aと評価したが
⇒手術後の標本を調べたらpT2c(MRI検査は過剰診断だった)
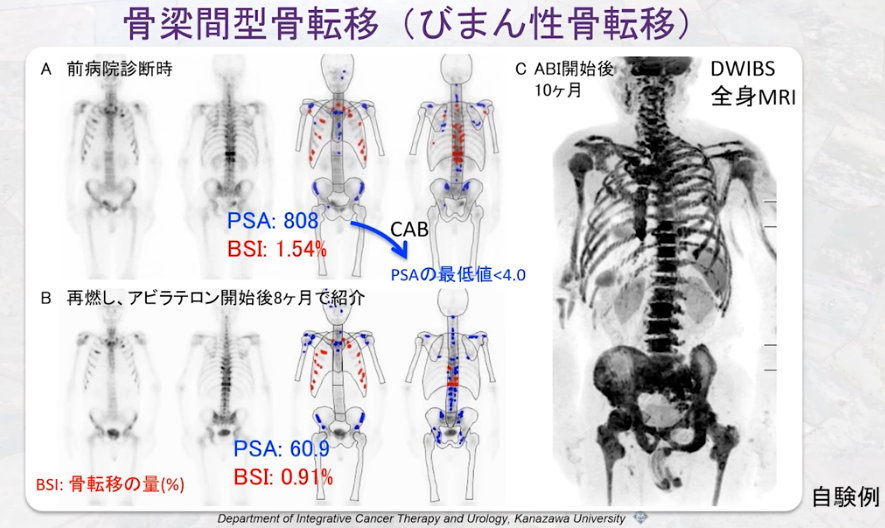
・骨シンチ
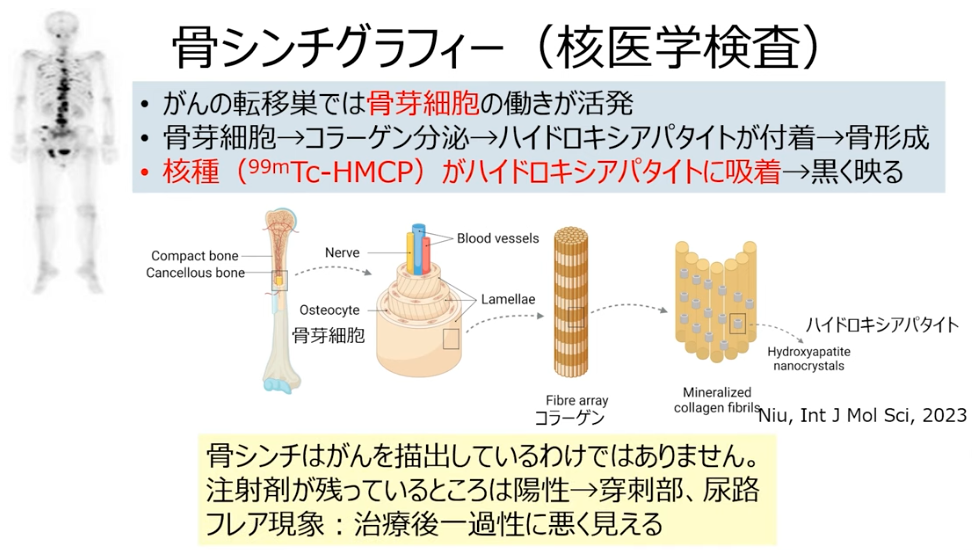
※BONENAVI
骨シンチグラフィーの画像データから ANN(Artificial Neural Network)、BSI(Bone
Scan Index)、Hs(Hot Spot) の 3 つの指標を算出
・ANN(Artificial Neural Network)
⇒ソフトに組み込まれたデータベースを基に対象症例の異常集積の確率を 0 ~ 1 までの数値で自動的に算出・表現したもので、
⇒1 に近いほど転移がある疑いが濃厚になります。
・BSI
⇒赤で示された転移リスクが高い高集積部位の面積の合計に係数を掛け全体の骨面積で割ったパーセンテージで表示し、
⇒骨転移量の割合を示す指標です。
⇒BSI では 0 %で転移なし、0.5 5 % で概ね転移があり、5 % 超ではほとんど全身に転移があると考えられます。
⇒00.5% では画像を踏まえ慎重な判断が必要となります。
・Hs
⇒全身骨における高集積部位の数で、数値の変動は経過観察や治療効果判定に利用できます。
特に骨転移の頻度の高い前立腺癌では、診断時のBSI、BSI の変化のいずれも全生存率との相関が認
められており、前立腺癌診療ガイドライン (2016 年 )にも BSI の有用性が言及されています。
PSA に加えBSI による評価を行うことで、より正確に前立腺癌骨転移症例の治療効果判定や予後予測が可能となると考えられます。
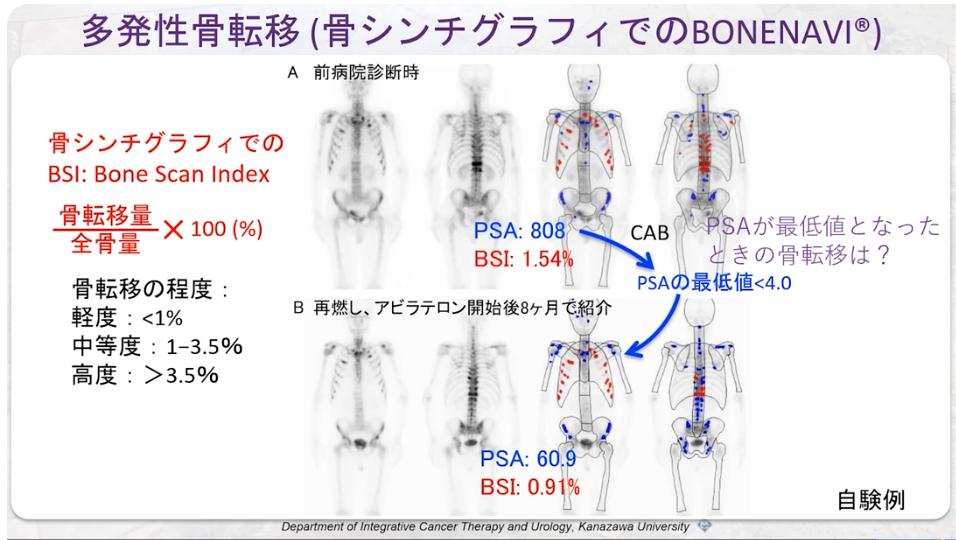
画像出典:講演5「進行前立腺がん治療におけるPSA検査の落とし穴と画像診断」溝上 敦(金沢大学附属病院 泌尿器科 教授)
<参考情報>
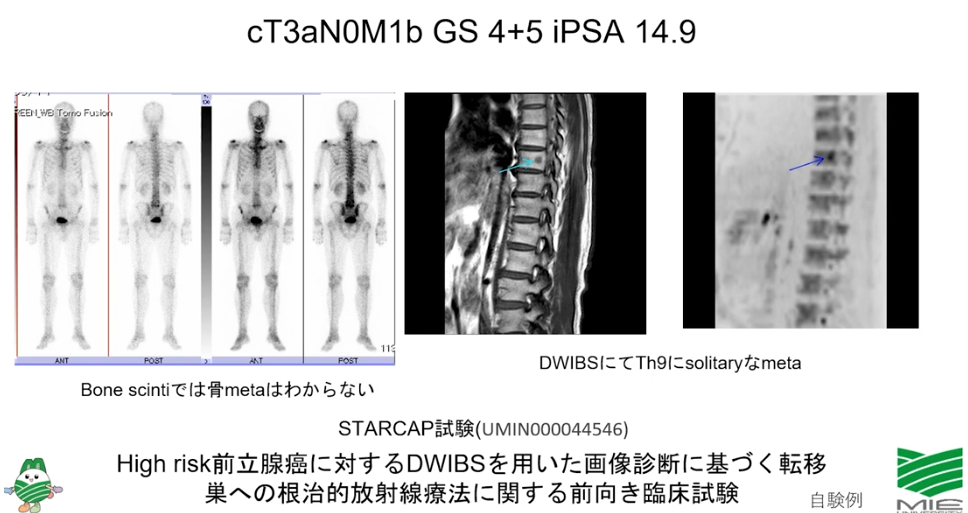
■全身MRI(DWIBS)ならガン細胞が発見できた
・従来の画像検査:骨シンチで発見できないガン細胞
⇒限局ガンと判断していた
⇒既に脊椎に転移していたのを見逃していた
※転移部には放射線治療に関する前向き臨床試験(三重大)
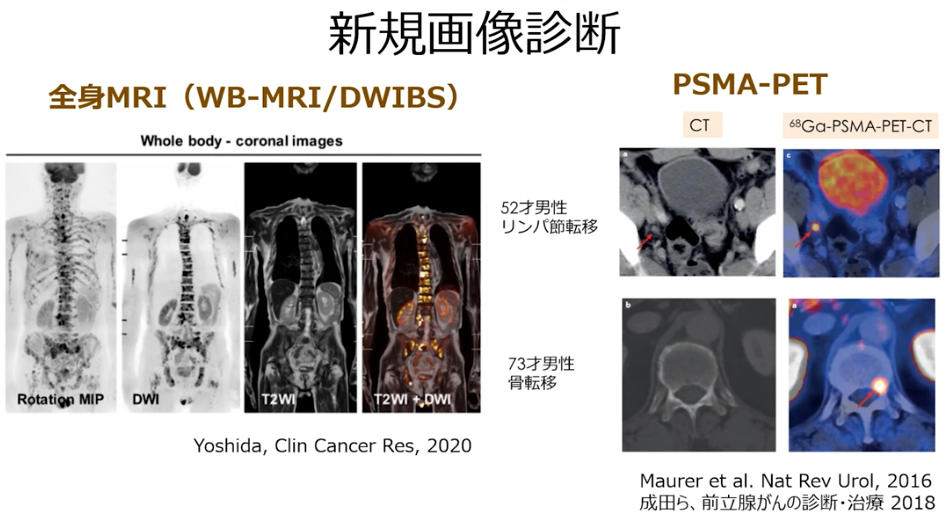
・全身MRI(WB-MRI/DWIBS)
⇒保険適用
⇒骨転移が無ければ
⇒骨は表示されない
⇒右図より全部の骨に転移している事が分かる
⇒抗がん剤で対応
※全身MRI(WB-MRI/DWIBS)が出来る施設は極めて限られている。
※DWIBS(ドゥイブス)は比較的新しい検査法であるため、がん発見率など精度についてはデータを蓄積している段階ですが、DWIBS(ドゥイブス)とPET−CTを比較した場合、がんに対する「診断能力に大きな差異はない可能性が高い」とする報告があります*9。
また、2020年には前立腺がんの骨転移を調べる検査として保険診療の対象となったほか、ヨーロッパでは骨髄がんを調べる際に最初に行う検査として認定されています*4。子宮体がんや卵巣がんなどの転移を調べる検査としても、造影剤を使用したCTと比較し遜色ない結果が得られたとの報告もあり*7、有用性が評価されてきています。
・DWIBS(ドゥイブス)はMRI装置を使用するため、受診にはMRI検査と同等の注意事項があります。
・経験豊富な医師が読影しているかどうか
DWIBS(ドゥイブス)は比較的新しい撮像法であることもあり、画像を読影する医師にはより専門的で高度な知識が必要です。熟練した医師が読影しているかどうか調べるときは、日本医学放射線学会認定の「放射線科専門医」が在籍しているかどうかチェックしましょう。
(出典:https://www.mrso.jp/mikata/862/)
画像出典:講演5「進行前立腺がん治療におけるPSA検査の落とし穴と画像診断」溝上 敦(金沢大学附属病院 泌尿器科 教授)
■入口の検診を間違わない事
■岡本 先生(石田記念大阪前立腺クリニック)の見解
近年、米国では癌の治療を受けた患者さんの健康の質をサバイバーシップと呼び、サバイバーシップの高い治療をおこなうことが求められています。
尿失禁の苦しみ、
性機能の喪失、
再発や転移出現への不安や苦しみ、
再発にための長期のホルモン治療などは
あきらかにサバイバーシップを低下させます。
その意味でも
特に年齢が若い方こそ再発率が少なく副作用の少ない治療を選ぶべきではないでしょうか。
この解説では、小線源治療は高い技術でおこなえば、
単独治療もしくは外部照射との併用により
すべてのリスクの前立腺がんに対して高い確率で根治が期待できる治療法であることを
解説していますのでじっくりとお読みいただき参考としていただければと思います。
■前立腺とは
◆前立腺とはどのような臓器ですか
前立腺は、男性にだけ存在する臓器で膀胱のすぐ下にあり、尿道の根元を取り囲むように位置します。
大きさも形も栗の実に似ていて、日本人男性の平均的前立腺の重量は、15~20gとされています。
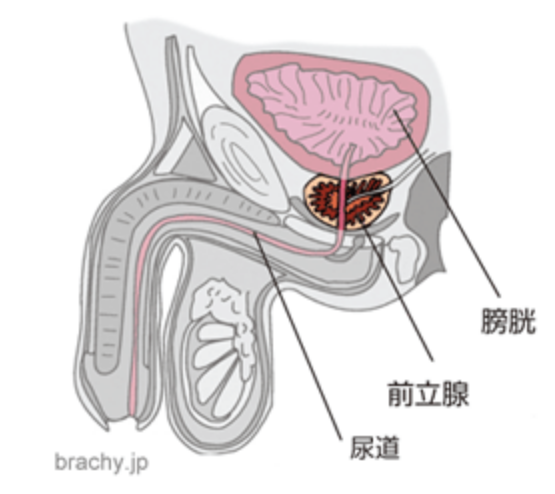
前立腺の機能についてはまだよくわかっていませんが、主たる機能は精液の成分を作ることです。
構造としては、移行領域、中心領域、辺緑領域という3つの領域から成り立っています。
高齢男性の排尿障害の原因の一つである前立腺肥大症は、
この移行領域と中心領域が肥大して大きくなる病気です。

■前立腺がんの症状
◆前立線ガンの症状について
前立腺がんが大きくなってくると、尿が出にくい、尿の回数が多い、残尿感があるなど、前立腺肥大とよく似た症状が出てきます。
ただし、前立腺肥大は前立腺がんとは直接関係がなく、前立腺肥大になったからと言って癌になりやすい訳ではありません。
前立腺がんを早い段階で発見するには自覚症状だけでは難しいため、
血液検査の一種であるPSA検査による早期発見が重要になります。
父親や兄弟に前立腺がんの方がおられると、この癌にかかるリスクは、普通の人の2倍になると予測されています。
また前立腺がん患者が父親、兄弟で複数存在すれば、さらにリスクは高くなります。
このようなケースでは、40歳代からPSA検査を受けるように心がけてください。
◆前立腺ガンと前立腺肥大小症の違い
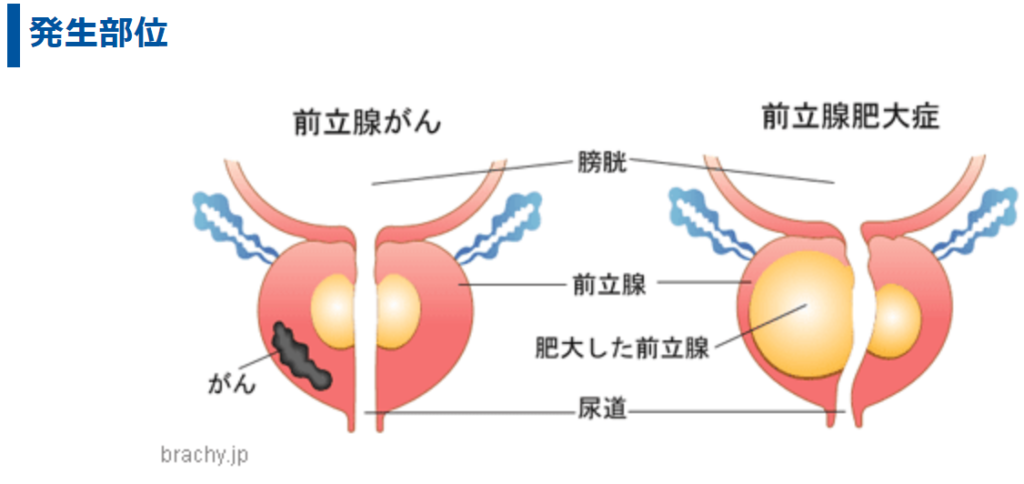
前立腺ガン:進行すると排尿障害があらわれたり、骨やほかの臓器に転移する。
前立腺肥大症:肥大により尿道が圧迫されて、排尿障害があらわれる。転移はしない。
※前立腺がんが増えている主な理由は、平均寿命が延びたということと、血液検査による診断技術(PSA検査)の普及により、早い段階での前立腺がんが、数多く見つかるようになってきたことですが、食生活の欧米化、つまり高脂肪、高蛋白の食生活へ変化したことも要因のひとつと考えられています。
■前立腺がんの検査(PSA検査など)【1】
◆前立腺ガンの検査について
最初に、血液検査であるPSA検査、超音波検査や、前立腺の大きさや硬さを触診するため、前立腺を指で触る直腸診を行います。
これらの検査から癌が疑われる場合は、前立腺の組織を採取して顕微鏡で観察する針生検を行います。
そして針生検で癌と診断された場合には、
CTスキャンやMRIなどの画像診断で癌の広がりや転移の有無を調べます。
骨への転移の有無を調べるために骨シンチグラフィーも行なわれます。
【検査結果をもとに】
・病気の進行具合や悪性度、
・さらに患者さんの年齢、
・全身の状態を考えて
治療法を決定していきます。
PSAは前立腺特異抗原の略で、血液検査で前立腺がんを発見する有効な腫瘍マーカーとして使われています。
この検査の普及により、直腸診ではわからない早期の小さな癌も発見することができるようになりました。
またPSAはその値から、病気の進行具合や再発の有無も判定することができるため、前立腺がんの診断と治療にはかかせない検査といえます。
◆PSA検査
PSA(前立腺特異抗原)検査は、
・患者さんに前立腺がんの疑いがあるかどうか、
・また 治療を行った後、再発なく経過が順調かどうかを判定できる有用な血液検査です。
PSAの検査値が高い場合、超音波を用いた前立腺針生検を行い、前立腺がんの有無について診断を行います。
PSAの値に正常値はなく、年齢などを加味して患者さんが前立腺がんに罹患しているかを推測します。
・一般的には4ng/ml 以下では、
⇒前立腺がんに罹患している可能性は低いと考えられます。
・一方、4~10ng/mlをグレーゾーンと呼び、
⇒この範囲のPSA値を示す方の場合、精密検査により10~20%の確率で癌が見つかります。
・10ng/mlを超えたPSA値は、
⇒より高い確率で癌が見つかり、
⇒さらに、グレーゾーンで発見される場合に比べ、より進行した癌が見つかる可能性が高くなります。
注意すべきことは、
PSAが4ng/ml以下でも悪性度の高い癌が潜んでいることもあり、
10ng/ml以上でも癌が存在しないこともあるので、
PSA値の変化や、
直腸診を含めた診察や画像検査などを上手に組み合わせながら、
泌尿器科専門医に判断してもらうことをお勧めします。
■前立腺がん診断(PSA、グリソンスコアなど)【1】
◆前立腺ガン診断の流れ
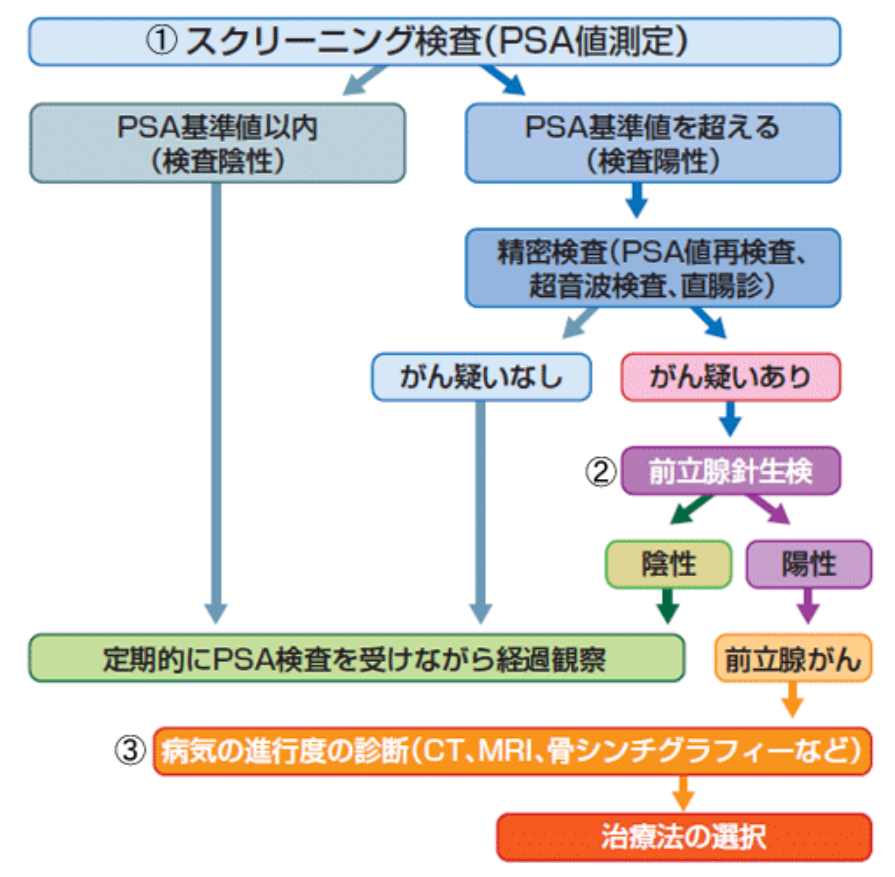

ブルークローバーキャンペーン 啓発パンフレット「前立腺がんからパパを守る」より
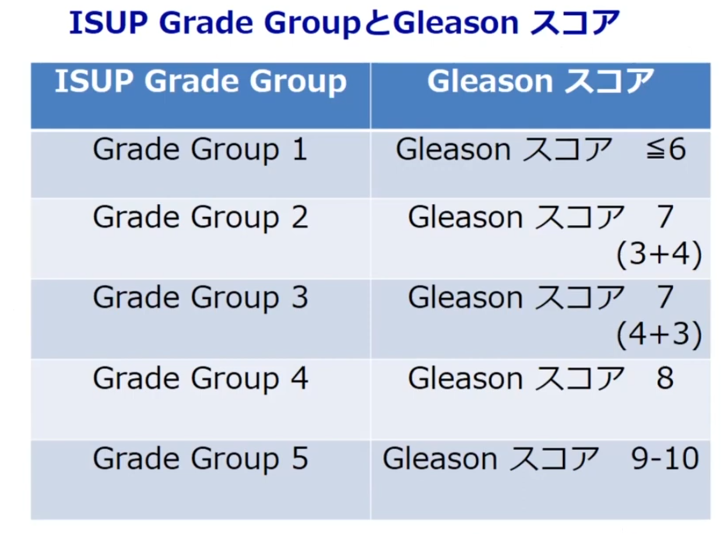
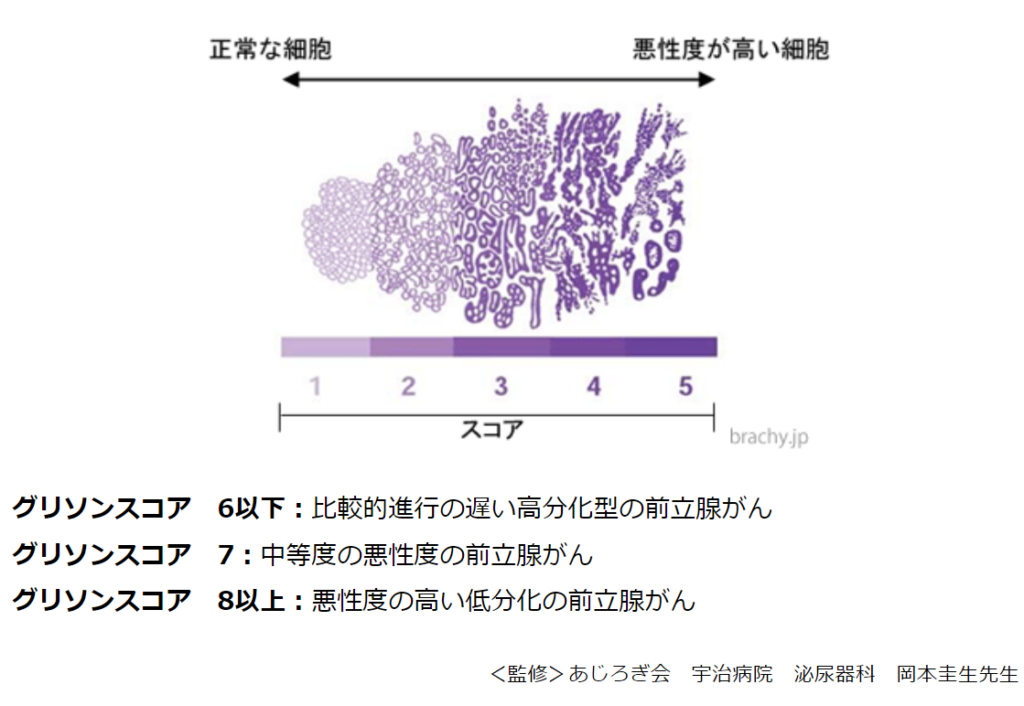
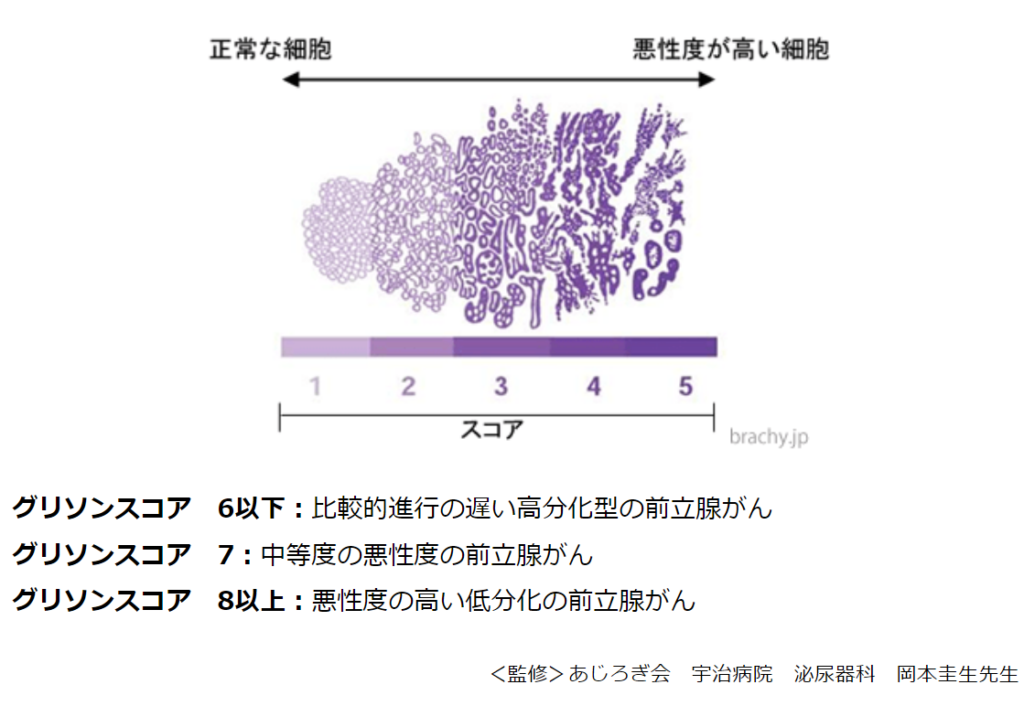
◆グリソンスコアとは
【前立腺針生検で採取した組織を顕微鏡で検査し、癌の悪性度を判断します】
・その際、悪性度を判断するのに用いられる評価指標がグリソンスコアです。
⇒優勢病変(もっとも多い病変)と随伴病変(2番目に多い病変)を判定し、
⇒その数値の合計で2~10の9段階に分類します。
⇒グリソンスコアが高いほど、癌の悪性度は高くなります。

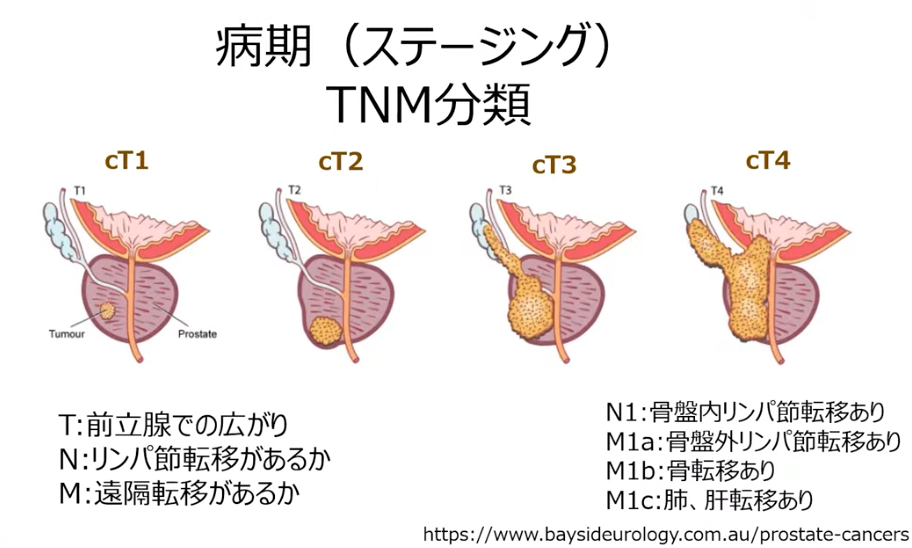
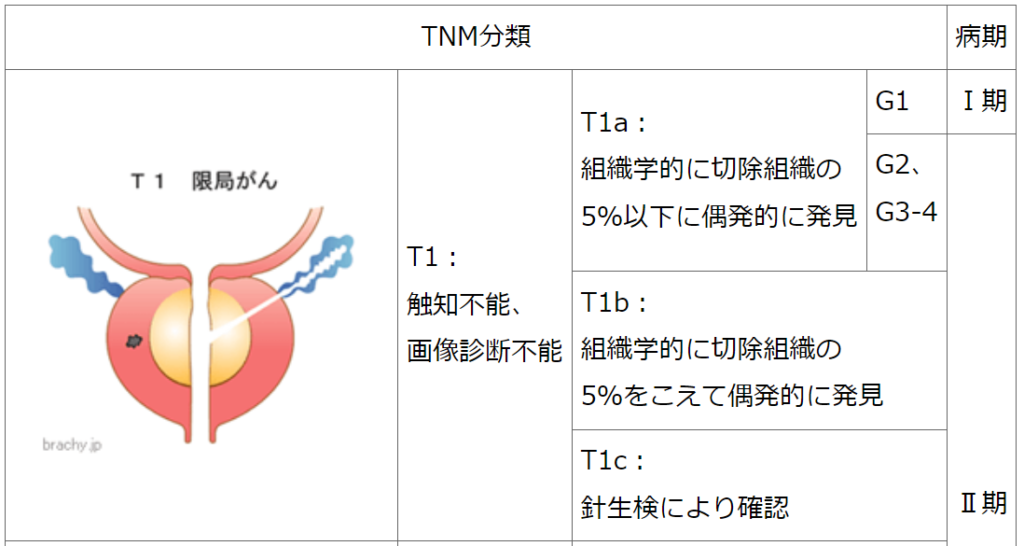
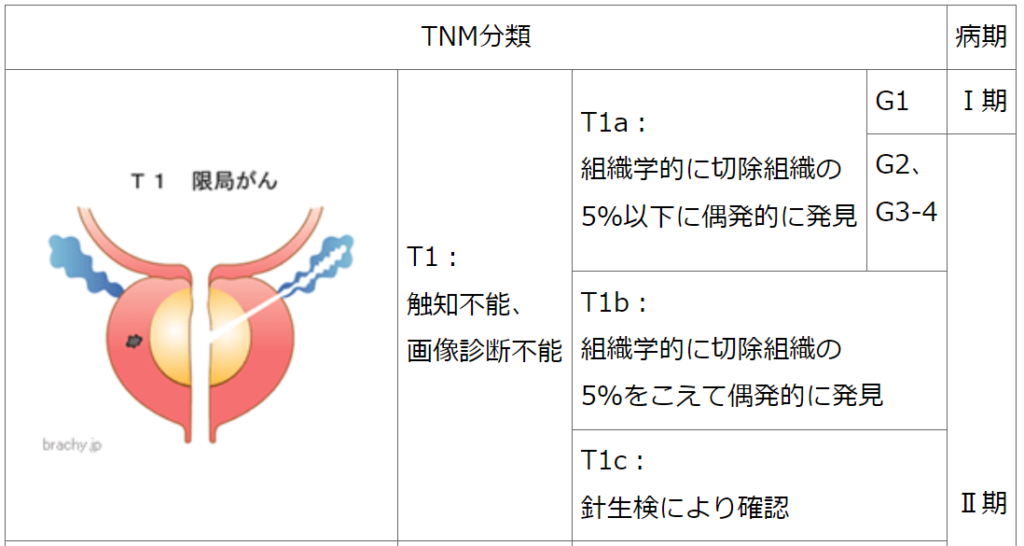
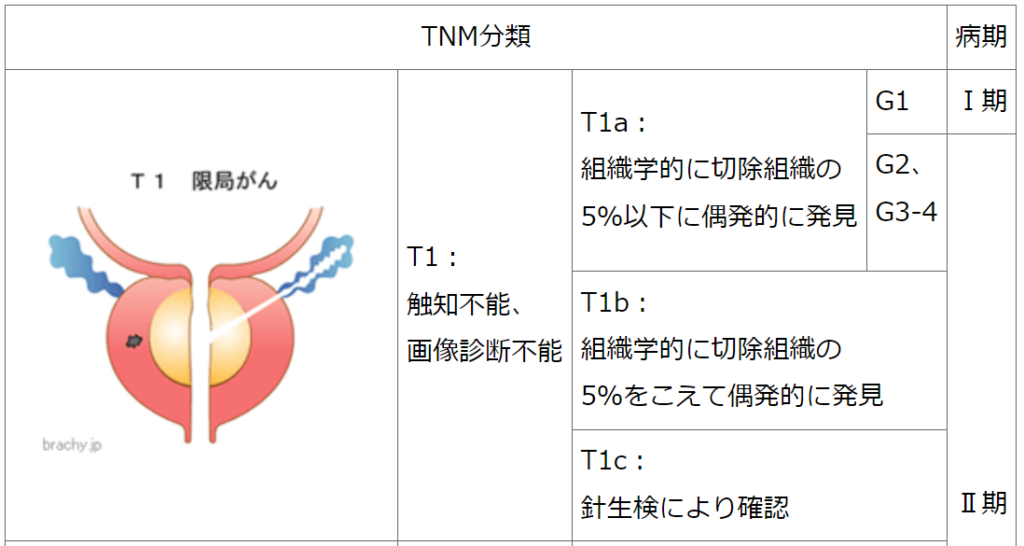
◆病期分類(TNM分類もしくはTステージ)
【癌の進行度、癌の浸潤度合を判断します】
・病期分類(TNM分類)は、
「T:原発腫瘍」
「N:リンパ節転移」
「M:遠隔転移」と「G:がん組織像」によって、
癌の進行度(広がり)を病期I~IVに分類するものです。

◆前立腺ガンのリスク分類
【臨床的限局性】
・超低リスク
PSA<10ng/mL
前立腺生検で採取した組織が、3か所未満に陽性反応が出て、癌の占拠率が5%以下
PSA density(前立腺単位容積当たりのPSA値濃度)<0.15ng/mL/g
グリソンスコア≦6
TNM分類 T1c
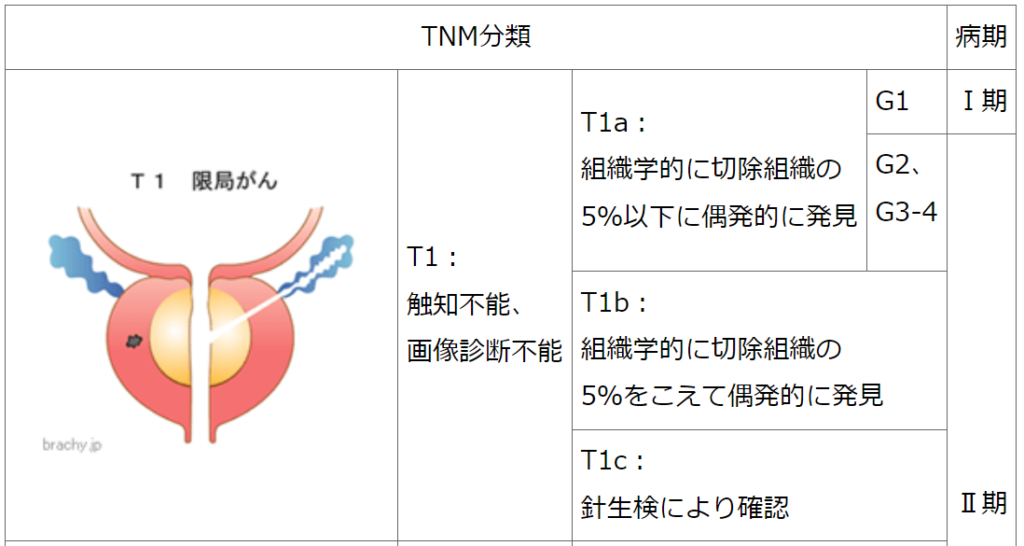
低リスク
PSA<10ng/mL
TNM分類 T1~T2a
グリソンスコア 2~6
中間リスク※
PSA 10~20ng/mL または
グリソンスコア 7 または
TNM分類 T2b~T2c または
高リスク※
PSA>20ng/mL または
グリソンスコア 8~10 または
TNM分類 T3a または
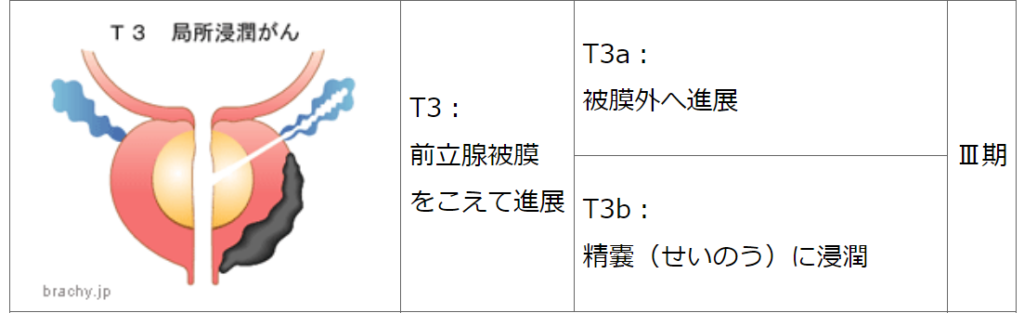
【局所進行性】
超高リスク
TNM分類 T3b~T4

転移性
TNM分類 すべてのT、N1
TNM分類 すべてのT、すべてN、M1

■前立腺がんの治療について【1】
◆前立腺ガンの治療法について
転移のない前立腺がんの治療選択肢としては、手術療法、放射線療法、ホルモン療法、すぐに治療を行わないPSA監視療法があります。
【手術療法】
手術は、前立腺と精嚢(せいのう)をひとかたまりとして摘出する方法で、前立腺全摘出術と呼ばれます。
開腹手術の場合は、2~3週間の入院が必要となりますが、最近では腹腔鏡や手術支援ロボットを使った手術が行われるようになっており、より短い入院期間で治療出来るようになっています。
手術の場合、術後に尿失禁や勃起障害がおこることがまれではありません。
これ以外にもそけいヘルニア、直腸損傷などが比較的まれにおこりえる合併症があります。
手術支援ロボットなどの機器を使っても手術後の合併症は、
開腹手術と同様に起こりうるということ、
また手術ではどうしても治りにくいタイプの癌があることは、是非知っておかなければなりません。
治療の方針を決定する前に、
ご自身の癌が手術でどの程度治るのか、あらかじめ確認しておくことが大切です。
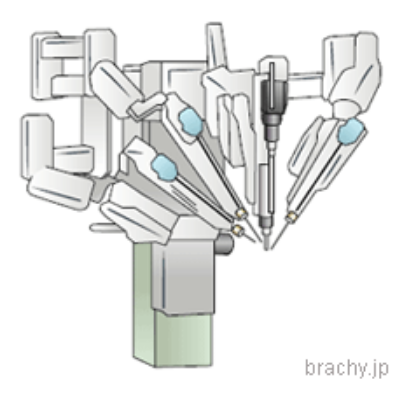
【手術支援ロボット】
1~2cmの小さな傷口より内視鏡カメラとロボットアームを挿入し、術者は3Dモニター画面を見ながら手術部位を確認し、ロボットアームを操作して手術を行います。
手術処置具の手ぶれを抑制できる、手術操作支援が特長とされています。
ロボットを用いた場合も、腹腔鏡手術と同様で、開腹手術と比較すると、お腹の傷が小さくなりますが、前立腺と精嚢をひとかたまりとして摘出するという点や、切除する範囲には変わりはありません。
【放射線療法】
小線源療法と外照射療法があります。
・小線源療法は、
⇒体内に高線量の放射性物質であるイリジウム192のシード(線源)を、一時的に留置する方法(高線量率組織内照射:HDR)と、
⇒低線量のシードであるヨウ素125を永久留置する方法(低線量密封小線源療法:LDR)の
2つの治療方法があります。
小線源療法の中では低線量密封小線源療法が普及しており、このサイトでは低線量密封小線源療法を小線源療法(ブラキ治療)と呼びます。
詳細は、「小線源療法(ブラキ治療)」をご参照ください。
・外照射療法は、
体外から放射線を照射する治療です。
前立腺を照射するために、まわりの臓器にも放射線を照射する関係上、
⇒副作用を抑えるために低用量の放射線(1回2~2.5Gy)を複数回実施し、
⇒治療に有効な放射線量(74~78Gy)に達するまで行います。
外照射はリニアックとも呼ばれます。
外照射には、
⇒X線(エックス線)照射による3次元原体照射、
⇒強度変調放射線照射(IMRT)などの他に、
⇒粒子線による陽子線治療、重粒子線治療など様々な方法があります。
副作用軽減目的で
⇒放射線の照射される部位を前立腺などの治療目的部位に限定できるとされる機器が使われるようになっています。
⇒こういった最新のIMRTや粒子線などの外部照射の場合、前立腺の外側もある程度治療できるメリットはあります。

しかしながら外部照射だけでの治療の場合、
前立腺が絶えず動く臓器であるために、
癌病変に放射線を毎回正確に当てることが難しいという問題があり、
それを確認する方法もないのが現状です。
また、外部照射だけでは
どうしても放射線のエネルギーが80Gy以下の低い線量になってしまうため、
長期にわたって再発のない状態が維持できるかどうかの懸念もあります。
また重粒子線治療などの新しい放射線治療は海外でもデータが乏しく、
長期結果が不明であるということを知っておくべきでしょう。
日本では今でも手術が根治療法の中心になっていますが、
海外では密封小線源療法などの放射線治療が約半数の患者さんに行われており、
良好な治療成績が出ています。
低リスクの前立腺がん治療法別成績について
中間リスクの前立腺がん治療法別成績について
高リスクの前立腺がん治療法別成績について
【ホルモン療法】
前立腺がんを増殖させる男性ホルモンを抑制し、前立腺の細胞に男性ホルモンの影響が及ばないようにして、癌の進行を防ぐ治療法です。
ホルモン療法の副作用は、女性の更年期症状に似た症状が出ますが、具体的には急に寝汗をかくとか、急に体が熱くなる火照り感などです。
ホルモン療法は、経口薬と注射であるということと、
⇒痛みや髪が抜けるなどの副作用が少ないので、どうしても安易に実施されることが多いですが、
⇒ホルモン療法単独で低リスク前立腺がんであっても治ることはありませんので、
⇒とりあえずホルモン療法をという考えは正しくありません。
⇒実際に米国のガイドラインにも転移のない前立腺がんの単独治療の選択肢としてホルモン療法は推奨されていません。
また、ホルモン療法は長く続けると
心臓の病気、
骨粗鬆症、
動脈硬化や
糖尿病、
貧血など
様々な合併症のリスクが高くなりますので、注意して行うべき治療法だといえます。
ホルモン療法の使い方としては、
悪性度の高い前立腺がんや、
周囲に浸潤した前立腺がんの治療に
放射線治療(小線源療法を含む)と併用して、
根治をめざすというのが適切な使用方法といえます。
【PSA監視療法】
・PSA監視療法は、
PSA値が低く、
癌の病巣が小さく、
悪性度も低い、
癌の広がりもなく、
すぐに体に悪影響を起こさないと判断された場合は、選択肢のひとつとなります。
治療は行わずに定期的にPSA値を見ていき、
PSA値が上昇すれば再度、針生検を行うなどして
適切な段階での治療を選択していく方法です。
・超低リスク
PSA<10ng/mL
前立腺生検で採取した組織が、3か所未満に陽性反応が出て、癌の占拠率が5%以下
PSA density(前立腺単位容積当たりのPSA値濃度)<0.15ng/mL/g
グリソンスコア≦6
TNM分類 T1c
■前立腺がん治療の小線源療法【1】
◆密封小線源療法について
【シード治療とも呼ばれる密封小線源療法は】
小さな放射性物質を前立腺に直接挿入して行う放射線治療を意味します。
英語では、ブラキセラピー(brachytherapy)と呼ばれていますが、
ブラキ(brachy)とは「近接した」という意味で放射性線源と照射目標 (前立腺がん細胞)との距離が短いことから、このように呼ばれています。
[このページでは、密封小線源療法を小線源療法(ブラキ治療)とします。]

シード線源は、外側がチタン製のカプセルになっていて、
その中に放射性ヨウ素125が密封されています。
カプセルの大きさは、長さ4.5mm、直径0.8mmの非常に小さいものです。
アメリカにおいてこの治療法は、すでに30年以上の歴史があり、転移のない前立腺がんの一般的治療法として広く行われています。
日本では、最初に東京にある国立病院機構東京医療センターで治療が行われ、その後徐々に普及してきました。
線源費用も含め、治療は健康保険が適応されています。
◆小線源療法(ブラキ治療)が対象となる前立腺がん
転移のない前立腺がんが治療対象となります。
PSAの値、
癌の悪性度(グリソンスコアという悪性度の指標が一般に用いられます)、
癌の進行度、
浸潤度合により
低リスク、中間リスク、高リスクに分類されます。
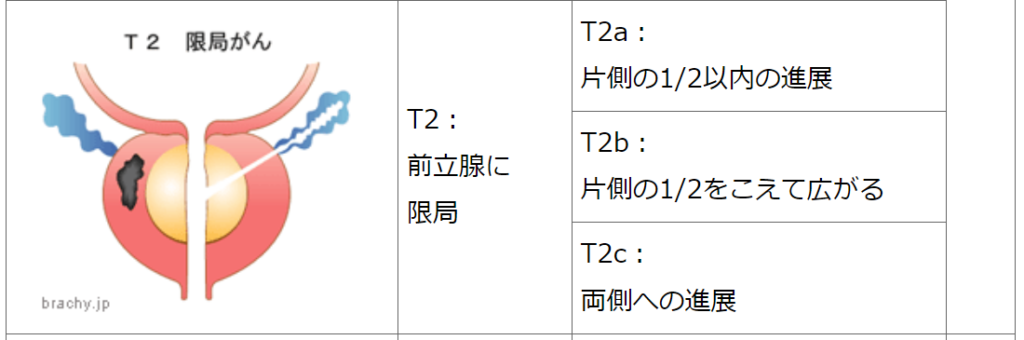
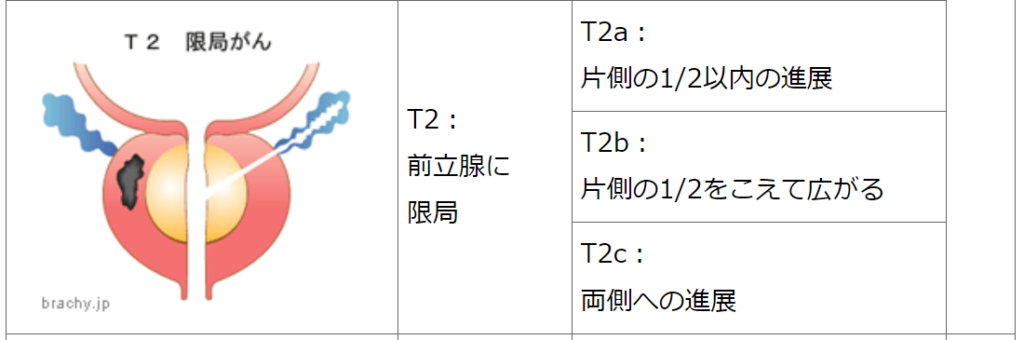
低リスク
PSA<10ng/mL
TNM分類 T1~T2a
グリソンスコア 2~6
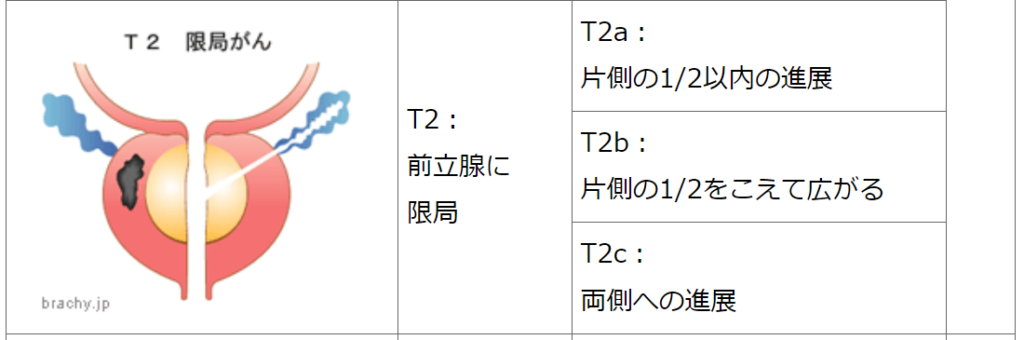
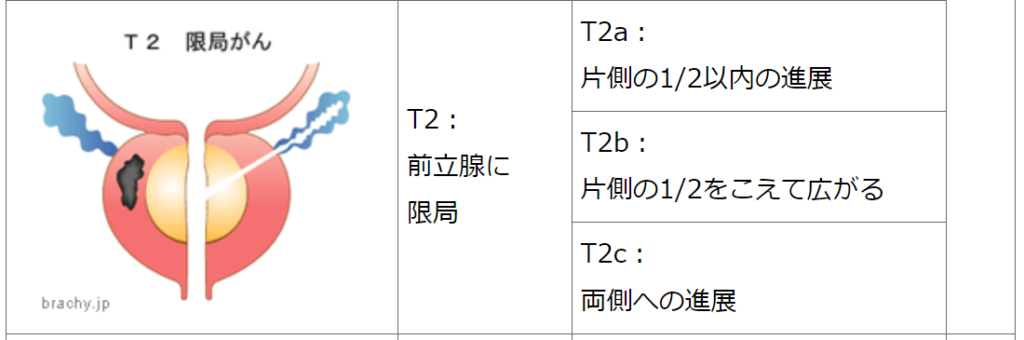
中間リスク※
PSA 10~20ng/mL または
グリソンスコア 7 または
TNM分類 T2b~T2c または
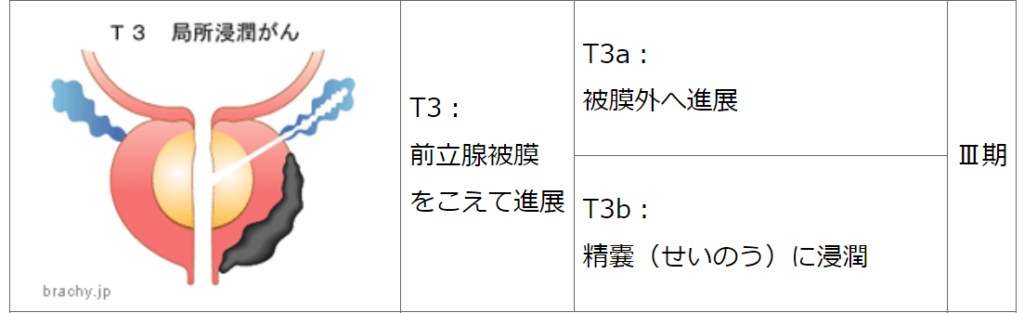
高リスク※
PSA>20ng/mL または
グリソンスコア 8~10 または
TNM分類 T3a または
小線源療法(ブラキ治療)は単独で行う場合もありますが、
外部照射やホルモン療法と上手に組み合わせることにより、
これら全てのリスク群の患者さんを非常に高い確率で治癒させることができます。
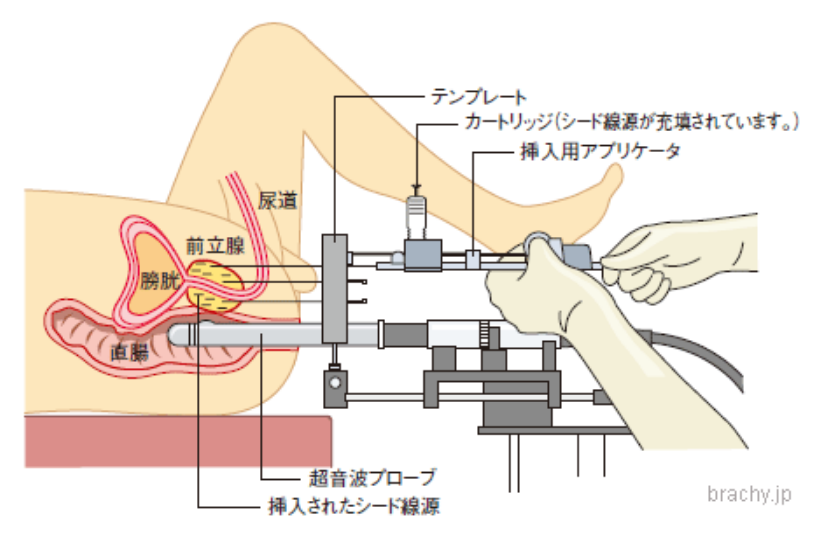
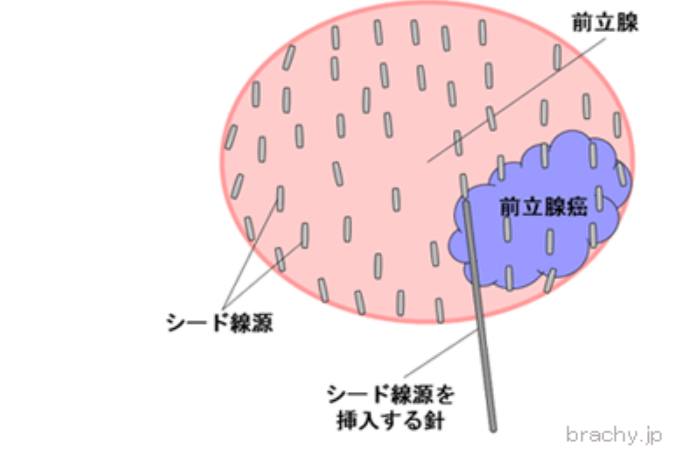
◆小線源療法(ブラキ治療)の治療方法
麻酔をかけた上で、超音波画像を見ながら
会陰部、(股の肛門と陰嚢の間の皮膚)から前立腺内に針を20~25本刺し、
それぞれの針の中に数個ずつシード線源が挿入されることにより、
正確にミリメートル単位で留置します。
微量の出血がみられるだけで、
体には前立腺針生検と同じくらいの負担しかかかりません。
症例によって異なりますが、
全部で50~100個程度のシード線源が留置されることになります。
留置とは、体の中にシード線源を置いていくということを意味します。
【小線源療法(ブラキ治療)の特長は】
従来から入院期間が短く、手術に見られる尿漏れや性機能の障害が非常に起きにくい治療としてアメリカの放射線治療医の間で高い支持を受けてきました。
この治療法では、ミリメートル単位でシード線源を留置する高い技術が要求されますが、
これにより外部照射(体外から放射線を照射)に比べて非常に強い放射線を、前立腺に集中して当てることができます。
そのために手術や外部照射単独治療よりも
再発率が低いというデータも数多く出ています。
従来、高リスクの前立腺がんに小線源療法は適さないと考えられていました。
しかしながら、最近のデータ※によれば小線源療法に外部照射を組み合わせることにより、
非常に高い線量の照射が出来るため
高リスク前立腺がんでも多くの方が、この方法により治癒することが分かってきました。
小線源療法は上手に使えば長期的にも再発率が非常に低い、
有効な手段といえます。
【体内留置された線源について】
シード線源であるチタン製のカプセル自体は、体内に永久に残ることになりますが、
前立腺内に留置した線源の放射線量は、留置後徐々に弱まり1年後には、ほとんどゼロになります。
この1年の間も含めて、周囲の人に与える放射線の影響はほとんどありません。
【隣接した臓器への影響について】
小線源療法(ブラキ治療)は、
基本的に高い技術で安全に行えば、隣接した臓器への影響は非常に少ない治療です。
ただし、前立腺に接地している直腸(肛門直前の腸)にはどうしても少し放射線が当たります。
直腸には放射線が当たりすぎないようにして、
前立腺には正確かつ完璧に当てるという
非常に細かい技術が必要になってきます。
【リアルタイム法】
ニューヨークにあるマウントサイナイ病院のネルソン・ストーン教授が開発されたリアルタイム法という小線源療法では、
1個のシード線源を置くたびに、
放射線がどのように前立腺や直腸に当たっているのか、
放射線の線量分布が瞬時にコンピュータ画面に描き出されます。
このことにより、
前立腺全体がどの程度の放射線の強さでどれくらい正確に治療されているかが、
リアルタイムに把握できます。
高い技術でこの方法をおこなえば
外部照射と比較し、極めて高い精度かつ強い放射線を当てることが可能となります。
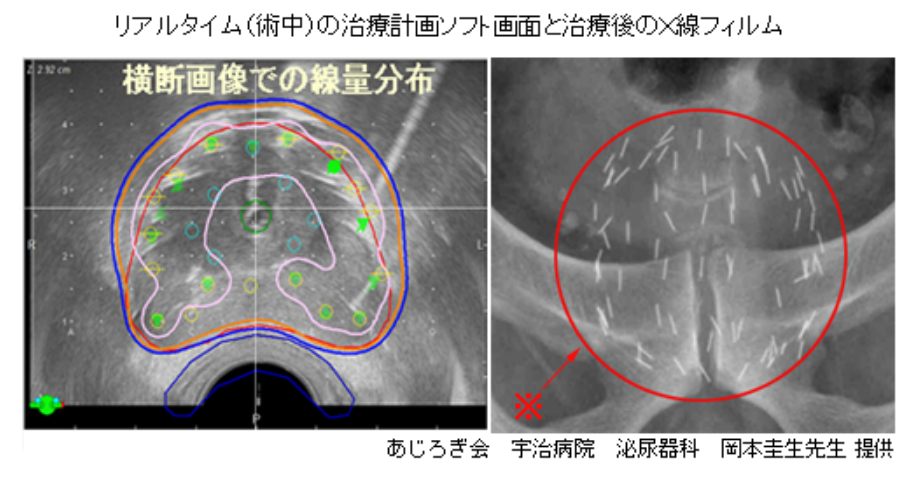
※小線源療法によって有効な放射線量でカバーしている領域:
手術で切除される前立腺の外側領域も治療されています。
■小線源療法の副作用について[ブラキ治療]
副作用は軽微なものがほとんどです。
治療中および治療直後に発症する可能性のある副作用以外に、
その発症時期によって治療後半年以内を早期、半年以降を晩期と分類します。
1.治療中および直後の副作用
治療直後には膀胱穿刺がおこって少し血尿がでたり、針をさしたことによるむくみで排尿が少し困難になったり、
まれに尿閉になることがあります。
これらは数日で改善するものがほとんどです。
2.早期副作用
治療後1~3ヶ月はシードから出る放射線の影響で排尿困難、頻尿がみられます。
これらは前立腺肥大に対するお薬を内服していただくことにより改善します。
多くは3ヶ月くらいでよくなりますが、
まれに6ヶ月を過ぎても持続する場合があります。
ほとんどの場合、治療後一年もすれば排尿状態は治療前の状態に回復します。
3.晩期副作用
治療後一年以上経過して数%くらいの頻度で出現する副作用として直腸出血があります。
ただそのほとんどは軽微なもので自然によくなります。
重篤な合併症として尿道と直腸に穴が開く、尿道直腸瘻という病態がありますが
経験豊富な施設ではほとんどおきることはありません。
4.外部照射療法を併用した場合の副作用について
外部照射を併用する場合もみられる副作用は小線源療法単独の場合と同様です。
ただし、小線源単独の場合にくらべてトータルの放射線線量が増加しますのでやや副作用が強く、長引くことがあります。
■小線源療法の注意事項[ブラキ治療]【1】
◆入院中の注意事項
小線源療法(ブラキ治療)の先進国である米国では、「Day Surgery」(日帰り手術)が一般的です。
しかし、日本では現行の法律の下、1日以上の入院が義務付けられています。入院中は、医師の指示に従ってください。
◆退院後の注意事項
微量の放射線が体外に出てくるので、一定期間は注意が必要となります。 退院時、医師の注意事項並びに指示をよく守ってください。
治療後1年以内は次の項目に注意してください。
1)日常生活について
仕事や趣味、運動など退院後早い時期から始めることができますが、
排尿困難をはじめとする急性期合併症の症状や程度には個人差があるため、体調に合わせて行うことが大切です。
治療後1ヶ月程度は飲酒や柑橘類、カフェイン、香辛料などの過剰な摂取は控えてください。
また、長時間の座位も
前立腺のむくみを悪化させる要因となりますので、
職業上座位の時間が長い人には
時々立ったり歩いたりするようにしてください。
自転車やバイクの乗車、乗馬のような会陰部を圧迫する動作は、しばらくの間は、控えてください。
治療後9ヶ月~3年の間には、まれに血便や尿意切迫などの症状がでることがあることがあります。
症状が出現した場合でも多くは治療を要しないことが多いですが、
症状の強い時には医師に相談するようにしてください。
4)線源が、万が一尿とともに出てきた場合について
シード線源の脱落の多くは
治療の日から数日以内に見られ、入院中であることが多いのですが、まれに退院してから尿や精液中に排出される事があります。
万が一、脱落線源に気づいた場合は、素手では触らずにスプーンなどで回収し、病院から配布されている線源回収容器に入れて、小さな子供の手に届かないよう保管します。
その後病院に連絡し、持参するようにしてください。

5)治療カードについて
治療後1年間は、全国共通の治療カードの携帯が義務付けられており、また1年以内に手術を受ける場合には、治療カードを提示し担当医師から小線源療法を行った病院の担当医師に連絡をすることが必要です。
この治療カードには、〔治療後1年以内に死亡した場合、剖検により前立腺ごと線源を摘出する必要があることを理解し承諾します〕の一項があり、患者様ご本人並びにご家族(保証人)の自筆署名・捺印が必要となります。

6)他の病気、ケガなどで入院を余儀なくされる場合について
シード線源が前立腺に挿入されていることを示す、治療カードを入院先に提示してください。
7)空港の保安検査場での金属探知機検査に関して
シード線源はチタンでできているため、
空港などで実施されている金属探知機には反応しません。
米国ではテロリスト防止のため空港で全身透視スキャナーによる検査を実施していることがあります。
国内の場合は、治療カードを携帯し、海外へ行かれる場合は、担当医にお願いして英文治療証明書を発行してもらい、これを携帯し空港の保安検査の際に検査員に提示してください。

上記英文治療証明書(例)は、「シード線源による前立腺永久挿入密封小線源治療の安全管理に関するガイドライン」第5版(平成23年2月発行)にて推奨されているものです。記述にあたり、治療を受けられて医師にご相談してください。
8)治療後のPSA値の変化について
レントゲンやCTでシード線源の配置を、PSA値で再発や転移を確認します。
治療のおよそ1ヶ月後にレントゲン撮影やCTで検査を行い、
前立腺の腫れが治まった段階での、最終的なシード線源の配置を確認します。
その後は3ヶ月ごとにPSAの採血をします。
再発がなければ、
PSA値は数年かけて徐々に減少し、ある程度のレベルに下がると安定します。
上昇してきた場合は、
局所再発か転移の出現を考慮しますが、
再発がなくても治療1~2年後、数値が急激に上昇してから数か月で自然に戻る現象(PSAバウンス)もみられ、
再発と誤認しないよう注意が必要です。
小線源療法、外部照射等の放射線治療の場合は、
PSAが最低値から2ng/ml上昇した場合をPSAの再発と言います。
手術療法の場合は、0.2ng/ml上昇した場合をPSAの再発と言います。
(前立腺を摘出して無くなると理論上PSAが0になるため。)
■低リスク前立腺がんの治療法別成績
◆低リスク前立腺ガンの治療成績とは
低リスクの前立腺がんでは、
手術、
小線源治療、
外部照射の
どの治療方法を選択しても比較的高い治癒率が得られることが知られています。
しかしながら最近の多くのデータ解析から、
たとえ低リスクであっても
長期にみると再発率に差があることがわかってきています。
下のグラフは米国のグリム博士らが、欧米の主要施設のデータを治療後の年数にしたがって手術(前立腺全摘出術)、外部照射、小線源療法(ブラキ治療)等の低リスク前立腺がんに対する治療成績(PSA非再発率)をまとめたものです。
参照:「前立腺がんの治療について」
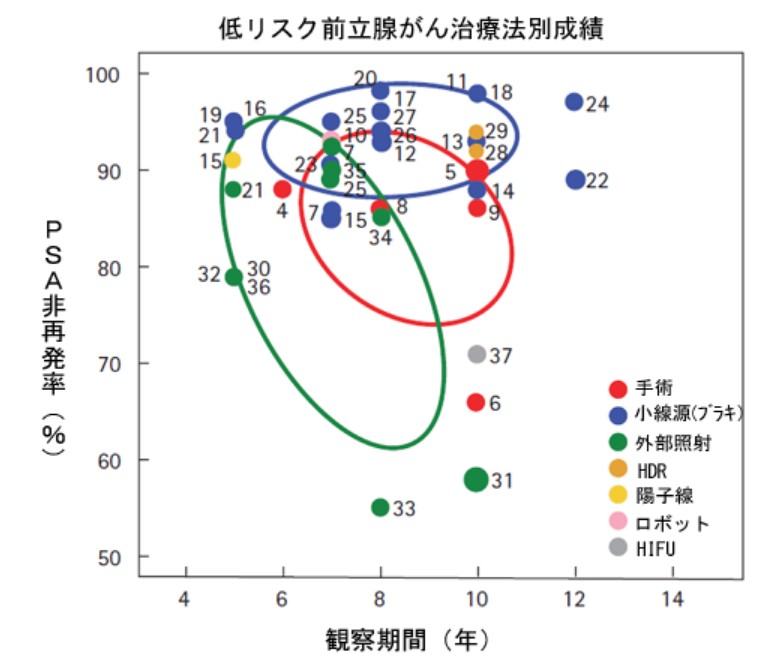
Grimm, P, et al., BJUI, vol .109 (s) pg. 22-29, Feb2012 欧米主要施設での治療別データより一部改変
<グラフの見方>
- 点の横に記載されている数字が引用されている文献の番号です。70近くの文献報告例を「治療成績」でグラフ中に割りつけています。
- 当該施設のある治療法の成績を下記のように表現しています。
X軸は、治療後の経過年数です。
Y軸は、その時点でのPSA非再発率です。 - 楕円の範囲は、治療法別におよその成績を示しています。治療後経過年数と楕円の中心と交わる点のPSA非再発率を見ます。
- PSA非再発率は、PSAが再発しない割合です。
低リスク:治療後8年の時点で各治療法の再発率
(1)小線源療法(ブラキ治療)単独療法で7%(PSA非再発率93%)
(2)手術(前立腺全摘出術)で15%(PSA非再発率85%)
(3)外部照射で20%(PSA非再発率80%)
となっています。
低リスクの前立腺がん治療法別成績についてのまとめ
各々の治療でPSA非再発の定義が違いますし、ランダム化比較試験の結果ではないためこれらの数字を単純に比較することは難しい面があるのも事実ですが、
このグラフから言えることは、
小線源療法は、PSA非再発率が高く治療成績が優れていることがよみとれます。
また、手術(前立腺全摘出術)をした場合、高い確率で癌が治ると一般的に考えられている低リスク前立腺がんでも、15%程度再発する可能性があるということがわかります。
■中間リスク前立腺がんの治療法別成績
◆中間リスク前立腺ガンの治療成績とは
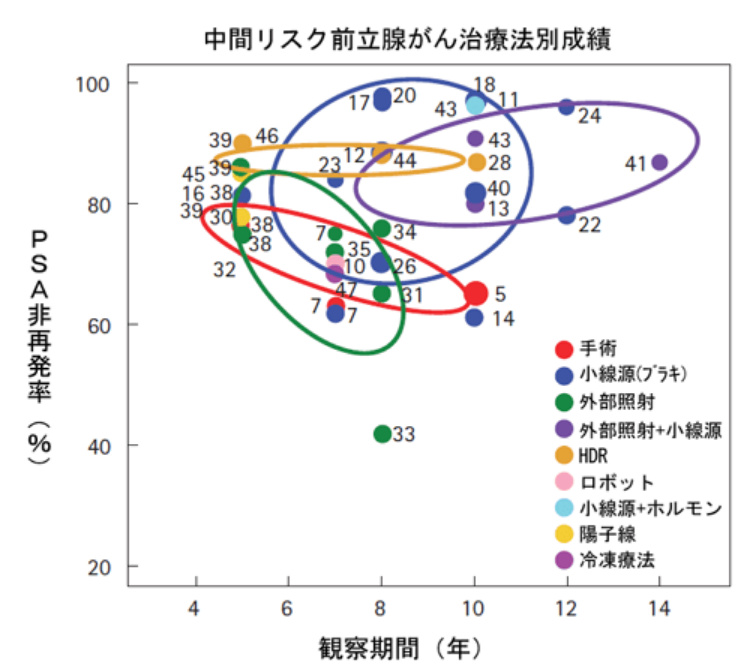
Grimm, P, et al., BJUI, vol .109 (s) pg. 22-29, Feb2012 欧米主要施設での治療別データより一部改変
中間リスク:治療後8年の時点で各治療法の再発率
(1)小線源療法(ブラキ治療)と外部照射の併用療法で10%(PSA非再発率90%)
(2)小線源療法(ブラキ治療)単独療法で15%(PSA非再発率85%)
(3)手術(前立腺全摘出術)で30%(PSA非再発率70%)
(4)外部照射で30%(PSA非再発率70%)
となっています。
中間リスクの前立腺がん治療法別成績のまとめ
経過観察を経ても良好であるのは外部照射と小線源治療の併用療法です。
(グラフの外部照射+小線源療法(ブラキ))
この併用療法により、14年の時点でも再発率は10%(PSA非再発率90%)という結果が示されています。
これは、通常の外部照射(IMRT)より高い線量を、外部照射+小線源療法(ブラキ)による併用療法により照射できていることが理由のひとつと考えられます。
中間リスクでも
前立腺がんの外への浸潤の程度が軽ければ、
線量を高く照射することで小線源療法単独でも比較的よい成績が出ています(グラフ:17, 18, 20の施設)。
※外部照射単独の場合、IMRTを用いて現在我が国で行われている治療線量は78Gy前後が一般的です。
■高リスク前立腺がんの治療法別成績
◆高リスク前立腺ガンの治療成績とは
高リスクの前立腺がんは、手術や通常の外部照射、小線源療法(ブラキ治療)単独治療では、再発率が高く難治性であることがこれまでの報告でわかっています。
高リスク前立腺がんの治療結果と、優れた治療効果を示すトリモダリティ治療法について説明します。
高リスク:治療後10年の時点で各治療法の再発率
(1)小線源療法(ブラキ治療)と外部照射の併用療法にホルモン療法
(これをトリモダリティ療法と呼びます)で15%(PSA非再発率85%)
(2)小線源療法(ブラキ治療)と外部照射の併用療法で30%(PSA非再発率70%)
(3)外部照射で50%(PSA非再発率50%)
(4)手術(前立腺全摘出術)で60%(PSA非再発率40%)
となっています。
下記のグラフは、高リスクの前立腺がんの治療法別成績を示しています。
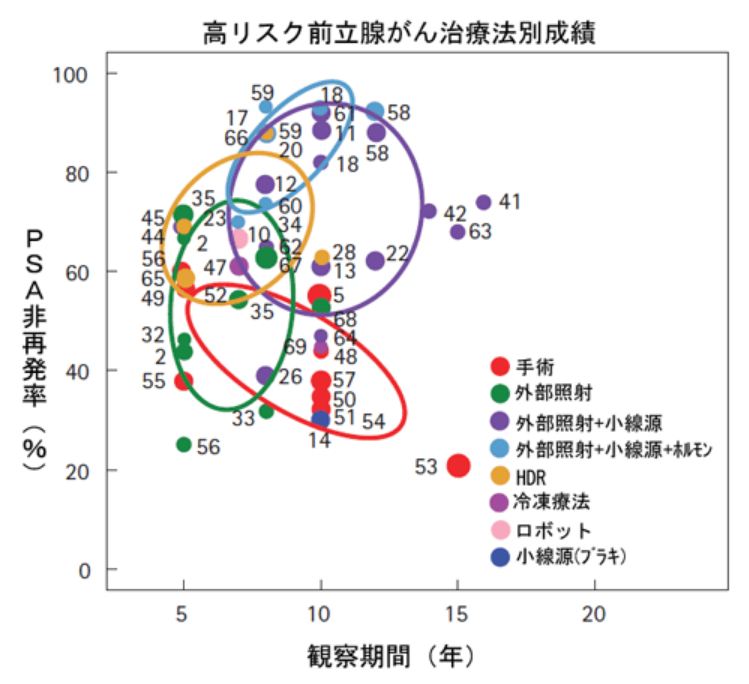
Grimm, P, et al., BJUI, vol .109 (s) pg. 22-29, Feb2012 欧米主要施設での治療別データより一部改変
◆高リスク前立腺ガン治療で有効なトリモダリティとは
トリモダリティとは、
外部照射と小線源療法(ブラキ治療)の併用療法にホルモン療法を組み合わせた治療方法です。
ニューヨークのマウントサイナイメディカルセンターは、
トリモダリティ治療を開発した施設ですが、彼らの報告によれば
短期間のホルモン療法に小線源療法と外部照射を組み合わせ、
外部照射換算で120Gy近い放射線を当てることが、
高リスク前立腺がんに対するもっとも効果的治療法であるとしています。
これはIMRTを用いて行われる高精度照射とよばれる外部照射単独の線量にくらべても約1.5倍程度の線量に相当します。
グラフに示されるとおり、トリモダリティを使えば10年での再発率は、15%程度(PSA非再発率85%)と非常に優れた結果となっています。
この治療は、ホルモン療法により癌を退縮させた後に、
小線源療法と外部照射を行うことで、非常に高い放射線を照射し癌を根絶させるという理論に基づいています。
※外部照射単独の場合、IMRTを用いて現在我が国で行われている治療線量は78Gy前後が一般的です。
低リスク・中間リスク・高リスク前立腺がん治療のまとめ
小線源療法(ブラキ治療)は、
前立腺の外側も治療可能であり、外部照射のように前立腺の動きに左右されないという利点があります。
小線源療法単独で治療したとしても、通常の外部照射よりは遥かに高いエネルギーで治療できるという利点があります。
また、小線源療法は
適切に外部照射やホルモン治療を併用すれば、
おとなしい小さな癌(低リスク前立腺がん)や
悪性度の高い浸潤癌(中間リスク・高リスク前立腺がん)のいずれであっても、
非常に高い確率で癌を治癒させることができる治療方法であるといえます。