<参照情報>
Ⅰ.「前立腺がん治療における手術の進歩と役割について」
社会医療法人 熊谷総合病院 泌尿器科 川島清隆氏 2017年7月15日開催
(注:個人的な解釈も含むので正確な情報はサブタイトル『手術』を参照願います)
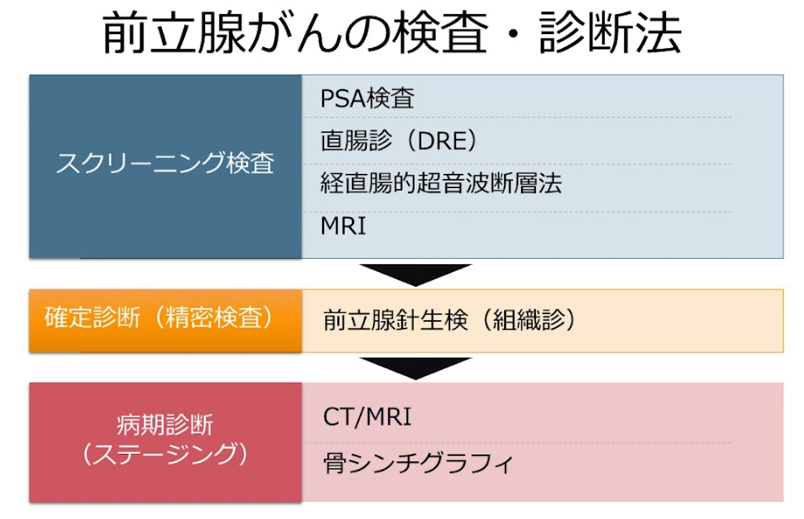
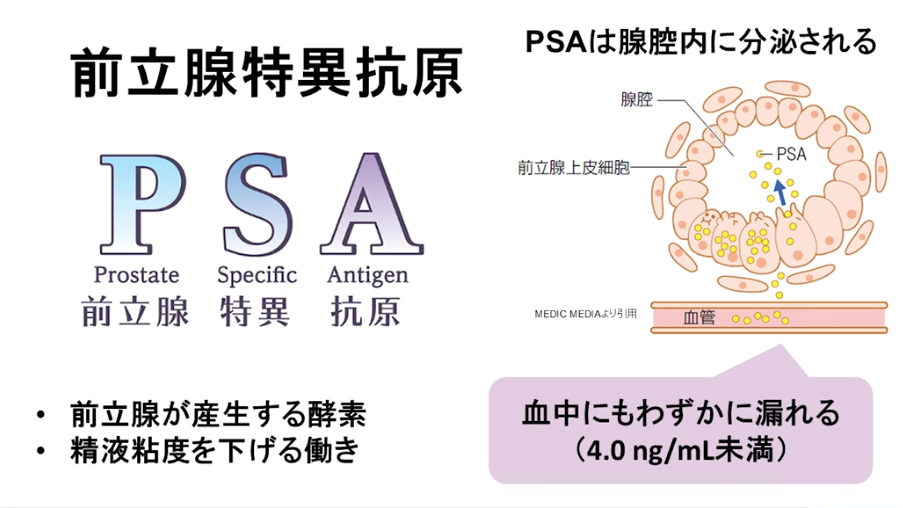
■確定診断
・針生検(14本)で腫瘍進展を把握
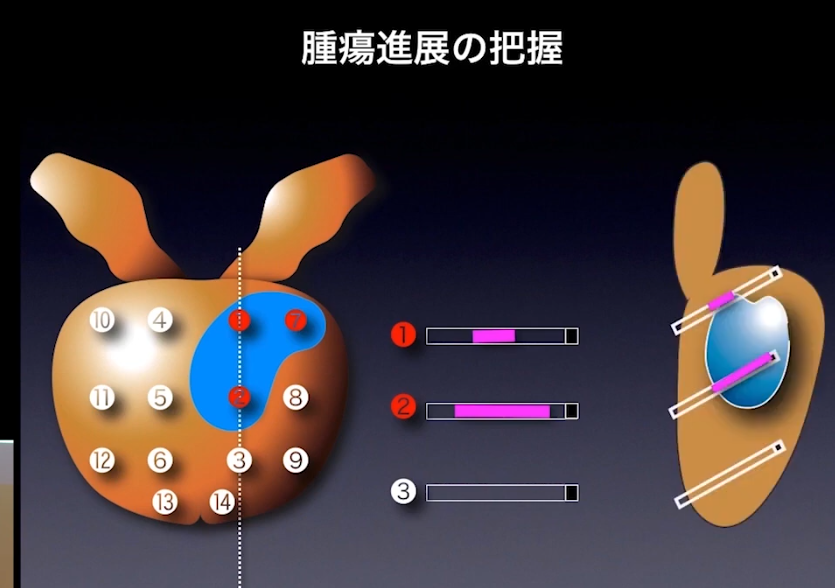
・生検の問題点

・グリソンスコアの評価例(針生検)
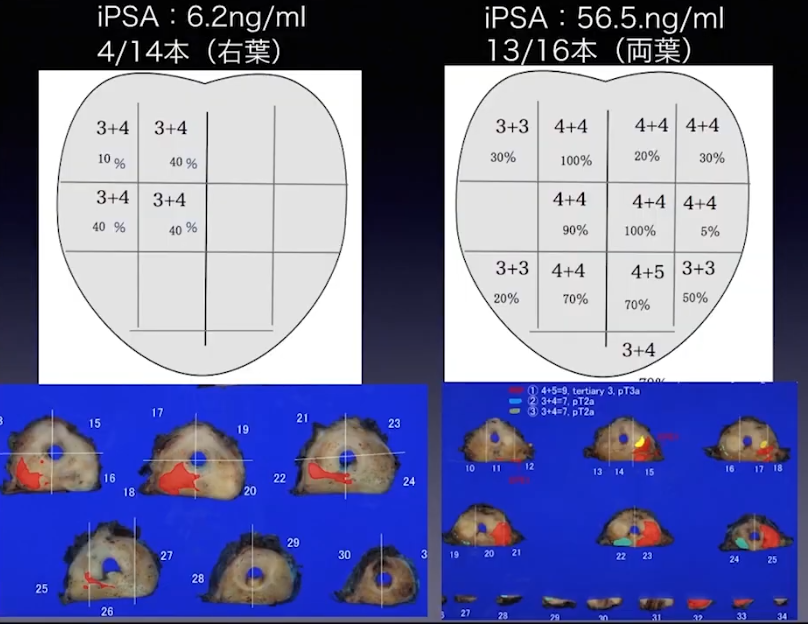
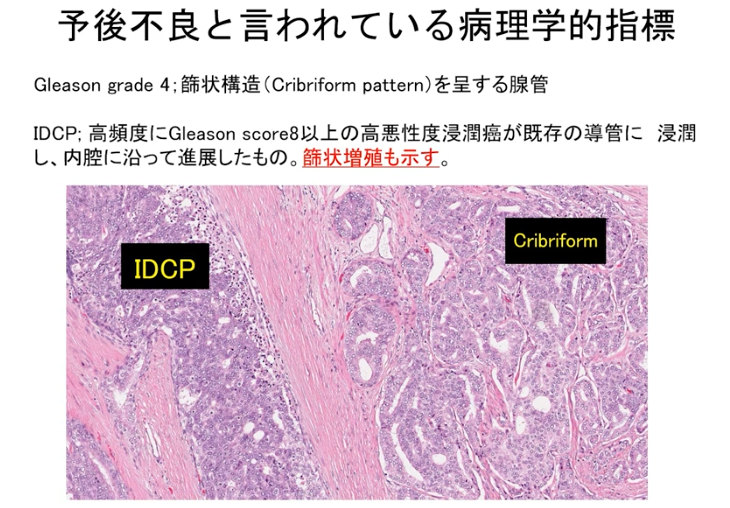
・病理学的指標(再発しやすいガン細胞)
<参考情報>
⇒Gribriformといわれる顔つき悪いガン細胞
⇒IDCP:前立腺にガン細胞がさぁっと入り込む
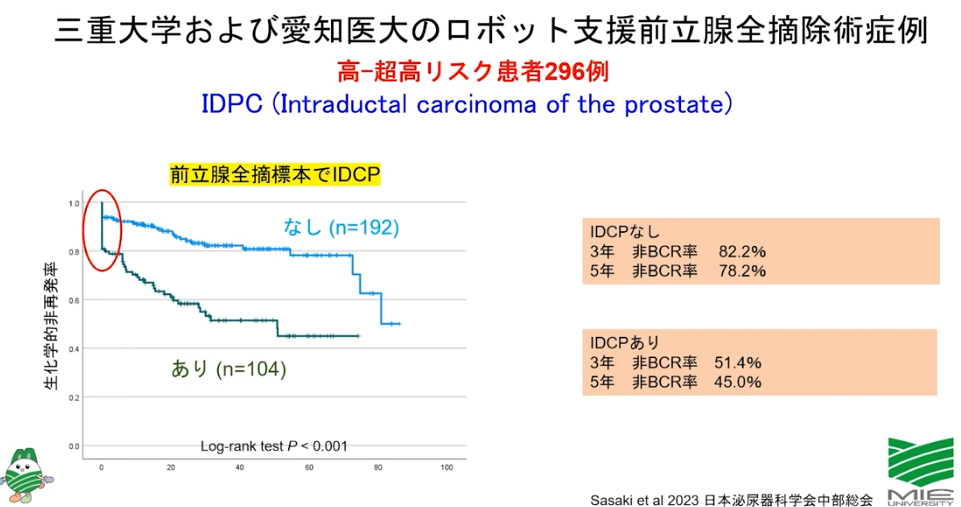
・全摘手術前に既に転移
<IDCPありの再発率>
⇒3年後:48.6%
⇒5年後:55%
出典:出典:出典:講演1「これだけは知っておきたい、前立腺がんの診断と治療」 成田 伸太郎(秋田大学医学部附属病院 泌尿器科 准教授)
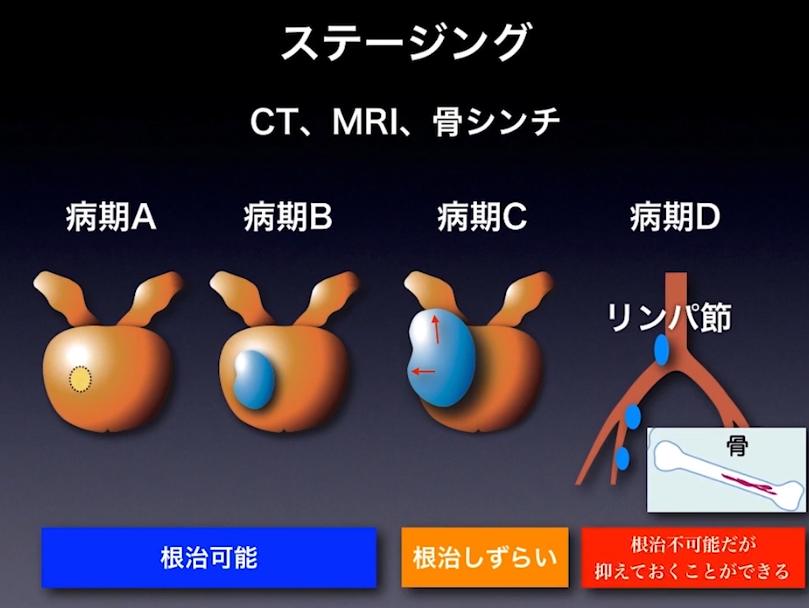
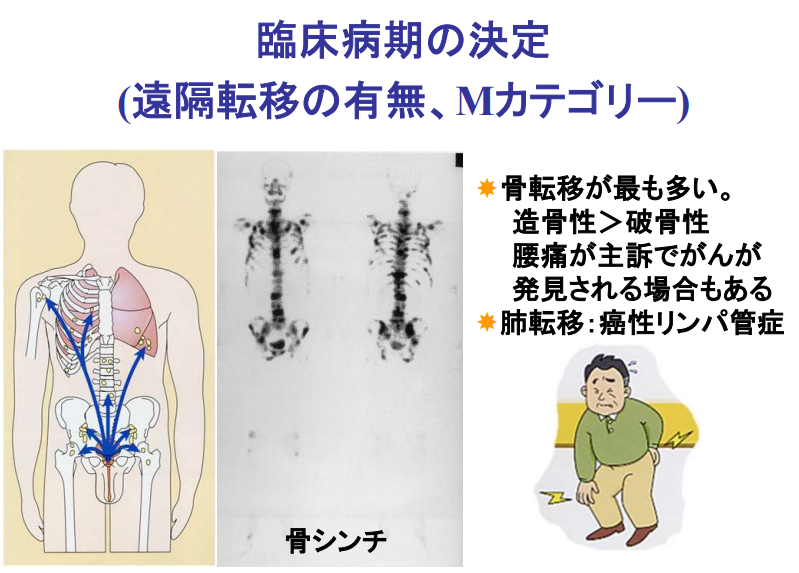
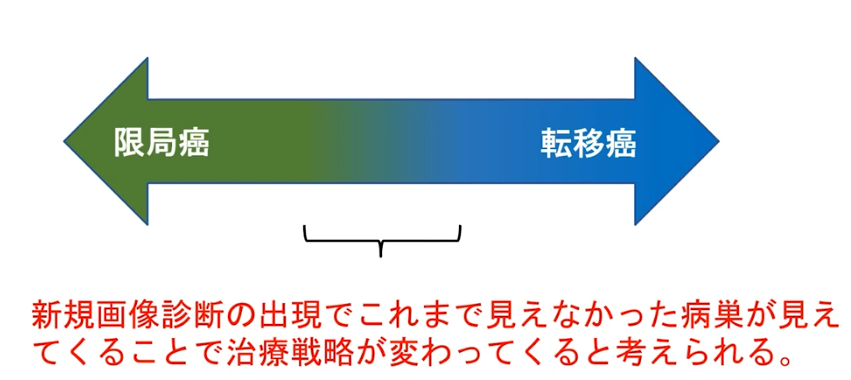
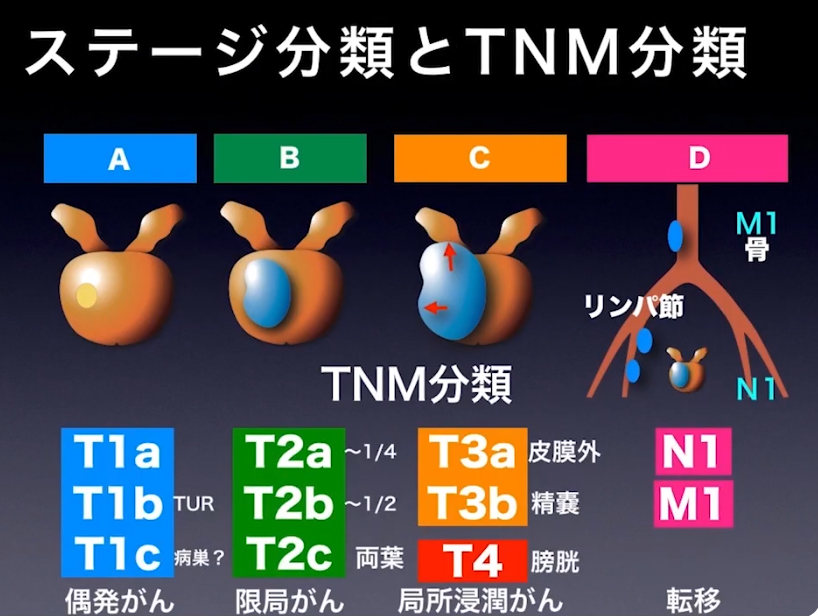
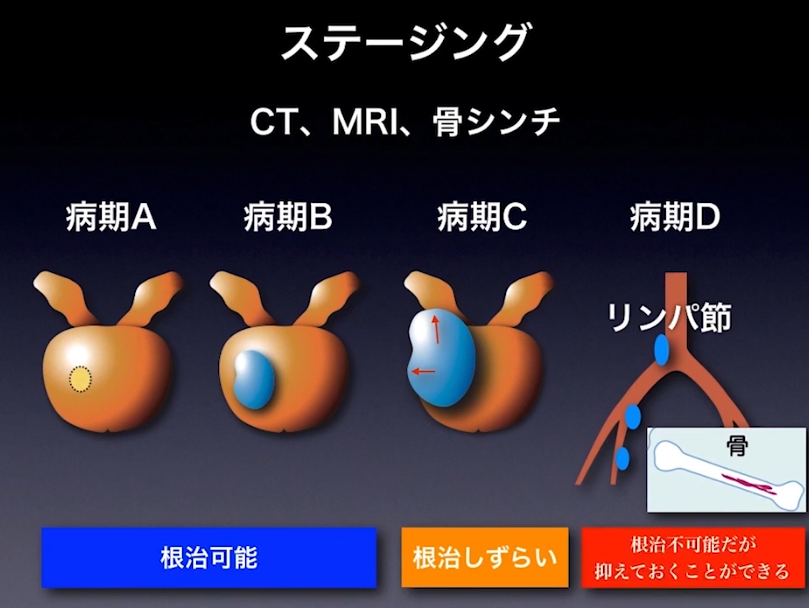
■病期診断
・ステージ診断(CT、MRI、骨シンチ検査に基づいて)
⇒限界がある(ファジーな判定になる)
⇒手術してみないとリンパ節転移は分からない
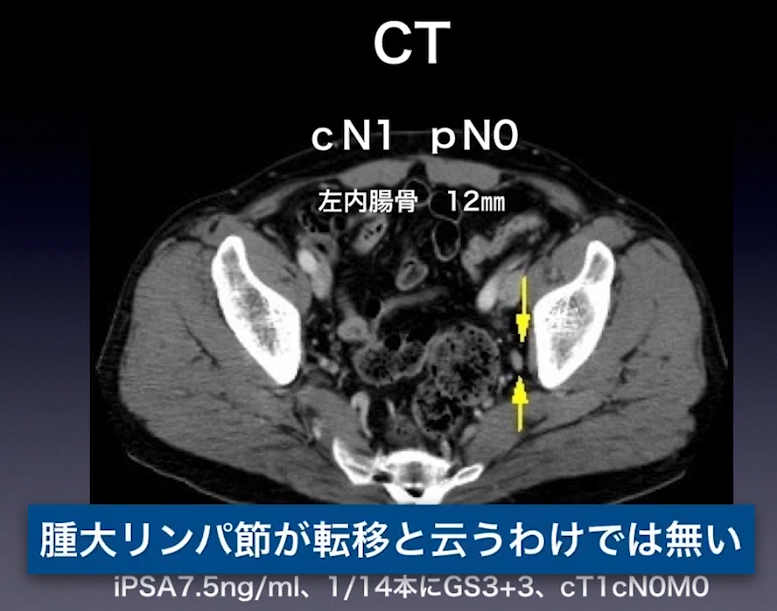
・CT検査によるリンパ節転移判定の限界
⇒CTでは8mm以上でないと映らない
⇒下図CT画像:左内腸骨12㎜(リンパ節転移の疑いが濃厚)
⇒炎症の場合もあるが
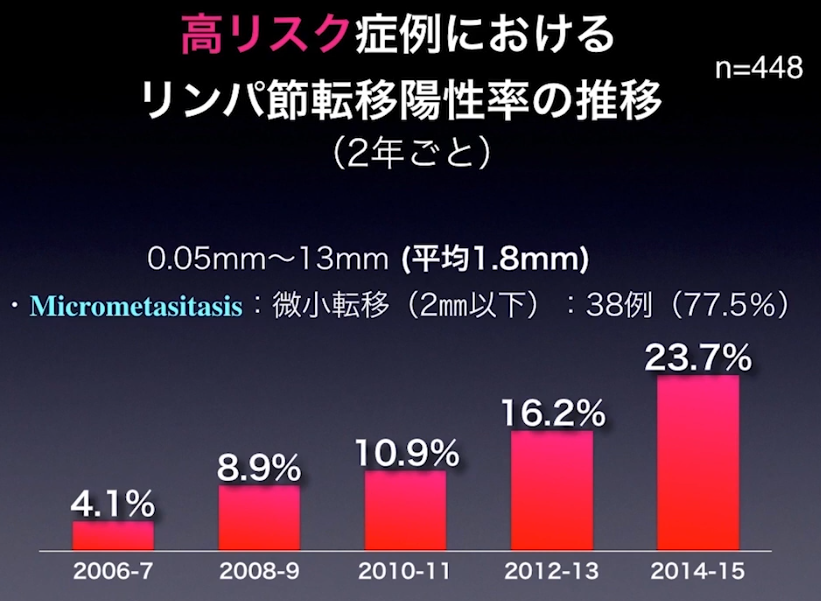
🔶高リスク症状におけるリンパ節転移率の推移と大きさ
・転移の平均的大きさ:1.8mm
⇒大半のリンパ節転移をCT検査で見逃している(再発因子)
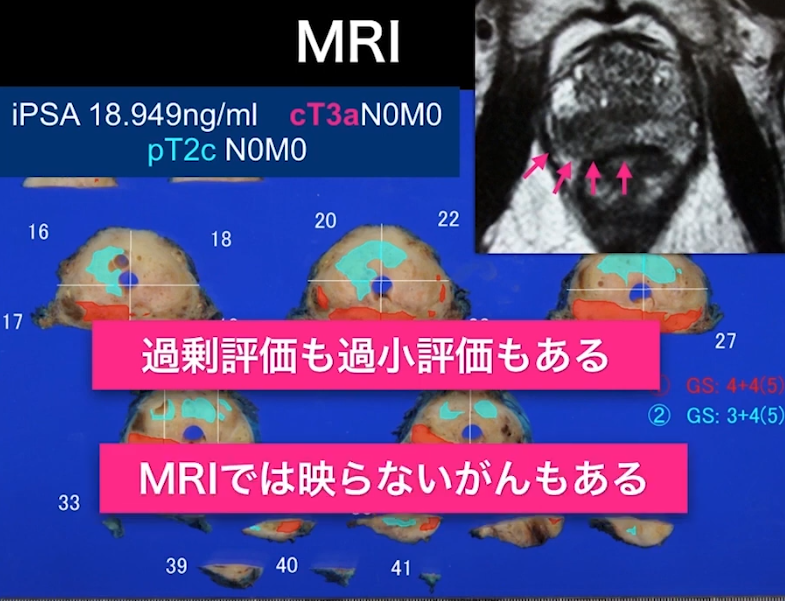
・MRI検査の限界
⇒MRI検査で病期はcT3aと評価したが
⇒手術後の標本を調べたらpT2c(MRI検査は過剰診断だった)
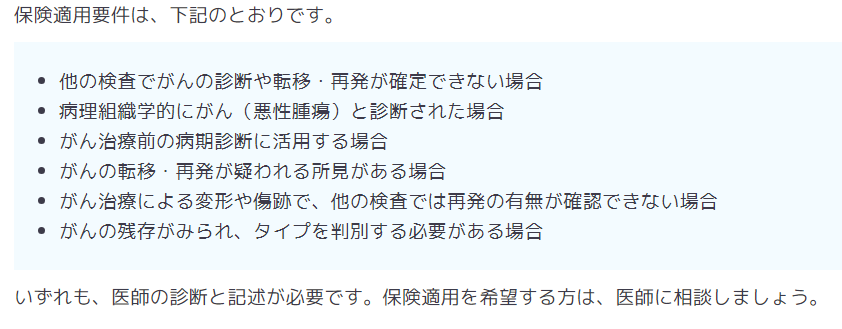
・骨シンチ
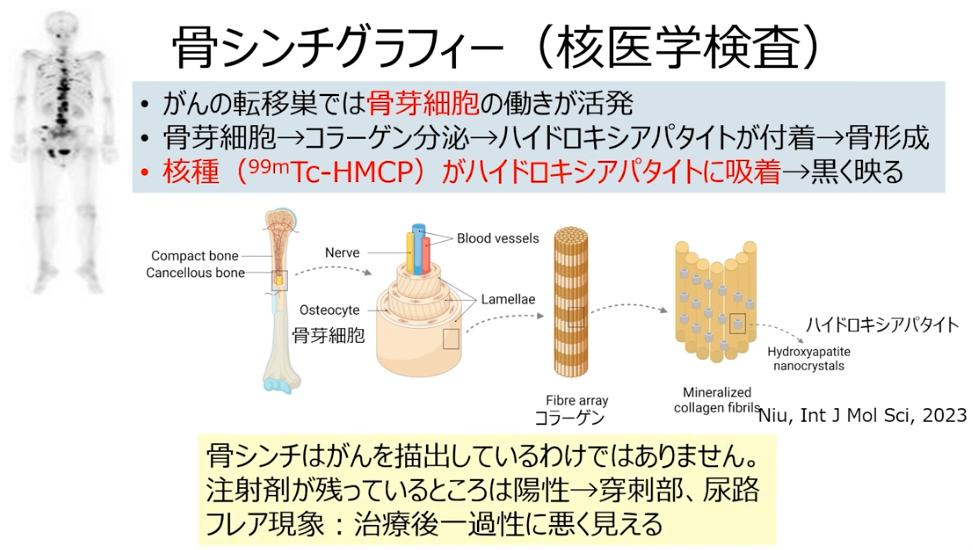
※BONENAVI
骨シンチグラフィーの画像データから ANN(Artificial Neural Network)、BSI(Bone
Scan Index)、Hs(Hot Spot) の 3 つの指標を算出
・ANN(Artificial Neural Network)
⇒ソフトに組み込まれたデータベースを基に対象症例の異常集積の確率を 0 ~ 1 までの数値で自動的に算出・表現したもので、
⇒1 に近いほど転移がある疑いが濃厚になります。
・BSI
⇒赤で示された転移リスクが高い高集積部位の面積の合計に係数を掛け全体の骨面積で割ったパーセンテージで表示し、
⇒骨転移量の割合を示す指標です。
⇒BSI では 0 %で転移なし、0.5 5 % で概ね転移があり、5 % 超ではほとんど全身に転移があると考えられます。
⇒00.5% では画像を踏まえ慎重な判断が必要となります。
・Hs
⇒全身骨における高集積部位の数で、数値の変動は経過観察や治療効果判定に利用できます。
特に骨転移の頻度の高い前立腺癌では、診断時のBSI、BSI の変化のいずれも全生存率との相関が認
められており、前立腺癌診療ガイドライン (2016 年 )にも BSI の有用性が言及されています。
PSA に加えBSI による評価を行うことで、より正確に前立腺癌骨転移症例の治療効果判定や予後予測が可能となると考えられます。
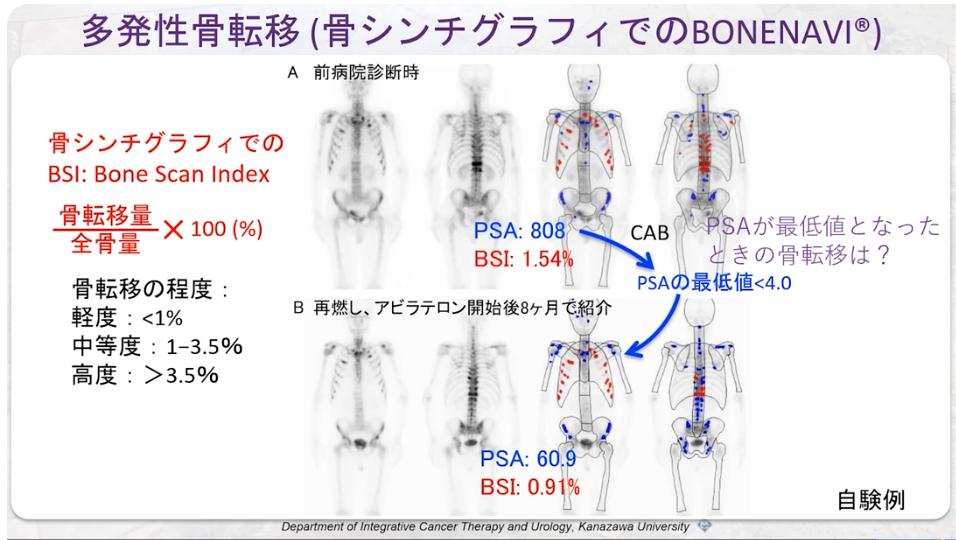
画像出典:講演5「進行前立腺がん治療におけるPSA検査の落とし穴と画像診断」溝上 敦(金沢大学附属病院 泌尿器科 教授)
<参考情報>
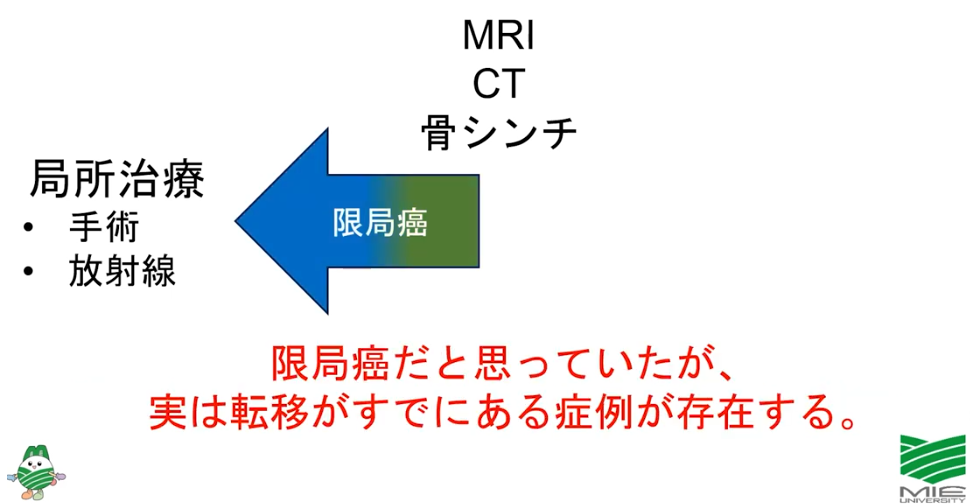
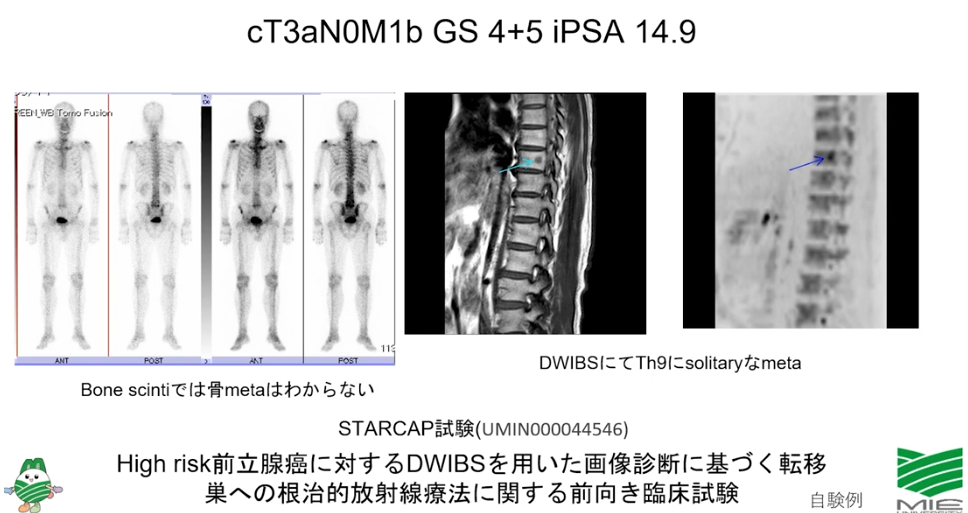
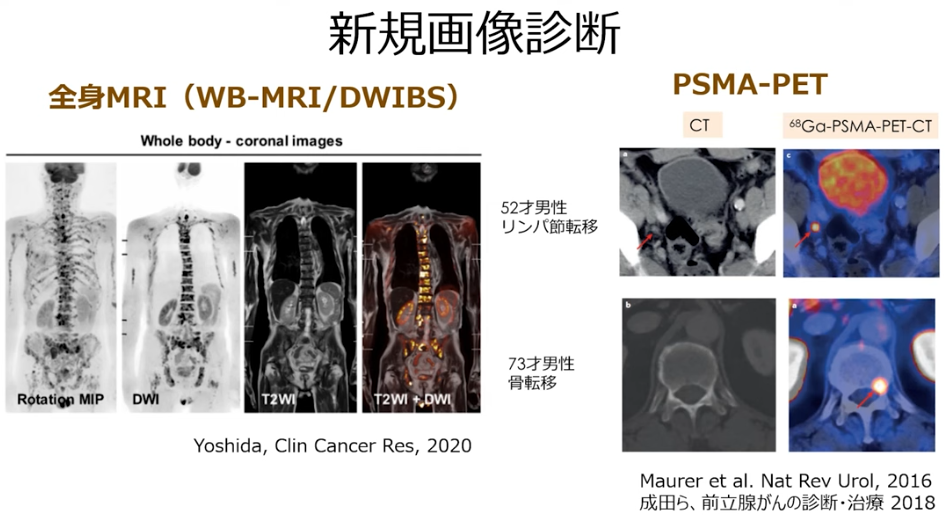
■全身MRI(DWIBS)ならガン細胞が発見できた
・従来の画像検査:骨シンチで発見できないガン細胞
⇒限局ガンと判断していた
⇒既に脊椎に転移していたのを見逃していた
※転移部には放射線治療に関する前向き臨床試験(三重大)
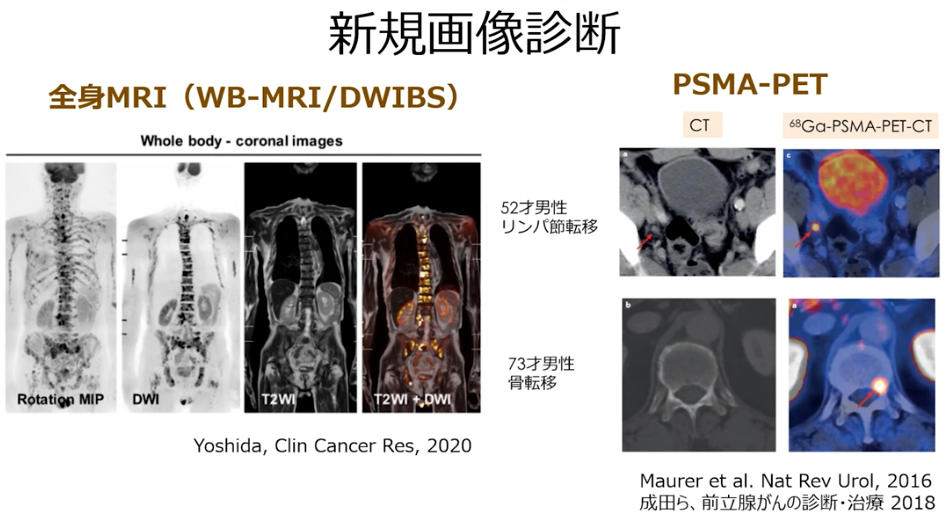
・全身MRI(WB-MRI/DWIBS)
⇒保険適用
⇒骨転移が無ければ
⇒骨は表示されない
⇒右図より全部の骨に転移している事が分かる
⇒抗がん剤で対応
※全身MRI(WB-MRI/DWIBS)が出来る施設は極めて限られている。
※DWIBS(ドゥイブス)は比較的新しい検査法であるため、がん発見率など精度についてはデータを蓄積している段階ですが、DWIBS(ドゥイブス)とPET−CTを比較した場合、がんに対する「診断能力に大きな差異はない可能性が高い」とする報告があります*9。
また、2020年には前立腺がんの骨転移を調べる検査として保険診療の対象となったほか、
<参考情報>
ヨーロッパでは骨髄がんを調べる際に最初に行う検査として認定されています*4。子宮体がんや卵巣がんなどの転移を調べる検査としても、造影剤を使用したCTと比較し遜色ない結果が得られたとの報告もあり*7、有用性が評価されてきています。
・DWIBS(ドゥイブス)はMRI装置を使用するため、受診にはMRI検査と同等の注意事項があります。
・経験豊富な医師が読影しているかどうか
DWIBS(ドゥイブス)は比較的新しい撮像法であることもあり、画像を読影する医師にはより専門的で高度な知識が必要です。熟練した医師が読影しているかどうか調べるときは、日本医学放射線学会認定の「放射線科専門医」が在籍しているかどうかチェックしましょう。
(出典:https://www.mrso.jp/mikata/862/)
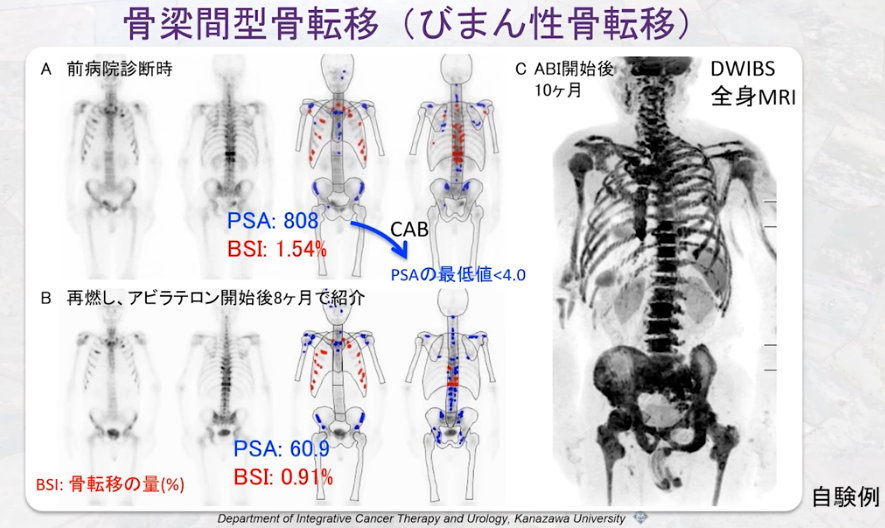
画像出典:講演5「進行前立腺がん治療におけるPSA検査の落とし穴と画像診断」溝上 敦(金沢大学附属病院 泌尿器科 教授)
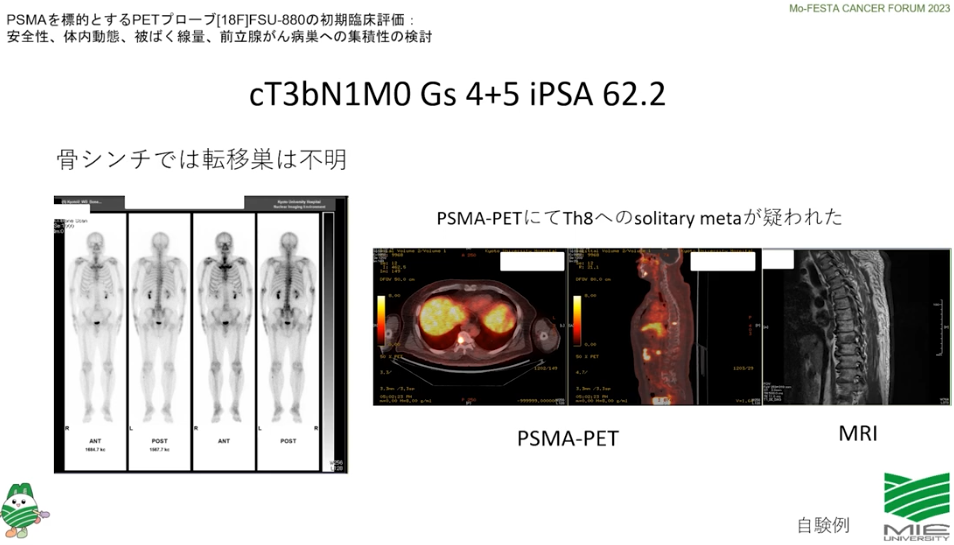
・PSMAーPETは保険適用ではない
⇒従来分からなかったガンが確認できる
※PSMAーPETとは前立腺ガン特異膜タンパク質を検出するPET検査
⇒海外で普及している
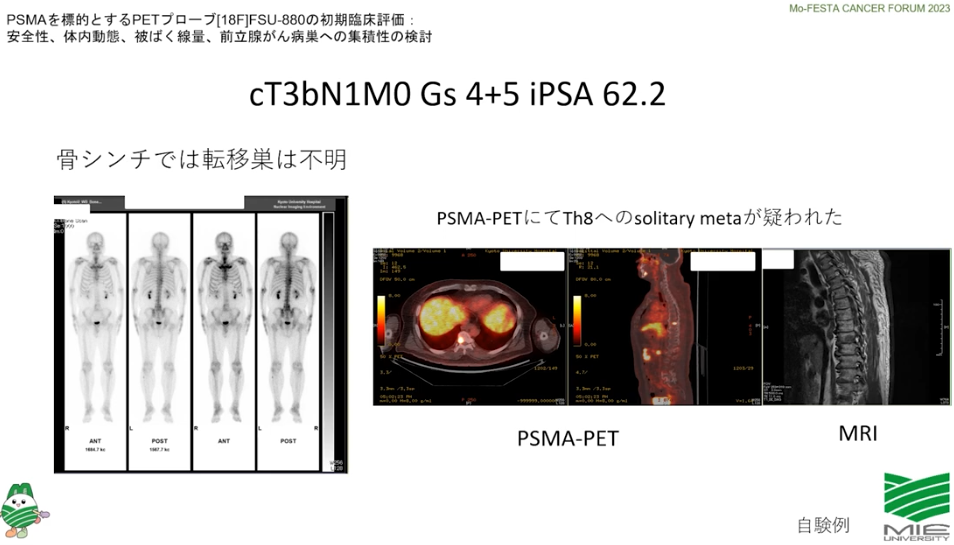
出典:出典:出典:講演1「これだけは知っておきたい、前立腺がんの診断と治療」 成田 伸太郎(秋田大学医学部附属病院 泌尿器科 准教授)
■再発(PSA値上昇)
・PSMA-PET(保険外診療:自己負担/¥25万円)
⇒小さな病変を検出できる
⇒具体的な行動・意識決定が出来る
※CT、骨シンチでは検出できない小さな病変
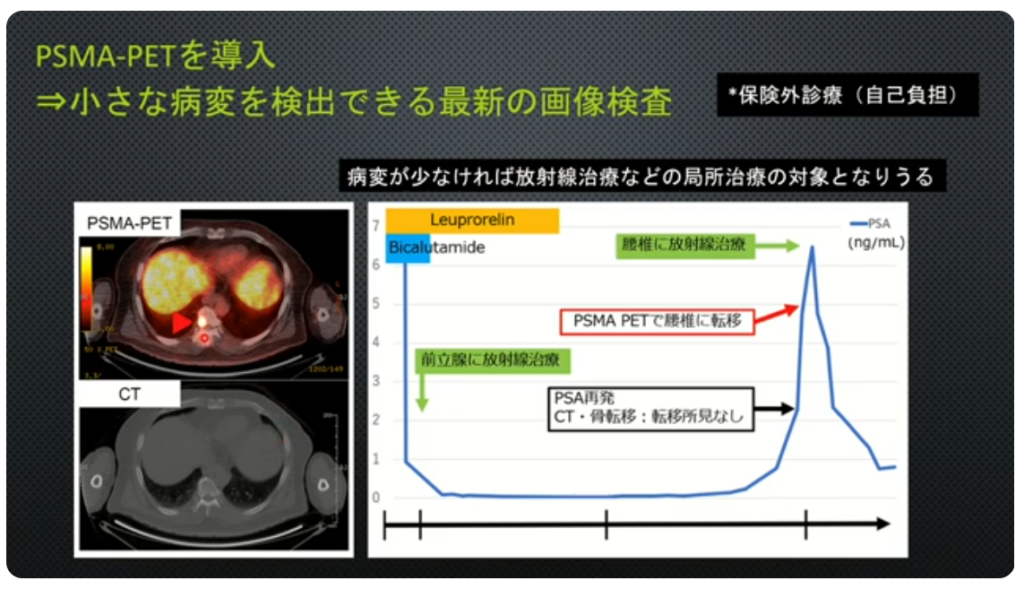
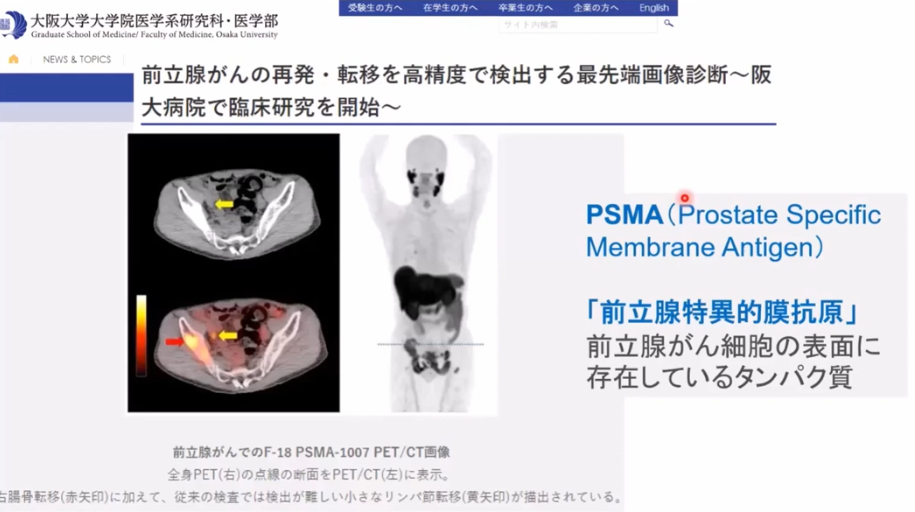
■PSMA-PET検査
・初期病気診断をより正確に
⇒再発部位をより正確に診断
・PSMA-PETによるPSAの値<0.5未満
⇒再発の発見率:約40%
注:再発の閾値(手術:0.2,放射線:2.0)
※PSMAーPETとは前立腺ガン特異タンパク質を検出するPET検査
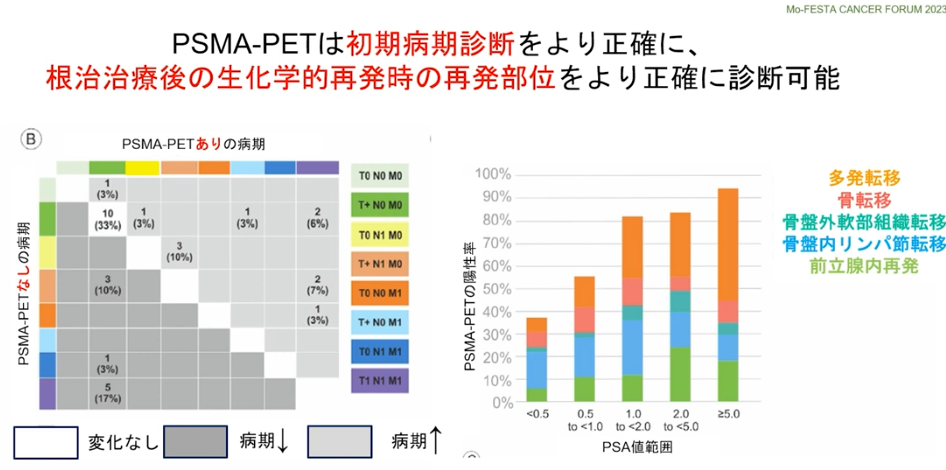
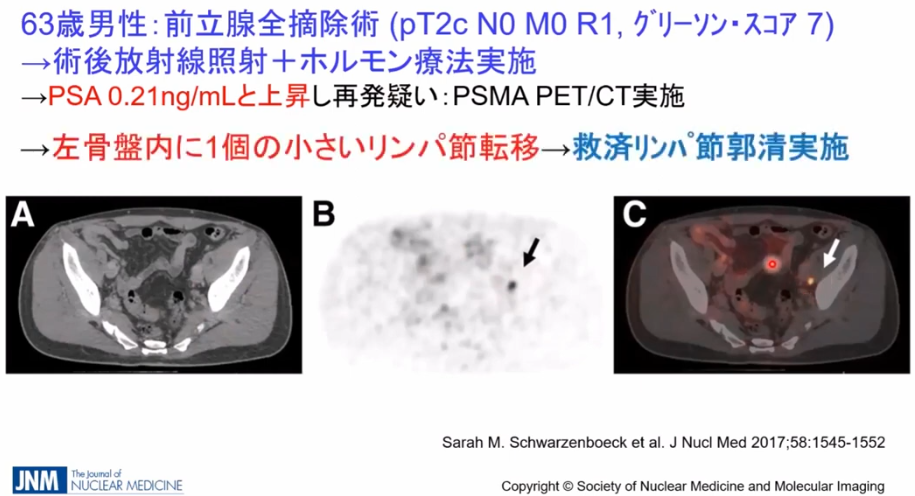
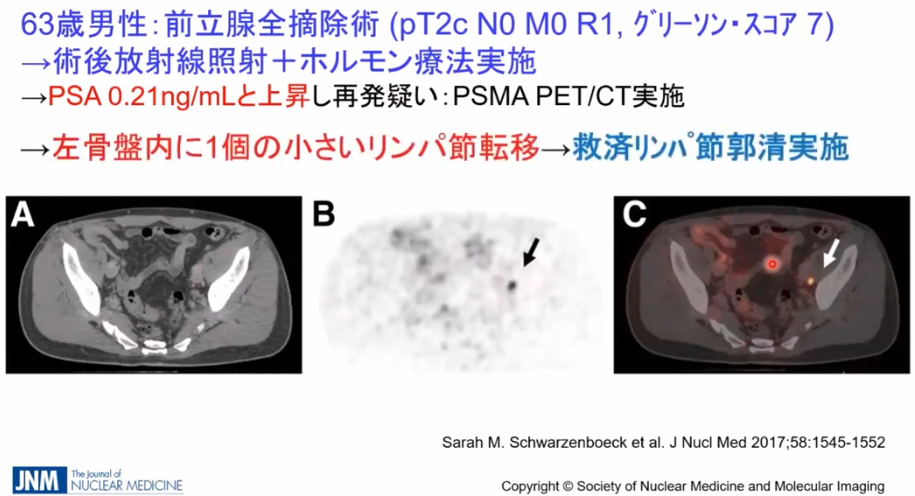
・事例
・CTではリンパ節転移が発見できず
⇒PSMA-PETでは矢印部の転移部位を発見
※全医者が待ち望んでいる検査
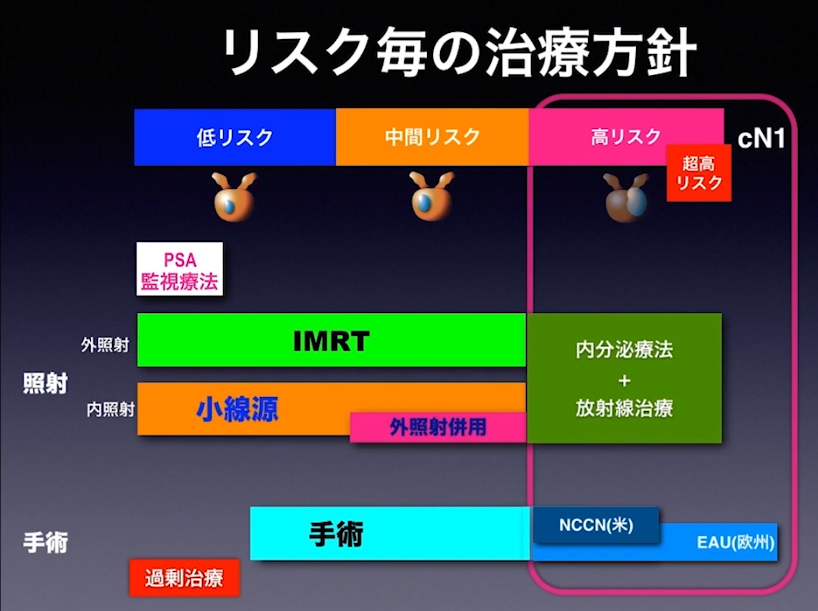
■放射線治療の選択肢が取れる
・ガン細胞の部位が特定できる
⇒ガン細胞の部位が特定できなければホルモン療法になる
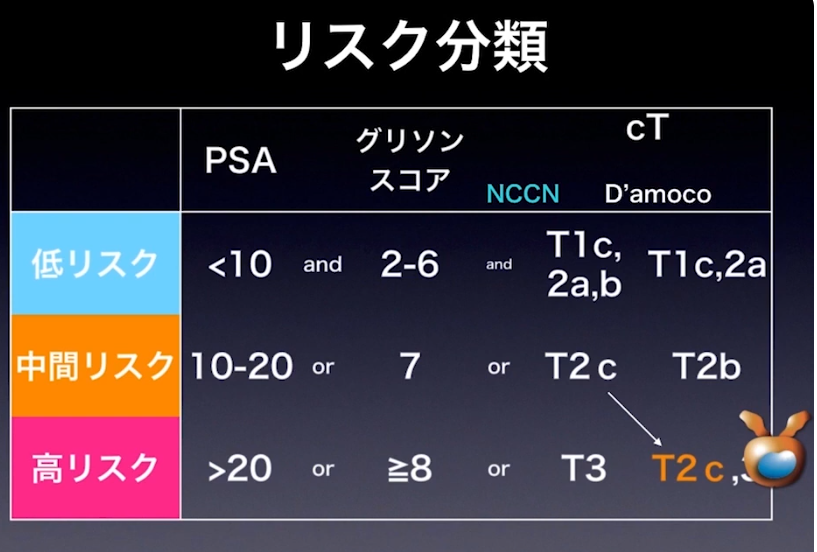
・NCCN分類とD’amoco分類ではリスク評価が違う


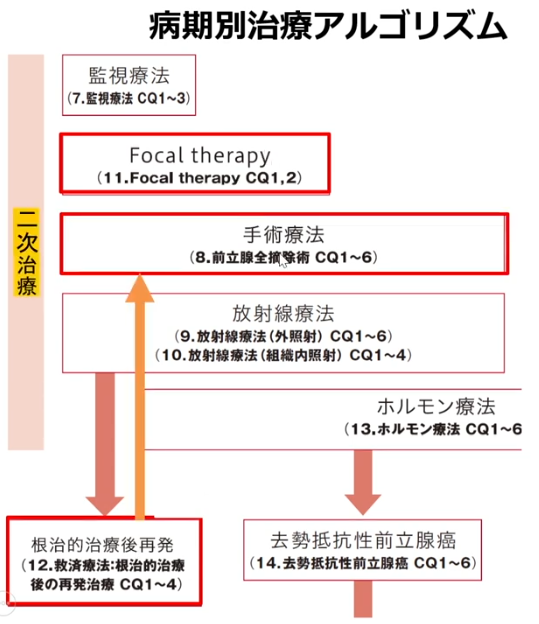
■手術(ミニマム創手術)のメリットのまとめ
・特にリンパ節転移は手術で初めて分かる
⇒1~2個の転移であれば根治出来ることもある

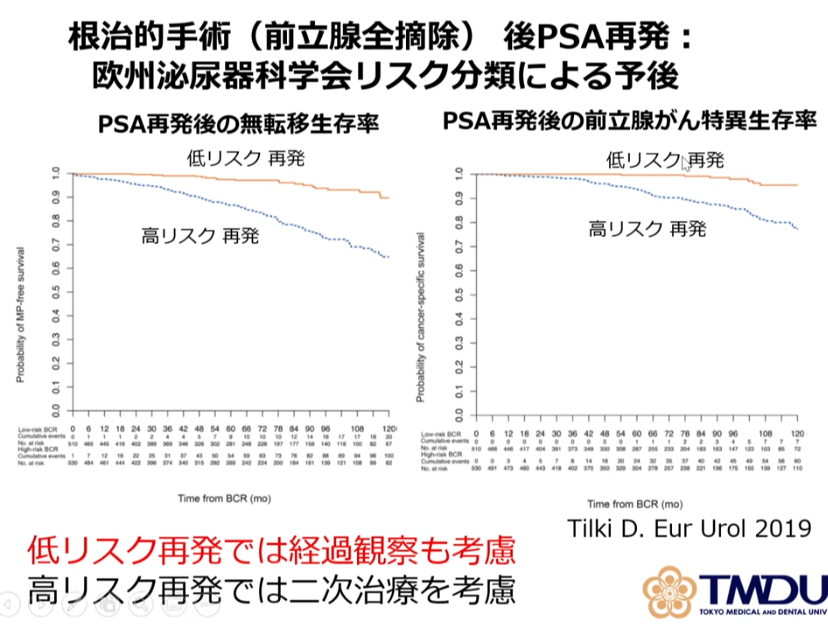
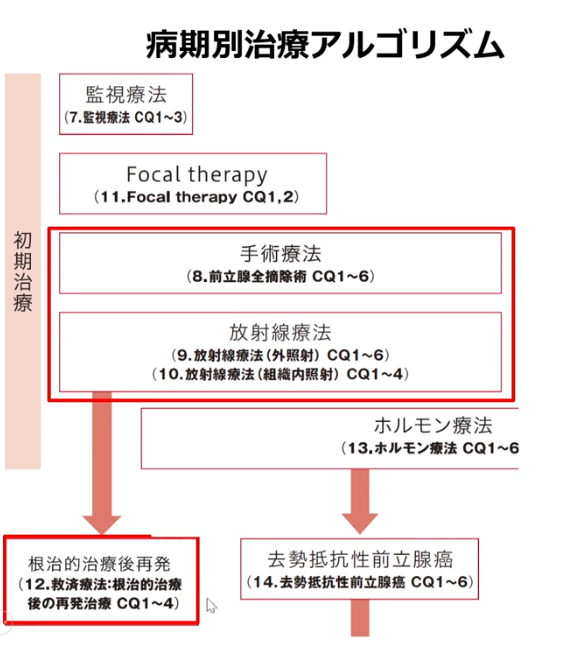
■根治治療後の再発比較(手術・放射線治療)
・予後は大きな個人差がある

・中央値
⇒例えば100人中で言えば50番目の人

■再発時の画像診断(CT/骨シンチ)での再発部位の発見率



■経過観察対象者に対する二次治療を積極的に検討する因子



■CT、骨シンチ、MRIの画像検査の限界
・大きな部位でないと転移が見つけられない

■画像診断で見えない局所再発を想定して
・前立腺摘出部位に放射線照射
⇒治療開始時期を遅らすと効果がでない
⇒PSA値が0.5までに治療を開始する事が推奨されている

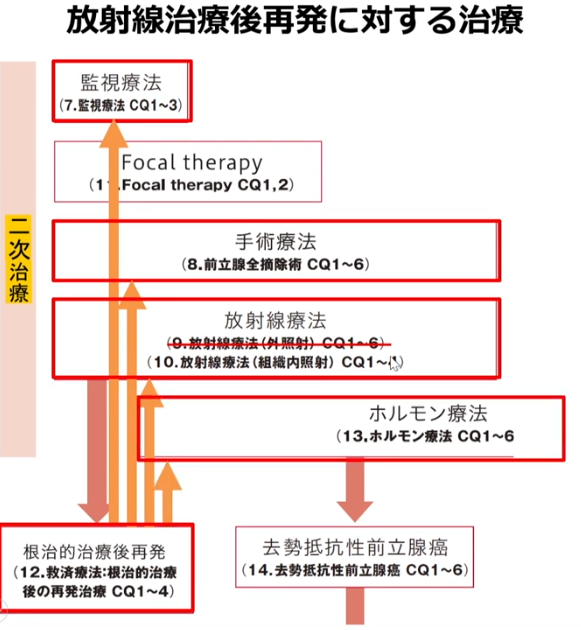
■放射線治療が出来ない方

■ホルモン療法対象者の属性目安



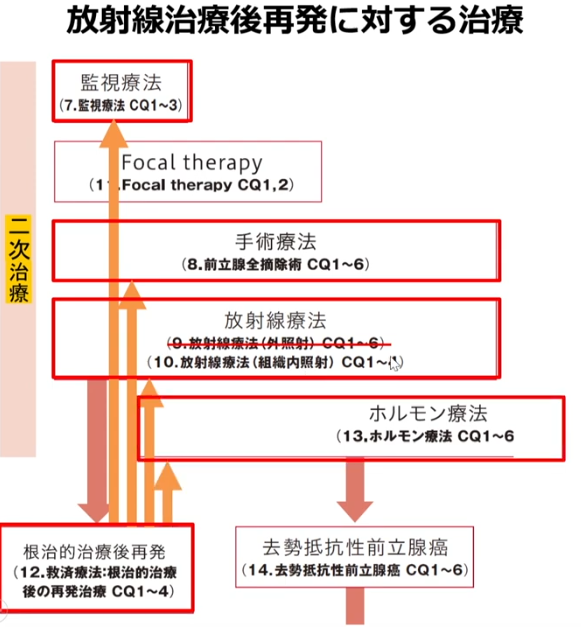
■経過観察

■経過観察の判定基準


■局所再発

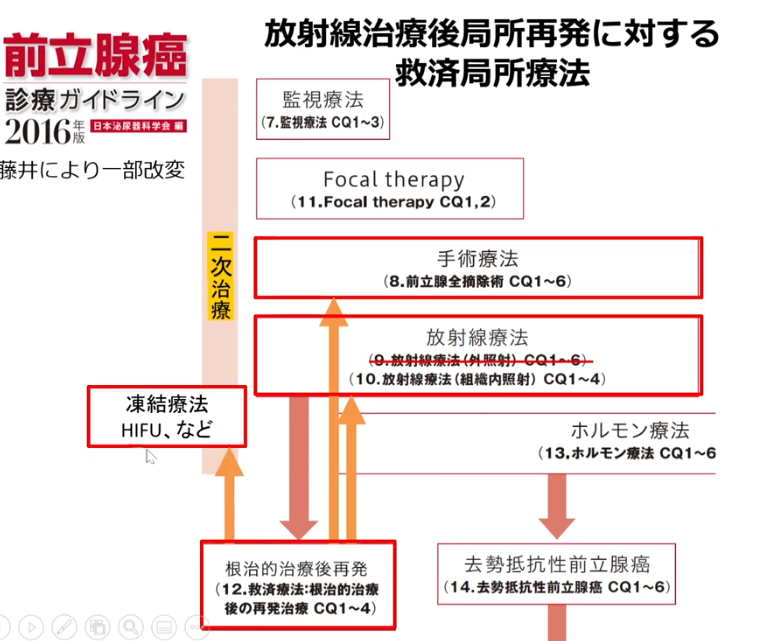
■合併症が無視できない頻度で起こる
・日本以外米国やカナダを含めて5%以下の実施率(2014年)

■再発したガンが前立腺に限局していることを
⇒可能な限り証明する必要がある

■前立腺全摘除について
・ほとんど実施していない
(東京医科歯科大学大学院 腎泌尿器外科学 教授 藤井 靖久先生)
⇒合併症が極めて深刻である

■合併症状率が高い
・一度、放射線照射をしており細胞組織を破壊・癒着
⇒無視できない頻度で起きている

■非標準治療:Focal therapy
・前立腺の片側に小線源治療の再発事例
・動画紹介
・放射線照射された細胞組織とされていない細胞組織比較動画

⇒癒着の組織が固まっており
⇒手術の難易度が高まる
※全体放射線治療をした後ではこの癒着が直腸まで繋がるので
合併症の頻度等からほとんど全摘手術はなされていない
■ホルモン治療


■根治的治療後に再発した前立腺がんの診断と治療
東京医科歯科大学大学院 腎泌尿器外科学 教授 藤井 靖久先生 2020/03/27
公益財団法人前立腺研究財団
出典:https://www.youtube.com/watch?v=CSKXuL5vKic&ab_channel=CancerChannel


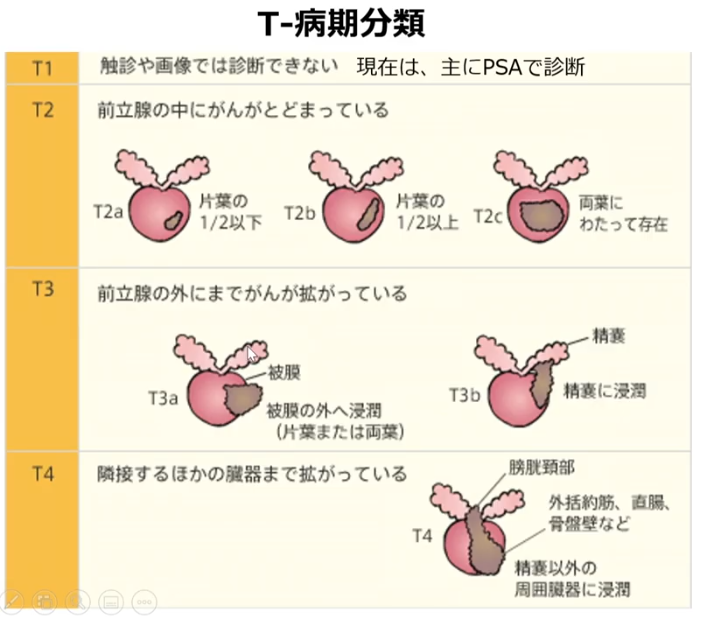
■グリソンスコアの1及び2は稀
・通常は3,4,5

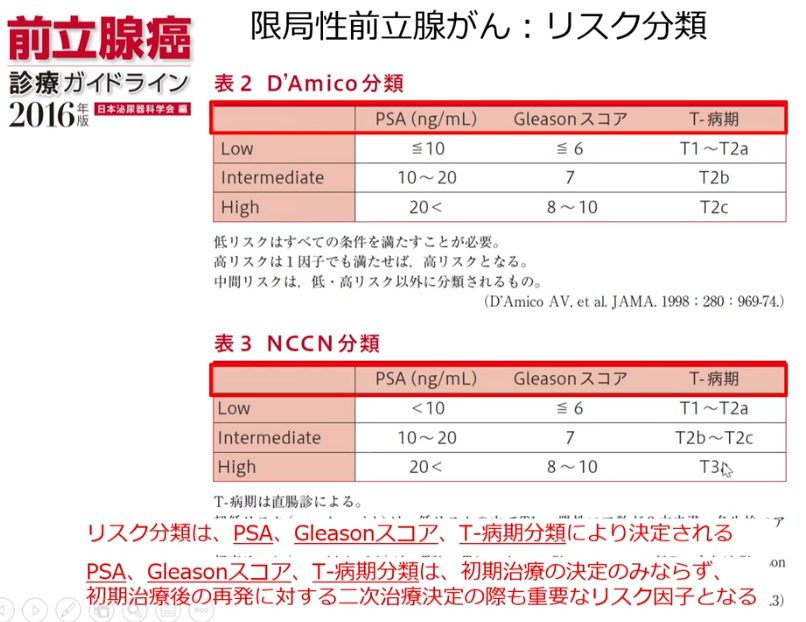
■リスク分類は初期治療だけでなく
・再発時の二次治療決定の際にも重要なリスク因子となる
■根治治療後のPSA再発
・手術・放射線による根治治療後:27~53%


■手術と放射線治療ではPSA再発の数値定義が異なる
※放射線治療では5%程度PSAバウンスが起きている
⇒PSA上昇が一時的で、その後基準値以下に低下

■再発時のPSA値の基準が異なる理由
・PSAの特性による
⇒生理活性物質で正常な前立腺細胞がPSAをつくるが
⇒細胞がガン化してもPSAをつくる
⇒普通は組織のバリアに守られて血中に出てることはほとんどないが
・ガンや炎症などが起こると
⇒バリアが破壊されて血中に入るようになり
⇒前立腺ガンの診断に使われる
※全摘手術後PSAが上昇すれば、ガン細胞が原因であると想定できる
⇒PSAの値が0.2の微量でも再発とみなされる

<参考情報>


■再発時の画像診断(CT/骨シンチ)での再発部位の発見率

<参考情報>
CT検査によるリンパ節転移判定の限界
⇒CTでは8mm以上でないと映らない
⇒下図CT画像:左内腸骨12㎜(リンパ節転移の疑いが濃厚)
⇒炎症の場合もあるが

🔶高リスク症状におけるリンパ節転移率の推移と大きさ
・転移の平均的大きさ:1.8mm
⇒大半のリンパ節転移をCT検査で見逃している(再発因子)

■全身MRI(DWIBS)ならガン細胞が発見できた
・従来の画像検査:骨シンチで発見できないガン細胞
⇒限局ガンと判断していた
⇒既に脊椎に転移していたのを見逃していた
※転移部には放射線治療に関する前向き臨床試験(三重大)


■CT、骨シンチ、MRIの画像検査の限界
・大きな部位でないと転移が見つけられない

<参考情報>
■放射線治療が出来ない方

■対象者の属性目安





■経過観察

■経過観察の判定基準


■局所再発






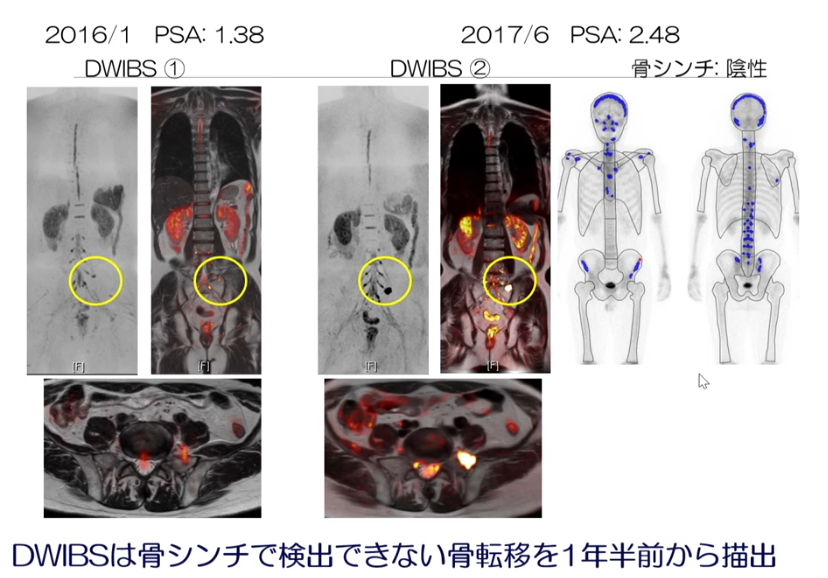
■全身拡散強調MRI(DWIBS)
・CT、骨シンチに比べ感度が良い
⇒局所再発、および転移(リンパ節、骨、内臓)を同時に診断
⇒治療効果判定、経過観察にも有用

・事例

・DWIBS対骨シンチ比較
⇒右図の骨シンチでは陰性(再発ガンの部位は無し)
⇒一方、DWIBISでは再発部位が表示されている
(1年前に比べ大きくなっている)
※前年にDWIBSで小さなガンの部位が発見され
⇒経過観察の判断がなされた
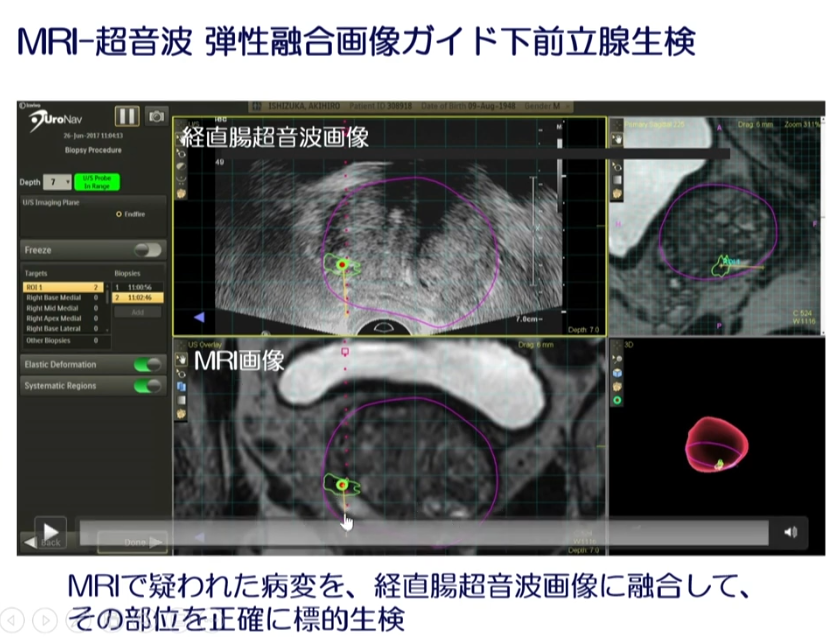
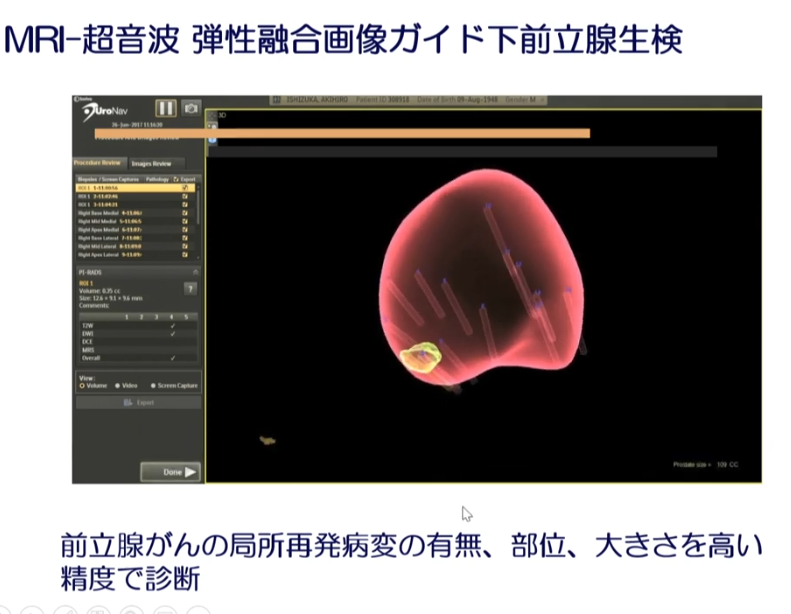
■MRI-超音波 弾性融合画像ガイド下前立腺生検

・より生検のガン検出を高める
↓
<参考情報>


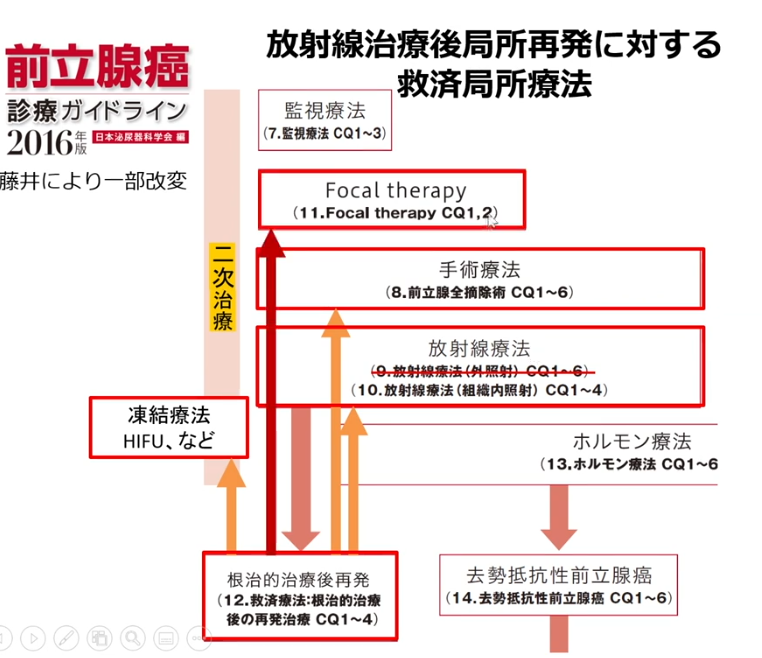
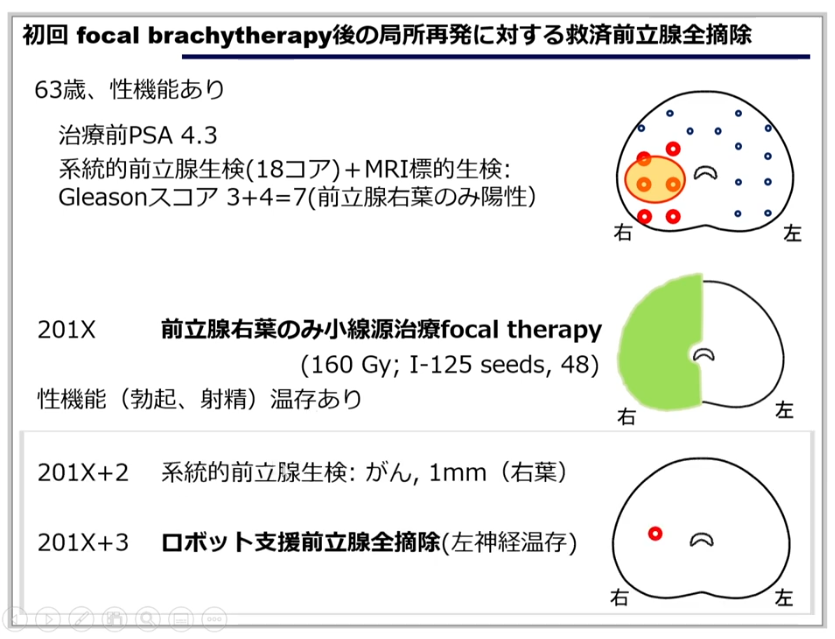
■局所再発ガンに対する救済Focal brachytherapy
・小線源部分的治療
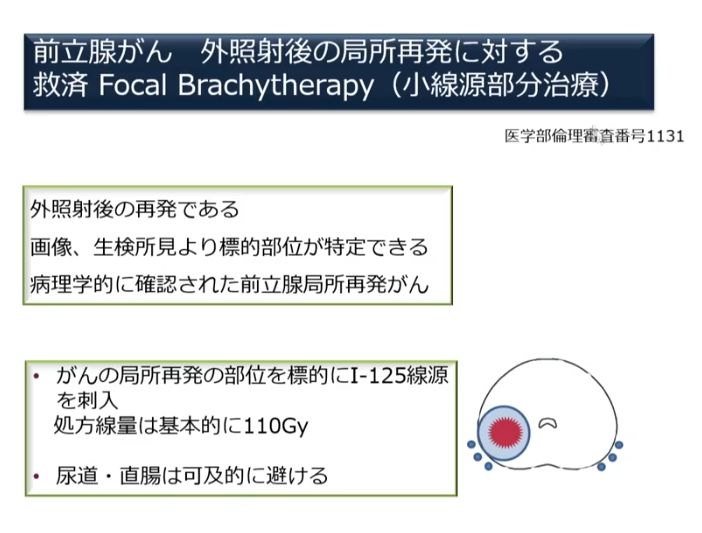
・9例の実例
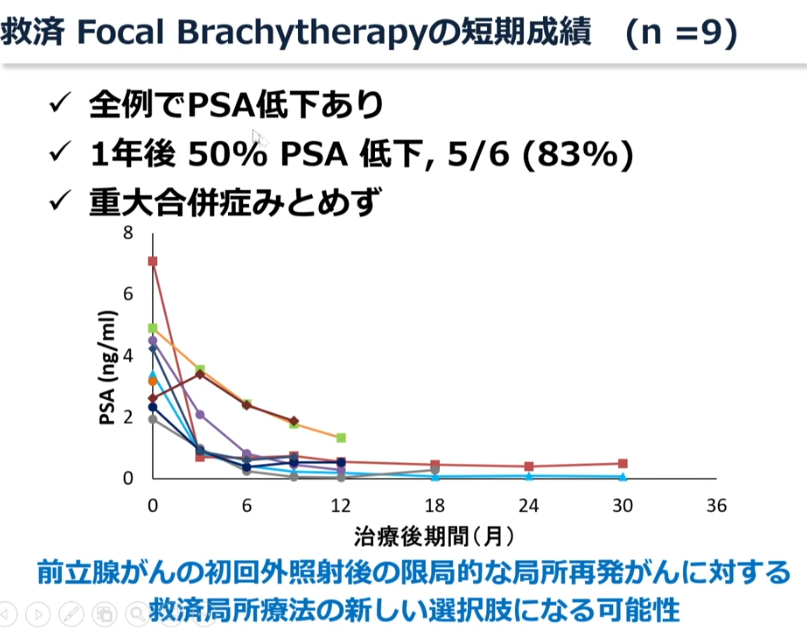
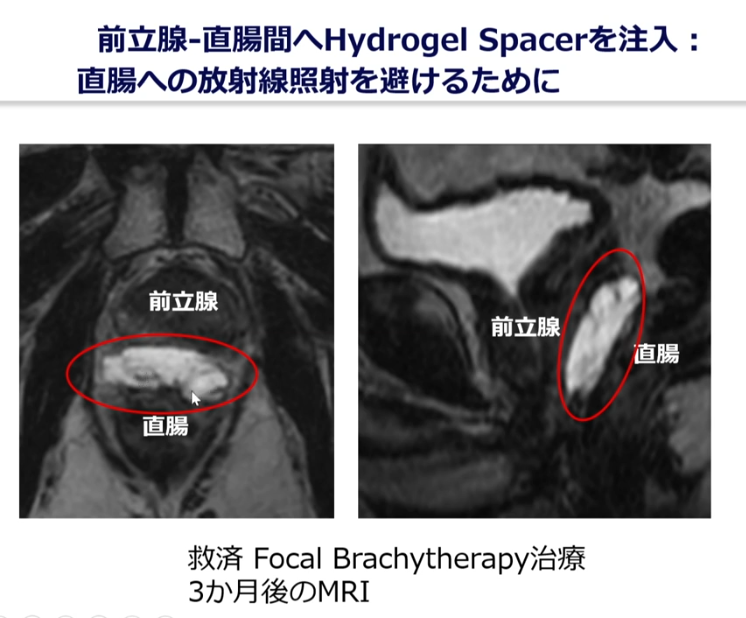


・全摘手術後の再発
・PSA:0.2
⇒この数値で再発部位(転移部位)を
⇒骨シンチ画像診断では特定出来ず
⇒PSMA-PET診断では特定できる
※非保険適用
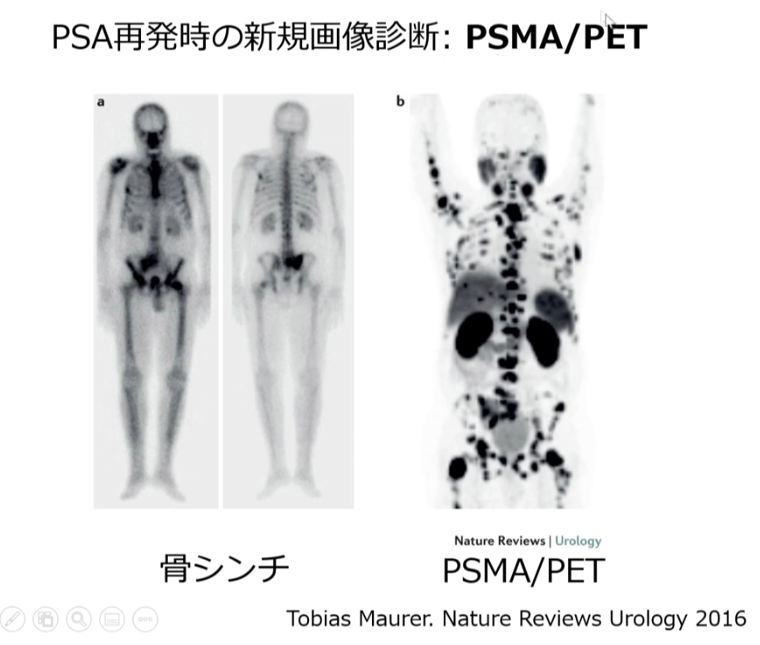
・ガン部位の検出性能
⇒極め高い



