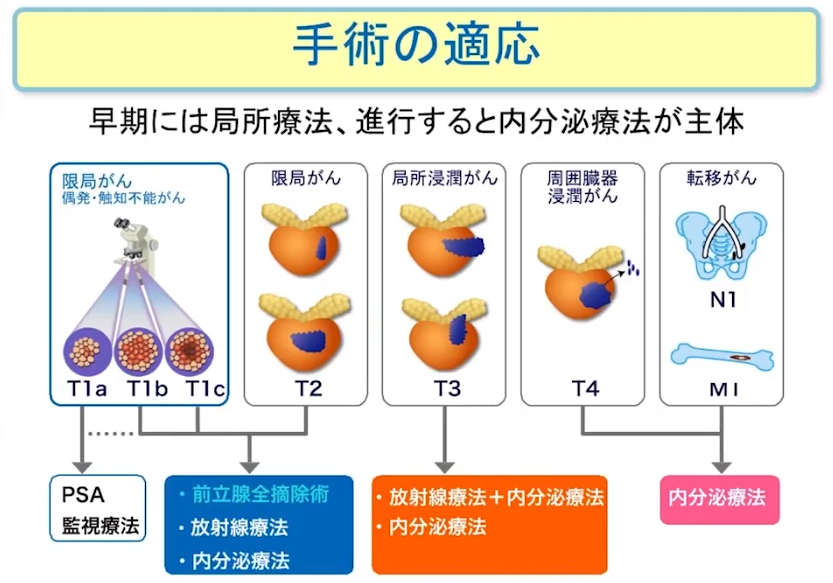
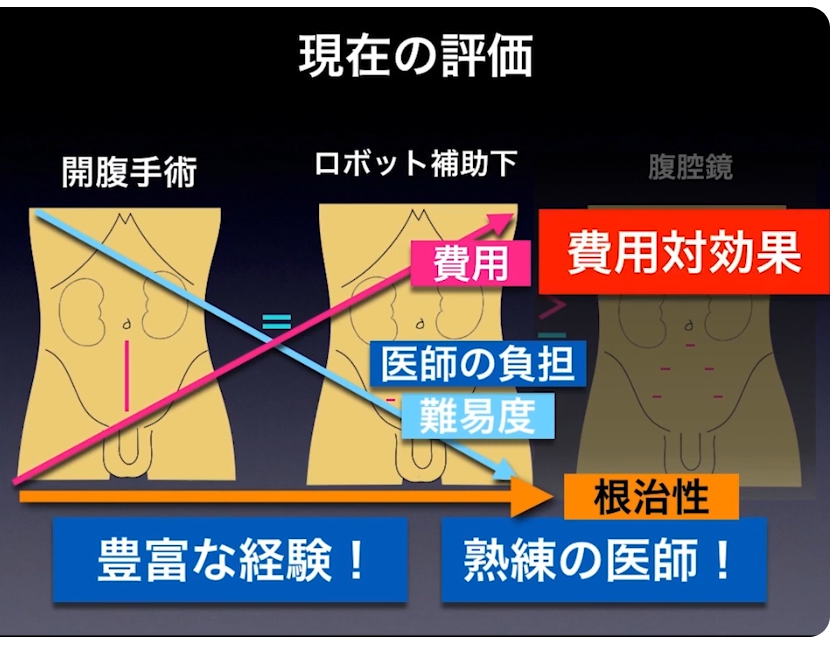
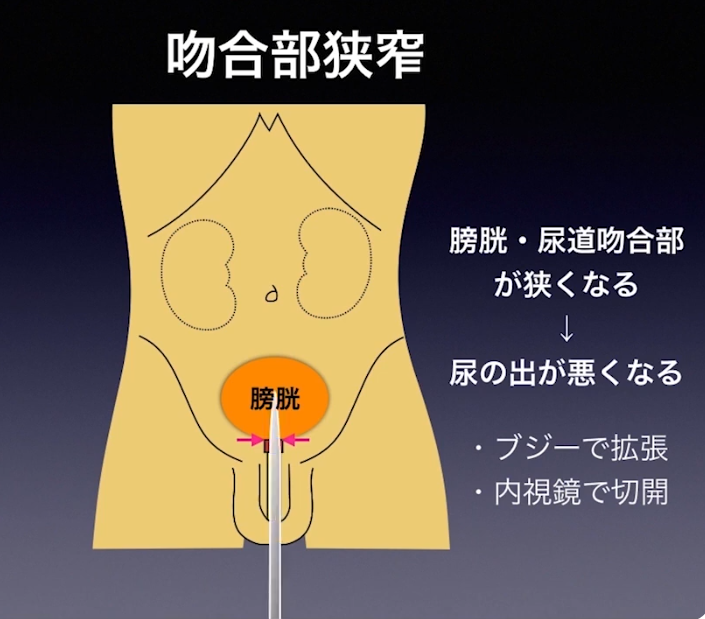
■手術の評価
・リンパ節転移
⇒事前にはほとんど分からない(手術して初めて分かる)

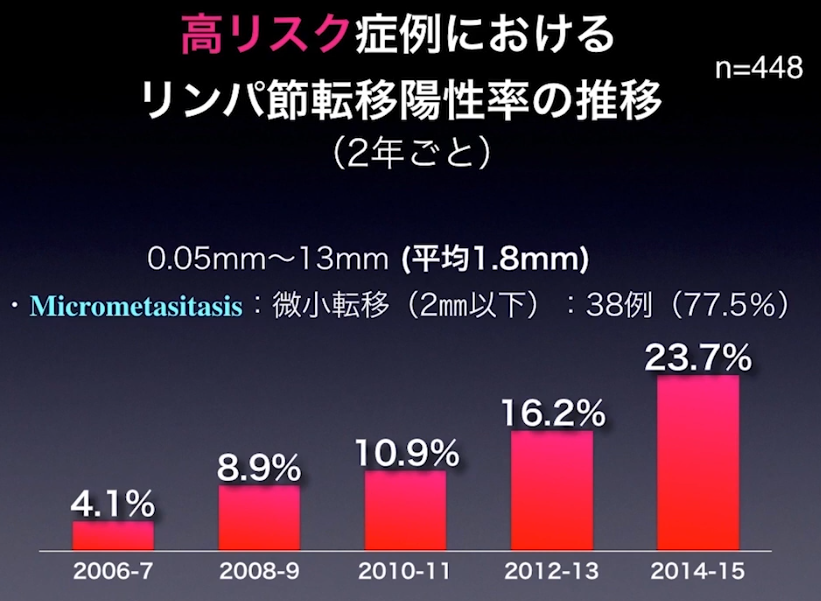
※高リスクにおけるリンパ節転移の率
⇒23.7%
※転移の平均的大きさ:1.8mm
⇒大半のリンパ節転移をCT検査で見逃している(再発因子)
※CTでは8mm以上でないと映らない
■追加治療
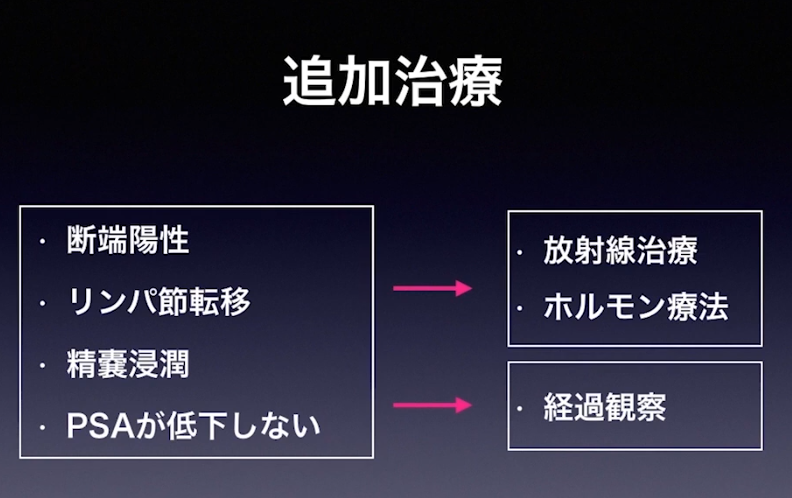
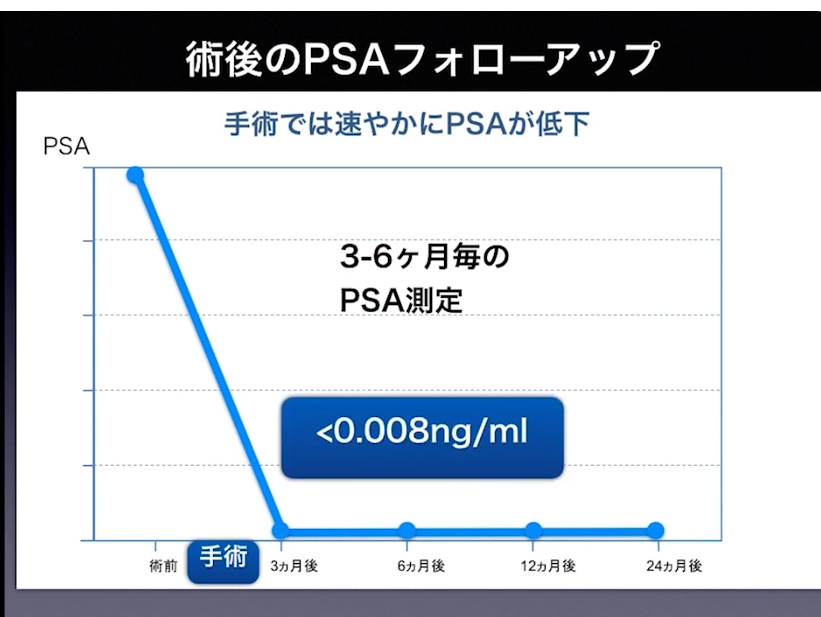
・術後のフォローアップ
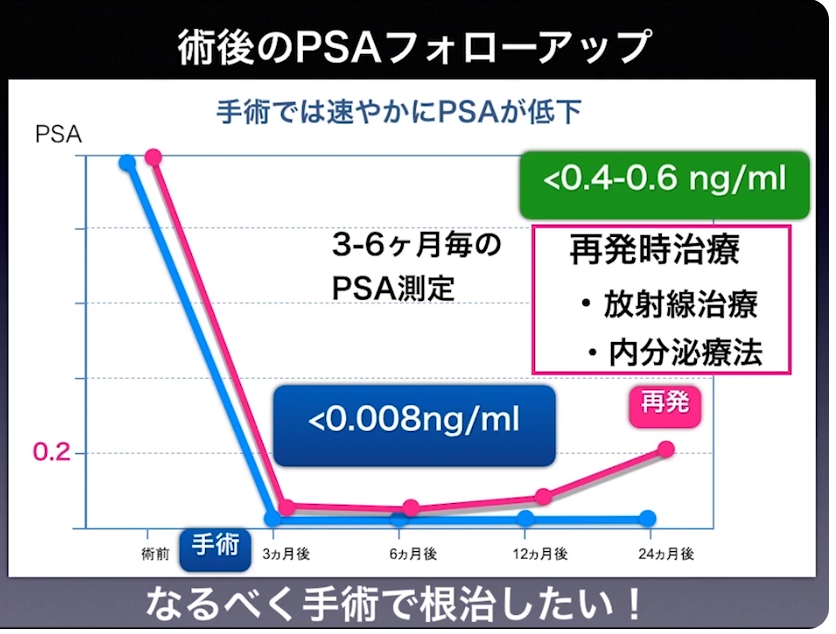
・再発
・まとめ

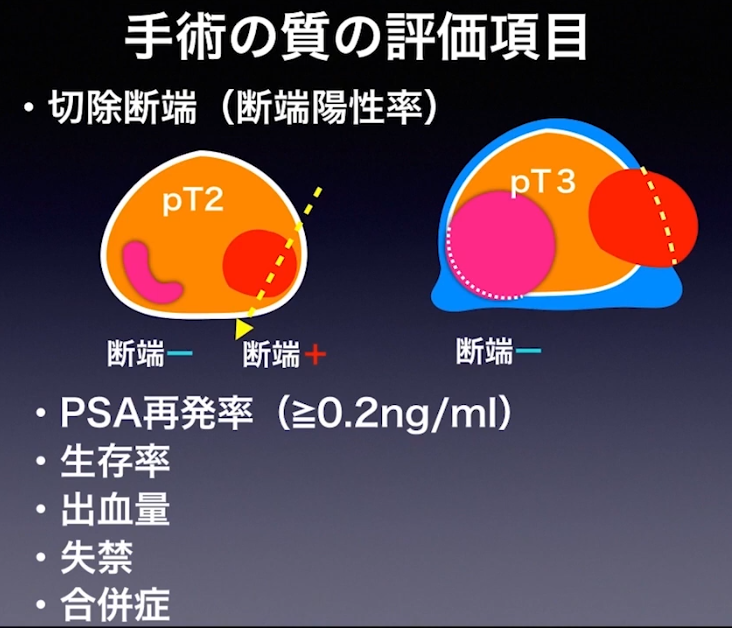
■手術の質の評価項目
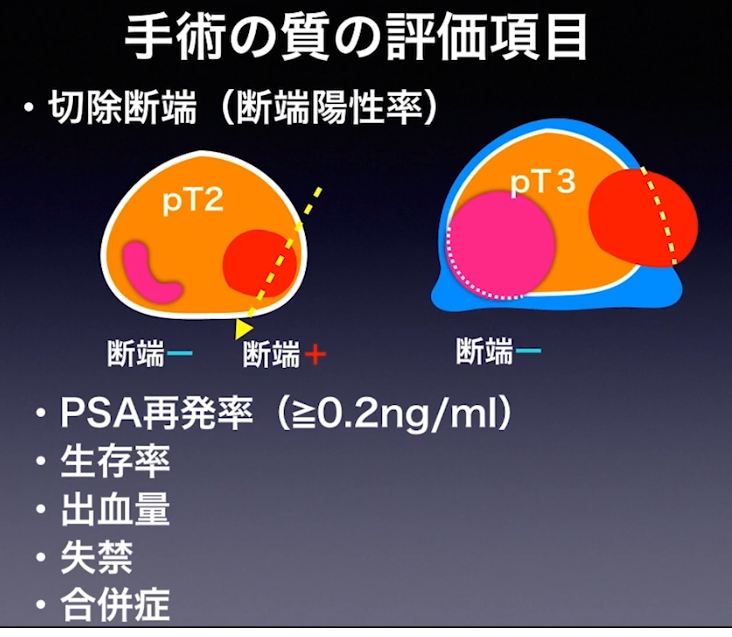
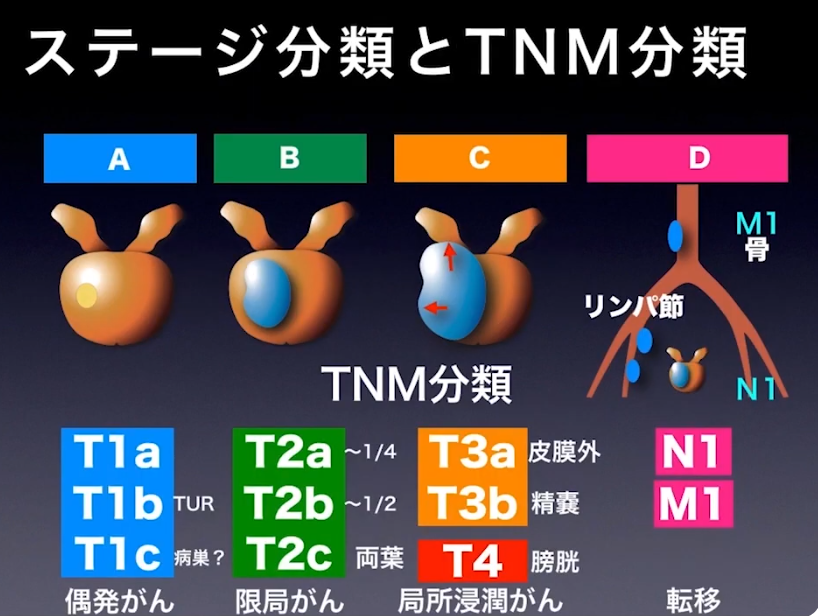
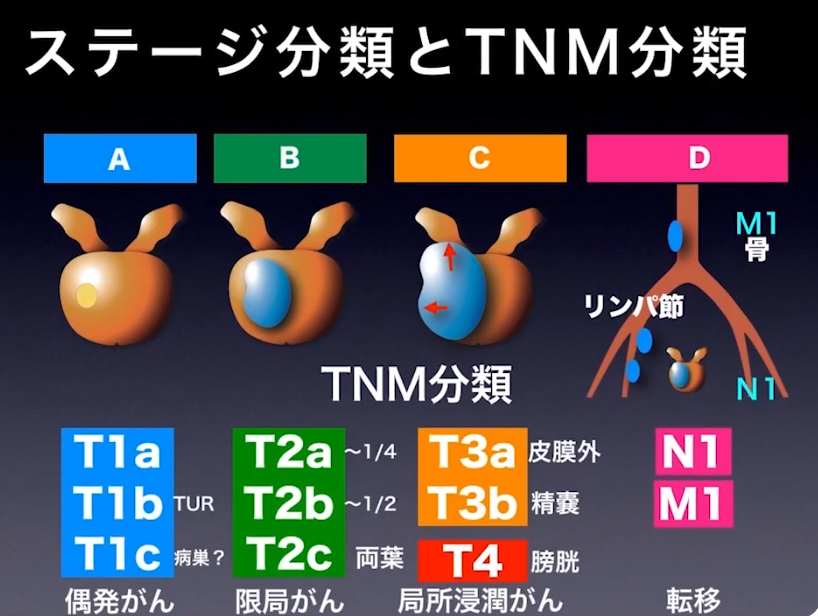
■切断断端(断端陽性率)
・pT2の場合:断端陽性は-
※但し、手術ミスでガン細胞領域を斜めに切除すると
⇒断端陽性は+になる
⇒pT3の場合:断端陽性は-と+(膜外浸潤部位)の混在
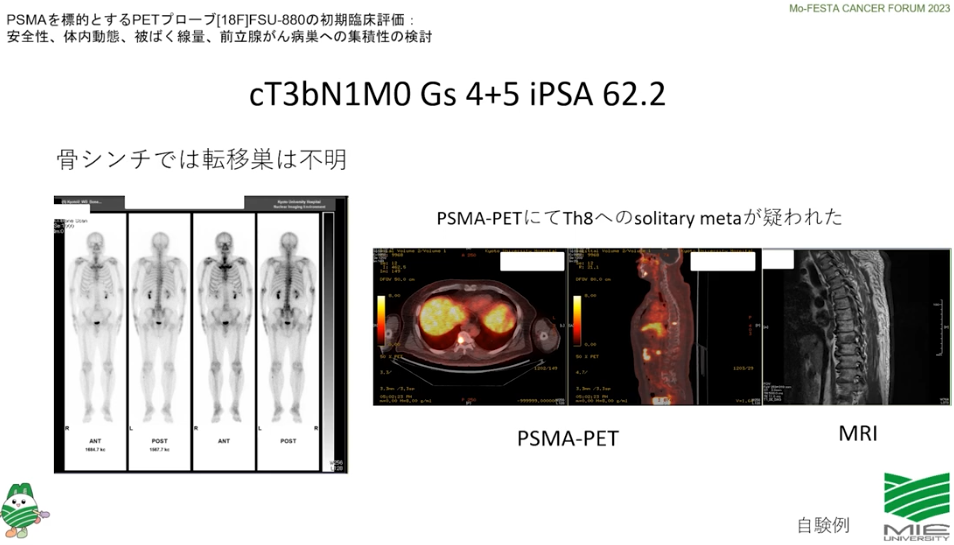
■再発(PSA値上昇)を意識して確定診断を行う
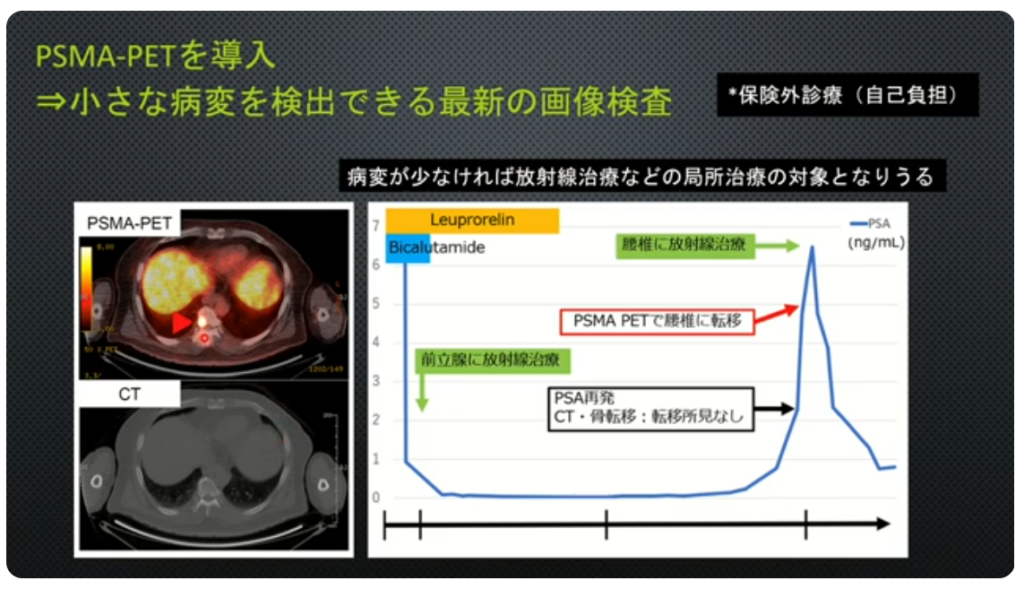
・PSMA-PET(保険外診療:自己負担/¥30万円程度)
⇒小さな病変を検出できる
⇒具体的な行動・意識決定が出来る
※CT、骨シンチでは検出できない小さな病変
・前立腺特異的膜抗原
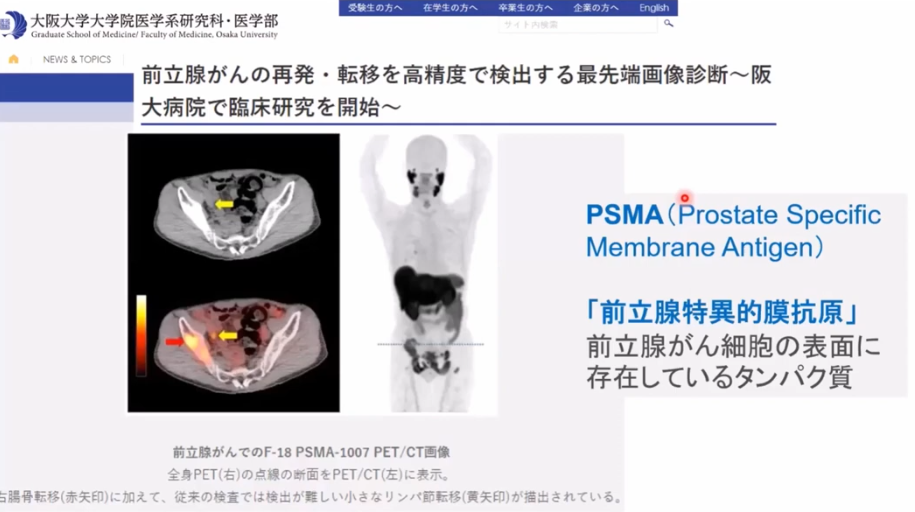
■PSMA-PET検査
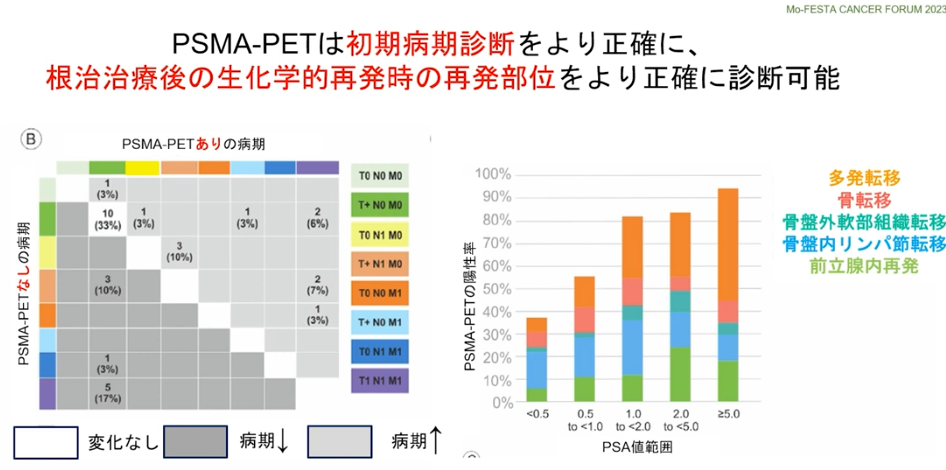
・初期病気診断をより正確に
⇒再発部位をより正確に診断
・PSMA-PETによるPSAの値<0.5未満
⇒再発の発見率:約40%
注:再発の閾値(手術:0.2,放射線:2.0)
※PSMAーPETとは前立腺ガン特異タンパク質を検出するPET検査
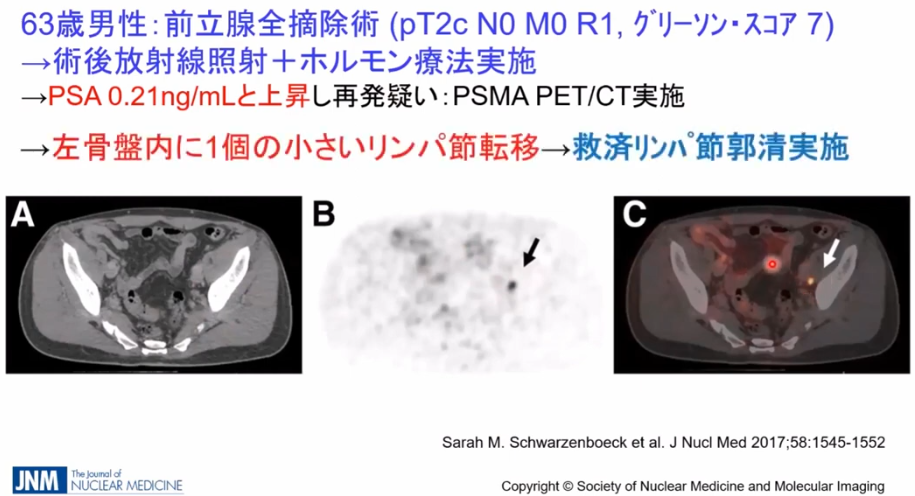
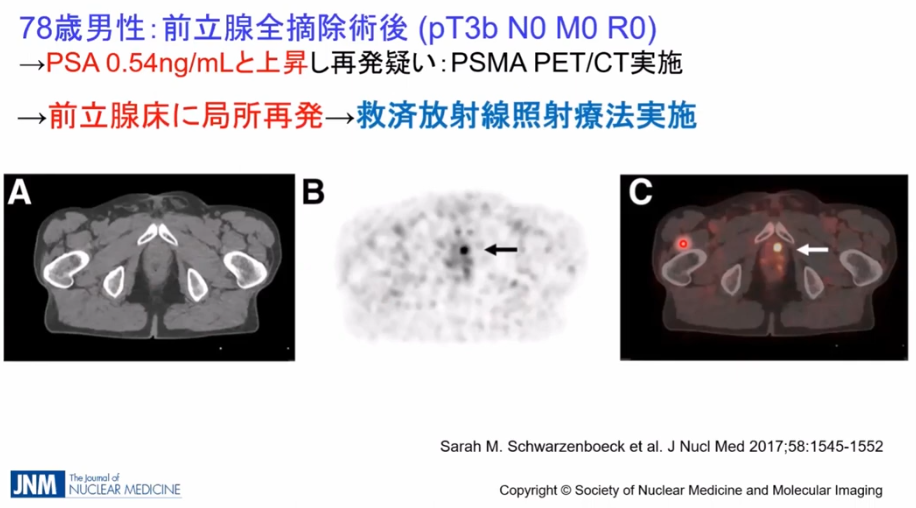
・事例
・CTではリンパ節転移が発見できず
⇒PSMA-PETでは矢印部の転移部位を発見
※全医者が待ち望んでいる検査
■放射線治療の選択肢が取れる
・ガン細胞の部位が特定できる
⇒ガン細胞の部位が特定できなければホルモン療法になる
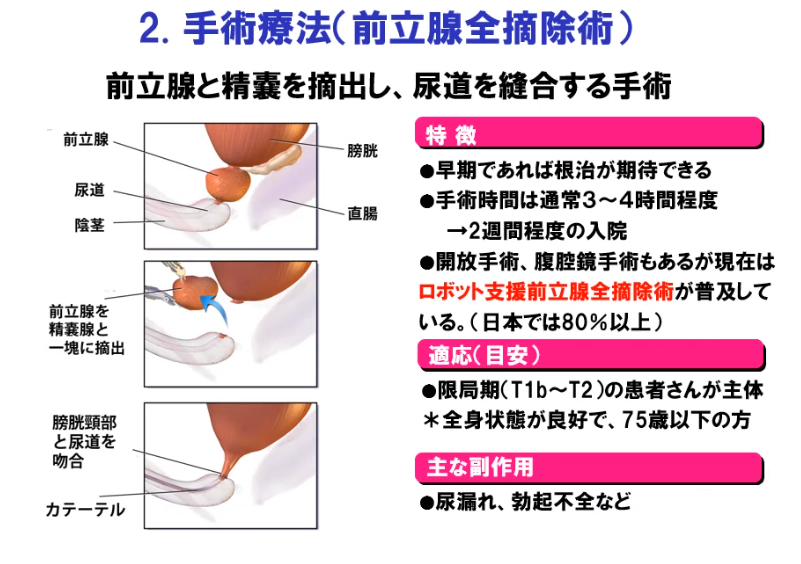
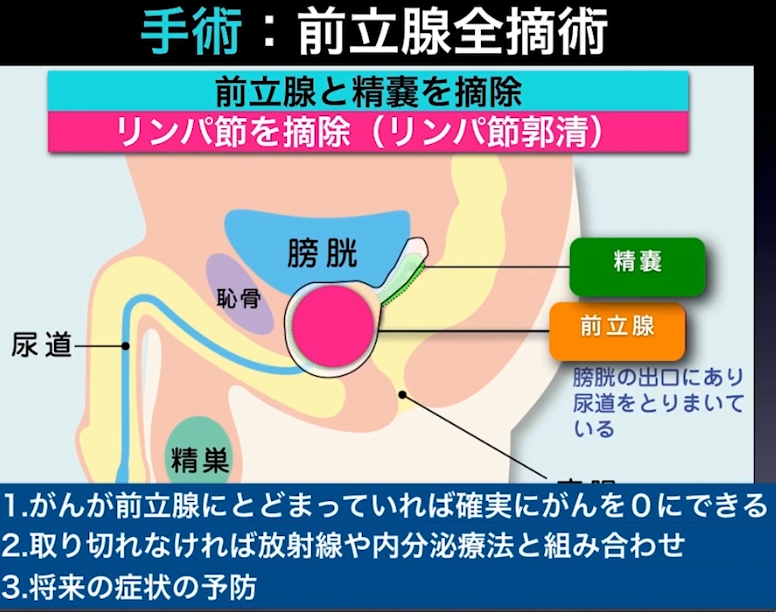
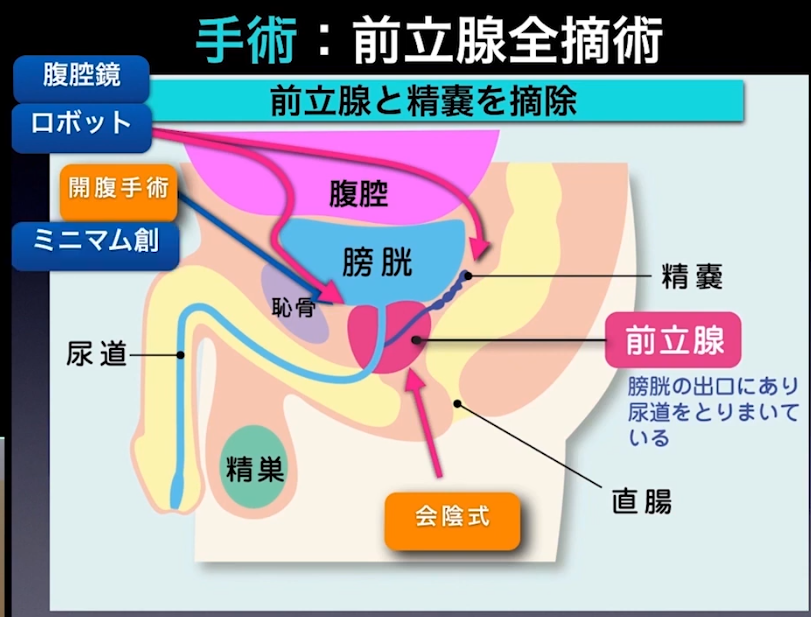
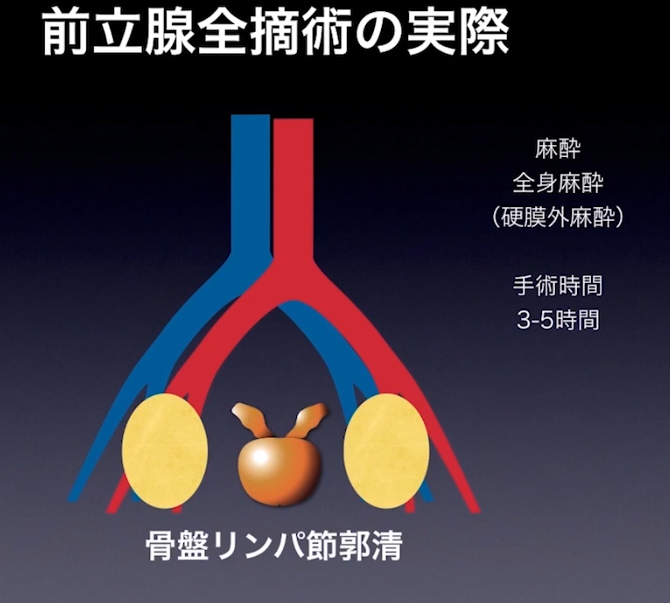
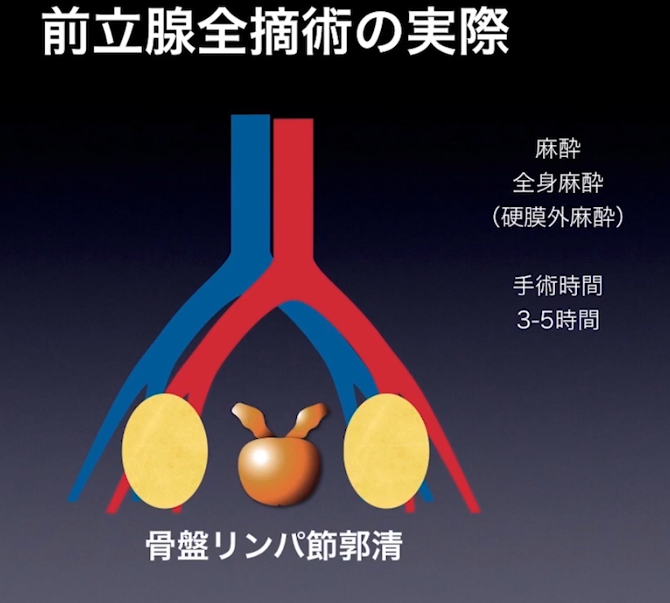
■手術:前立腺全摘術
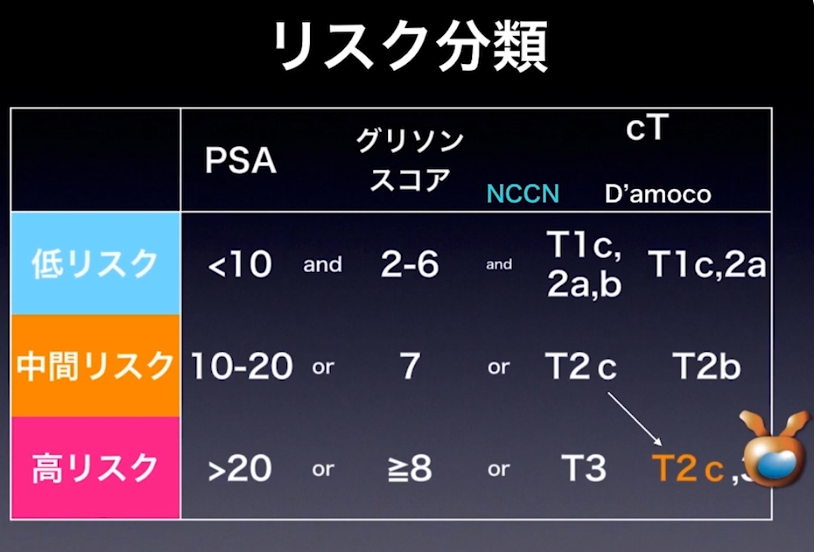
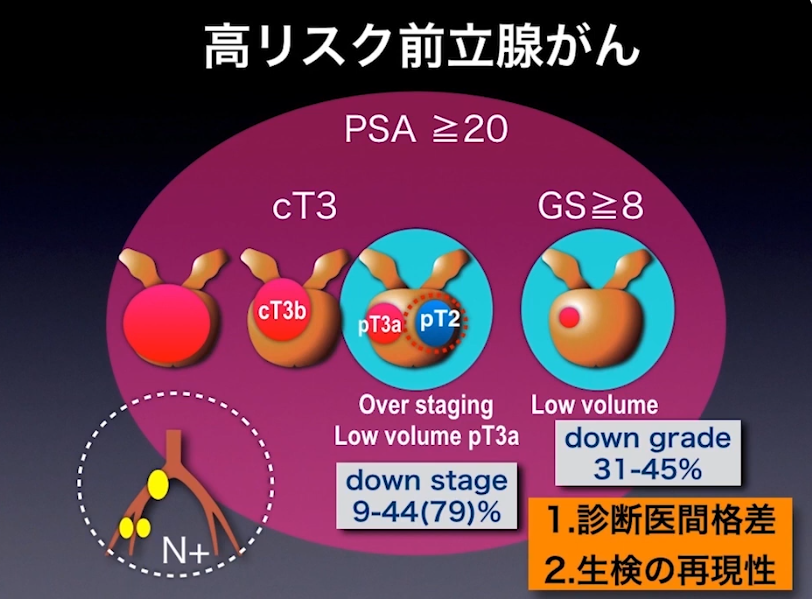
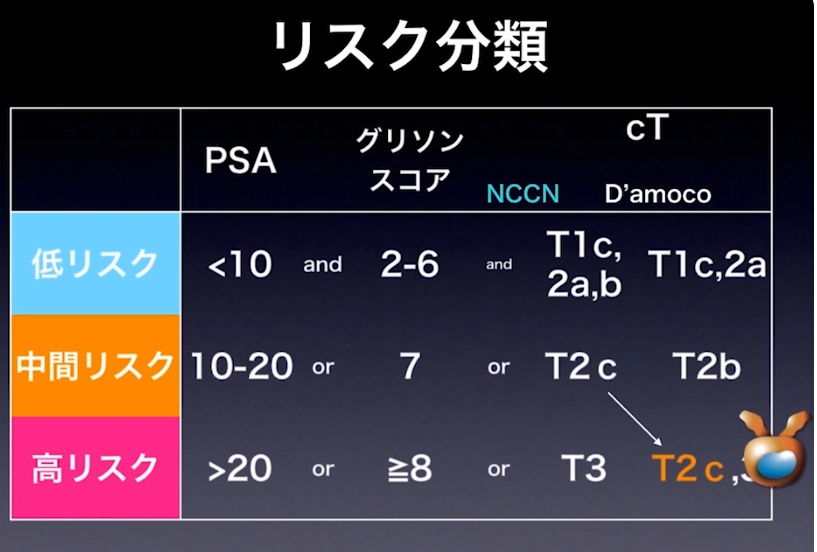
■生検による高リスク前立腺ガン評価格差
⇒診断医間格差
⇒生検の再現性
※ダウングレード、ダウンステージもあり、
一方、リンパ節転移が隠れている
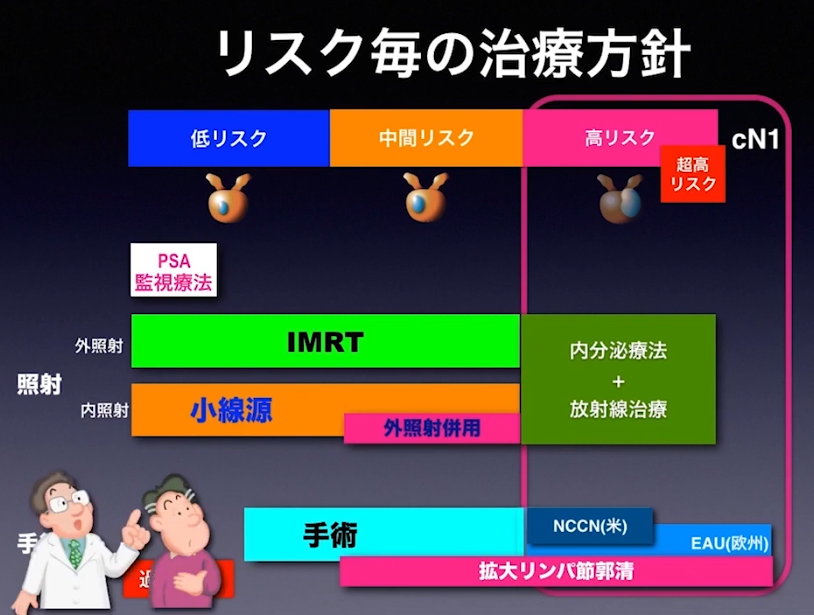
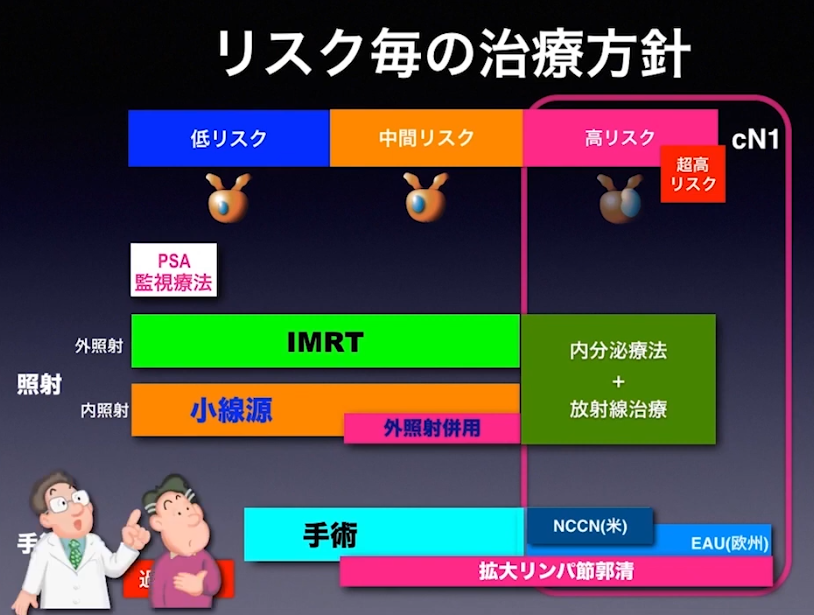
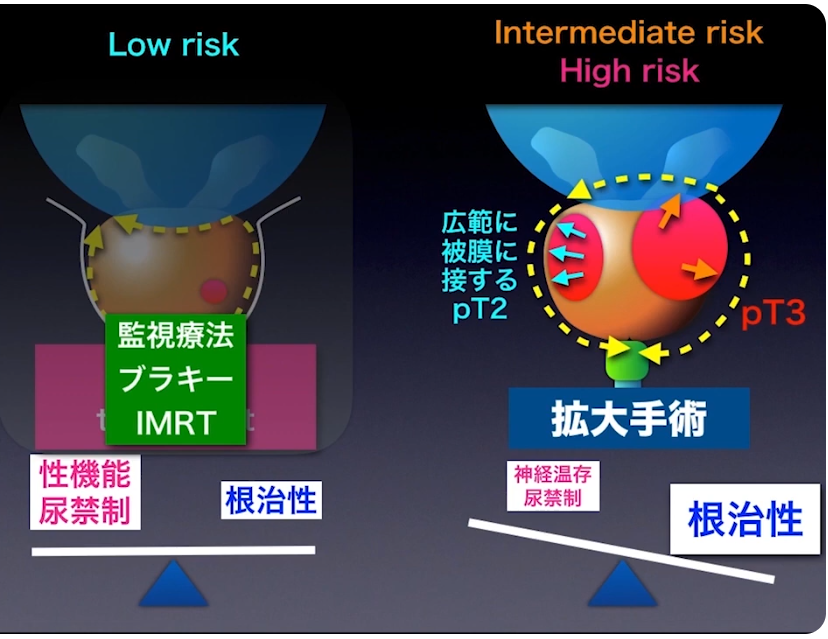
■治療方針
・高リスク・超高リスク
⇒拡大郭清(リンパ節転移を取り除く)を行うべき
※日本では医者まかせ
■中間・高リスク(cN1まで)の手術(再発リスクの低減を願い)
・拡大リンパ節郭清は行われるべき
⇒主治医に手術前に確認すべき
⇒医師によっては限局リンパ節郭清だけにしているケースもある
※高い手術スキルがないと拡大リンパ節郭清ができない
※診断の問題点・治療の問題点を含めて主治医と要確認が必要だ
※高リスクにおけるリンパ節転移の率
⇒23.7%
※転移の平均的大きさ:1.8mm
⇒大半のリンパ節転移をCT検査で見逃している(再発因子)
※CTでは8mm以上でないと映らない

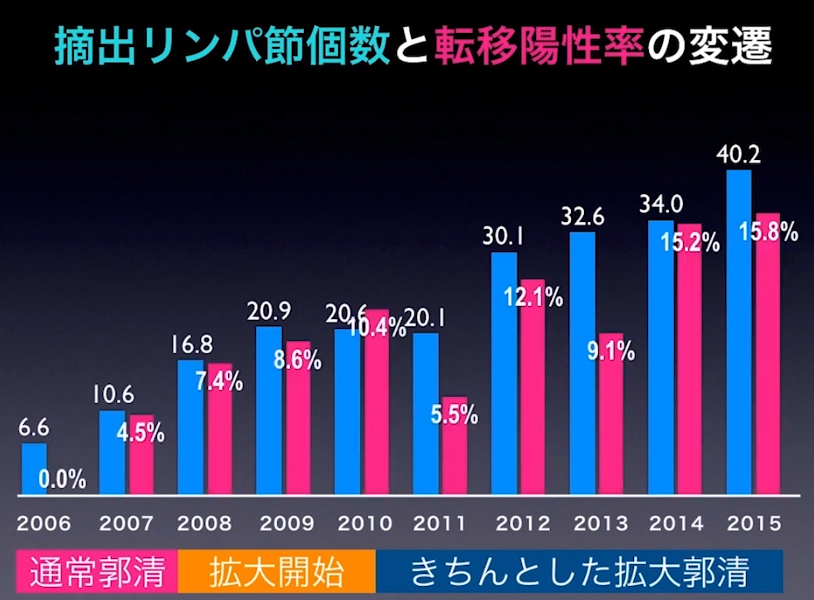
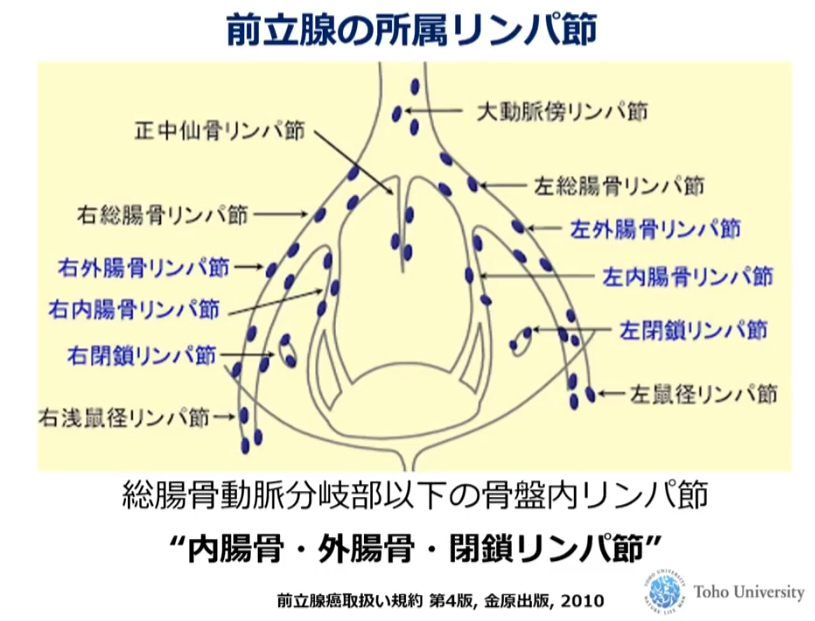
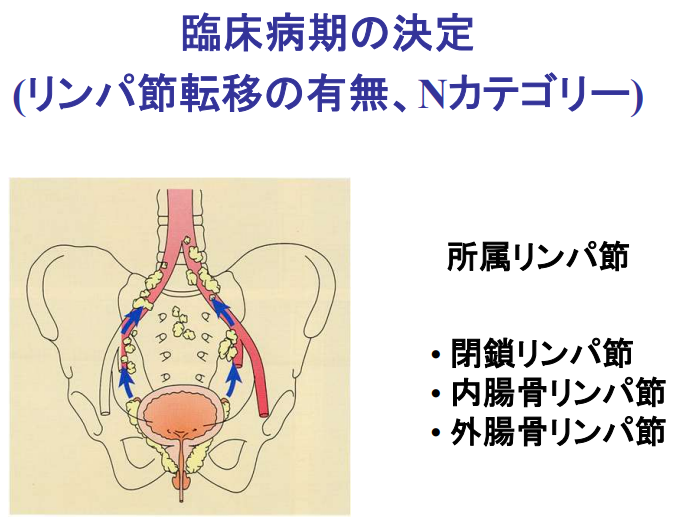
■リンパ節郭清
・拡大郭清すると40個も発見
・転移性陽性率の推移
⇒15.8%(2015年)
・低リスク以外は
⇒骨盤リンパ節郭清を多くの場合に実施(ミニマム創)
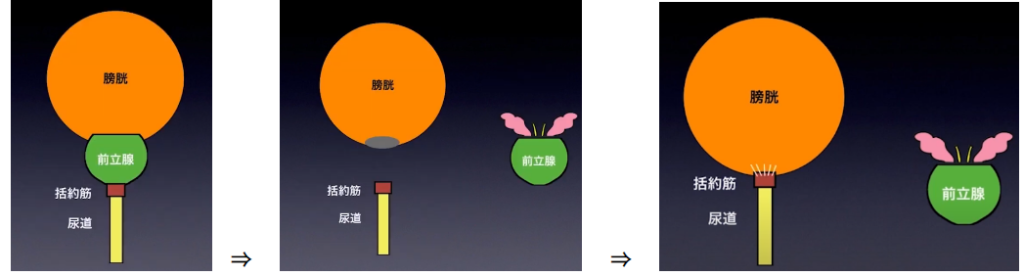
・手術のステップ(概要)
・前立腺の手術は難易度が高い
⇒高いスキルが求められる(多くの経験も含む)
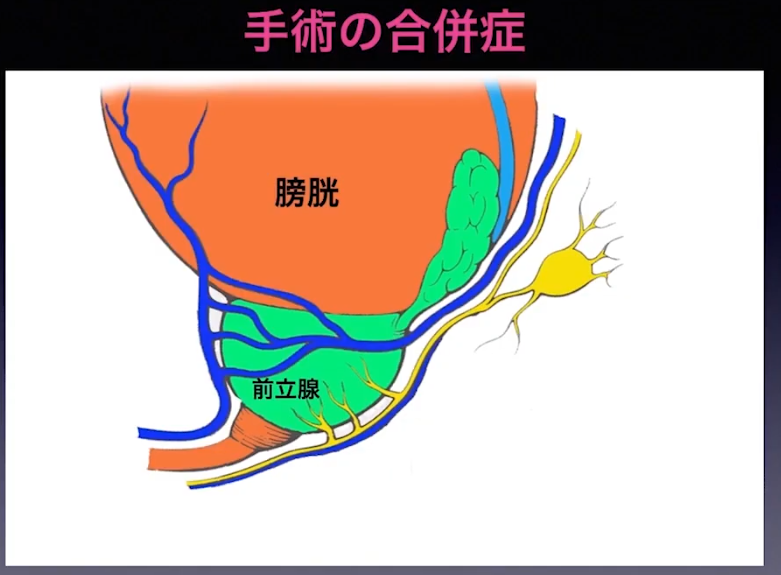
・多い出血の中での手術
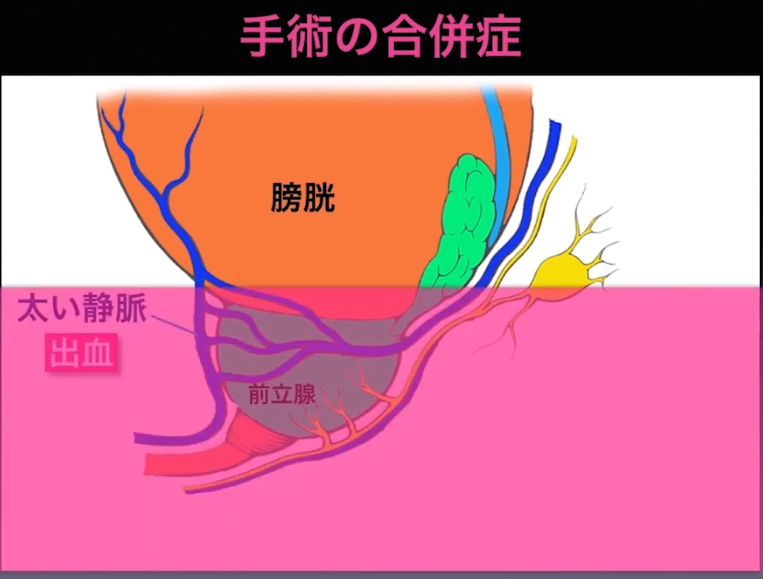
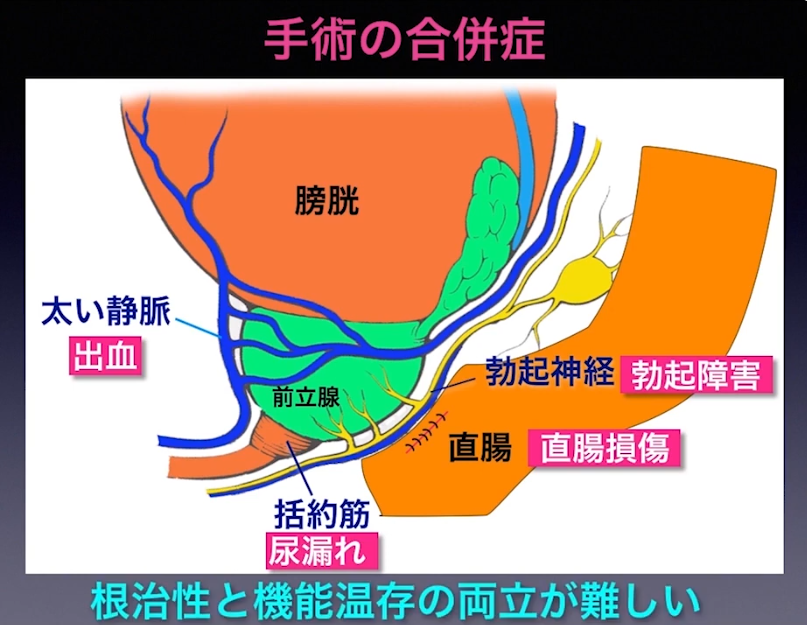
・手術の合併症
⇒根治性と機能温存の両立が難しい
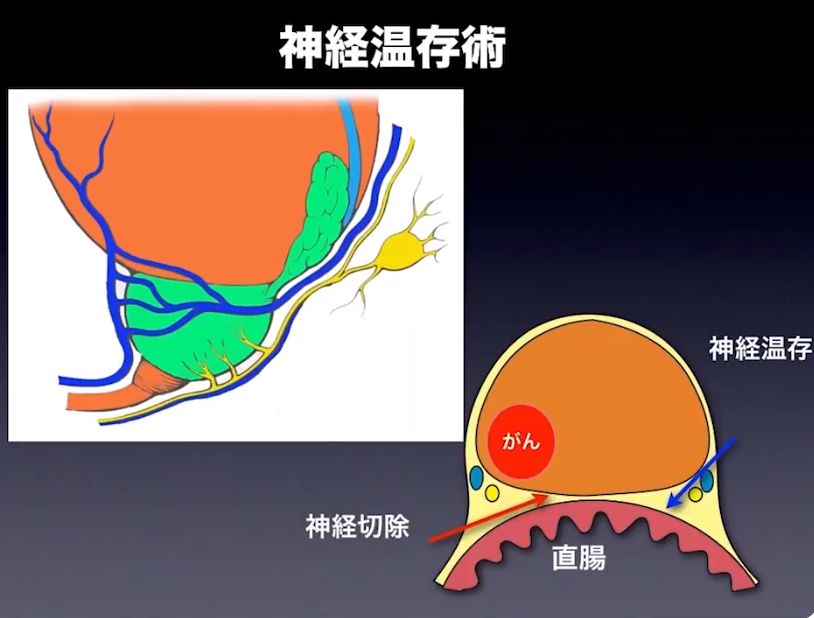
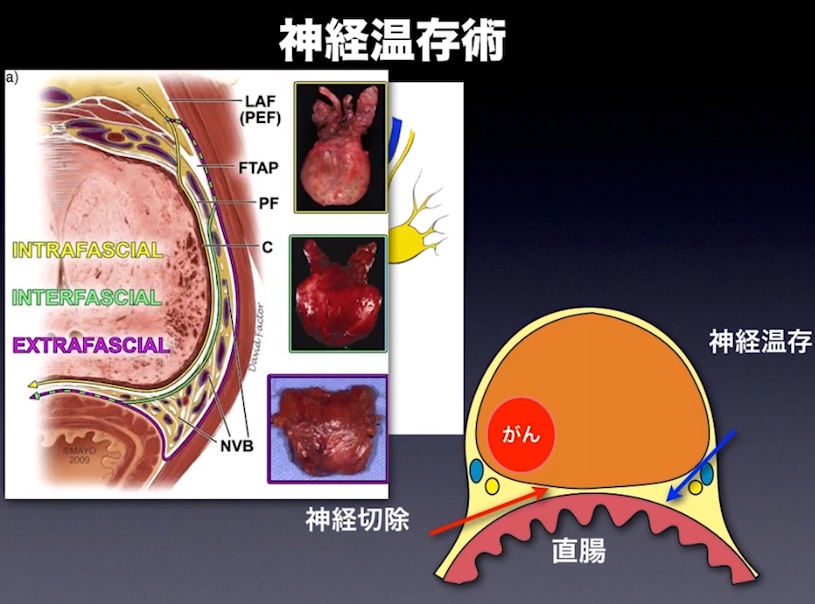
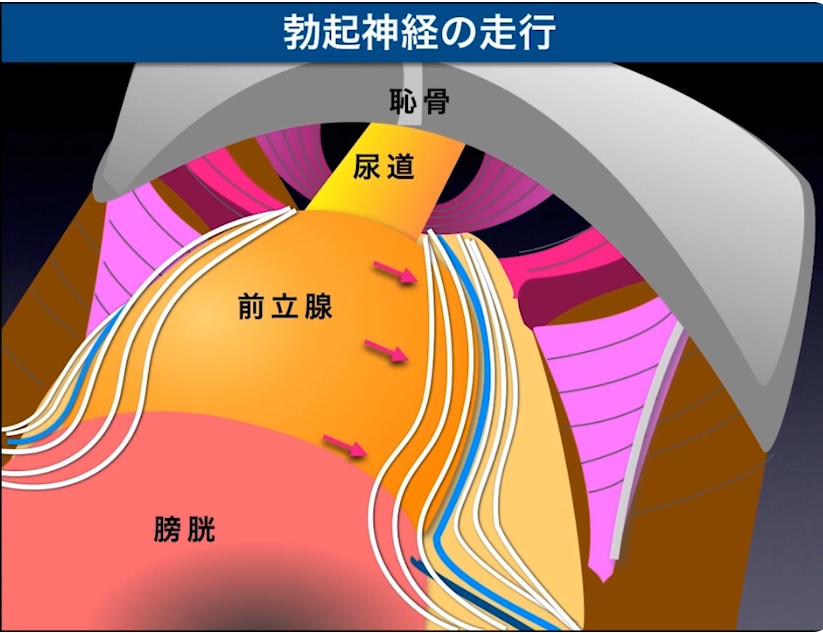
・神経温存術
・勃起神経の温存パターン
⇒ガン細胞が占める領域によって
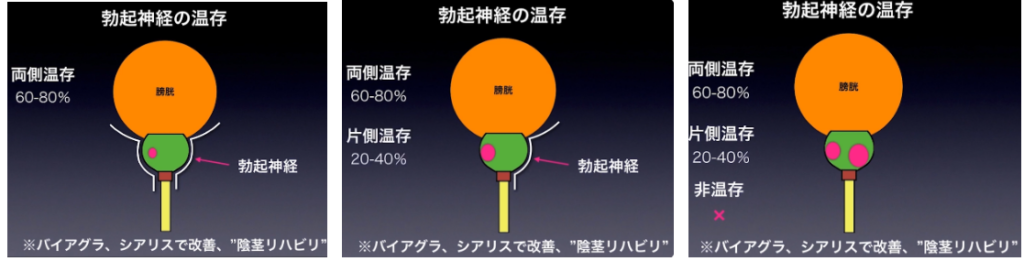
・勃起神経の走行(シート状)
※動画にて詳細に説明されている
■ミニマム創手術
⇒6㎝程度の開腹
※熊谷総合病院 泌尿器科 川島清隆氏が運用している手術
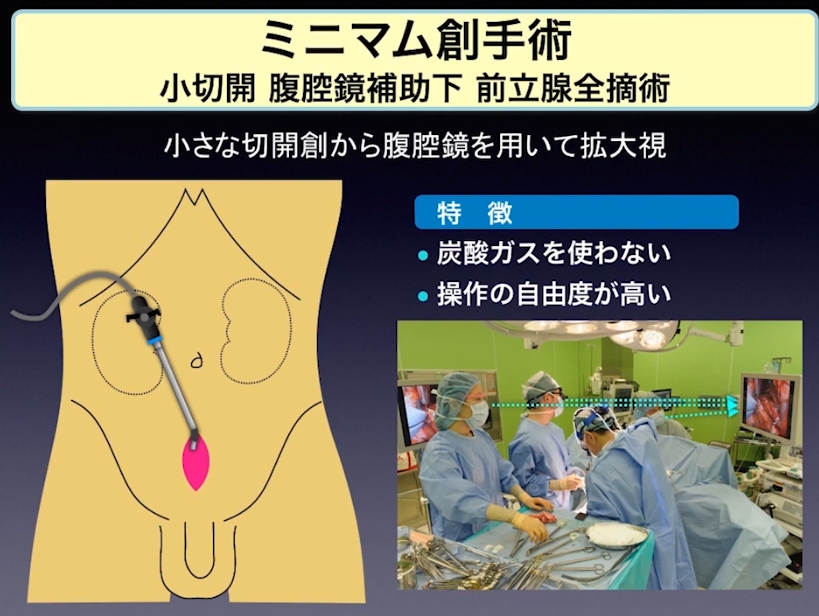
・長所・短所
⇒リンパ節郭清が行いやすい
⇒拡大手術ができ進行症に向いている
⇒根治性の高い手術(手術者の技量に依存)
・熟練が要し、慣れても難しい
※高い手術スキルがないと拡大リンパ節郭清ができない
※診断の問題点・治療の問題点を含めて主治医と要確認が必要だ
※高リスクにおけるリンパ節転移の率
⇒23.7%
※転移の平均的大きさ:1.8mm
⇒大半のリンパ節転移をCT検査で見逃している(再発因子)
※CTでは8mm以上でないと映らない

■施設間、術者間で成績の差が大きい(手術方式・病院の選択)
<<事前確認項目>>
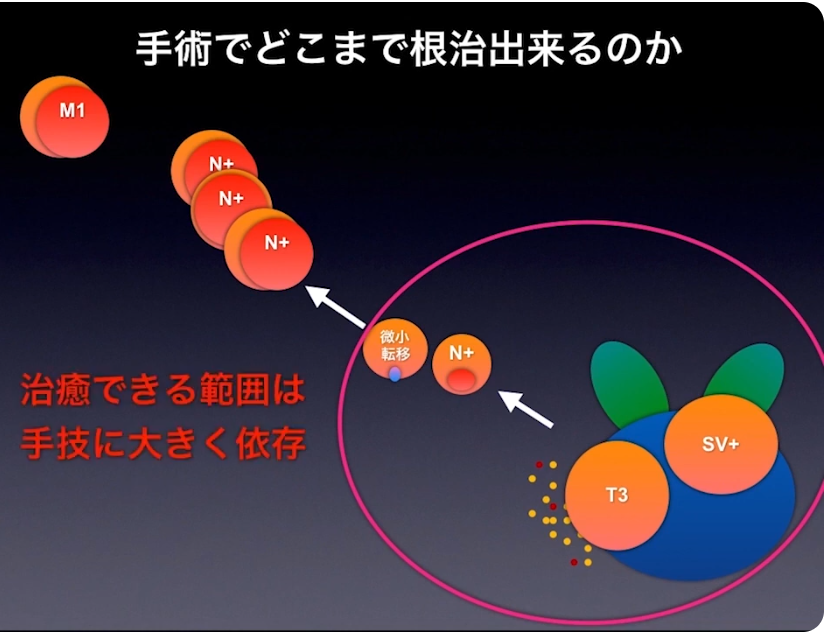
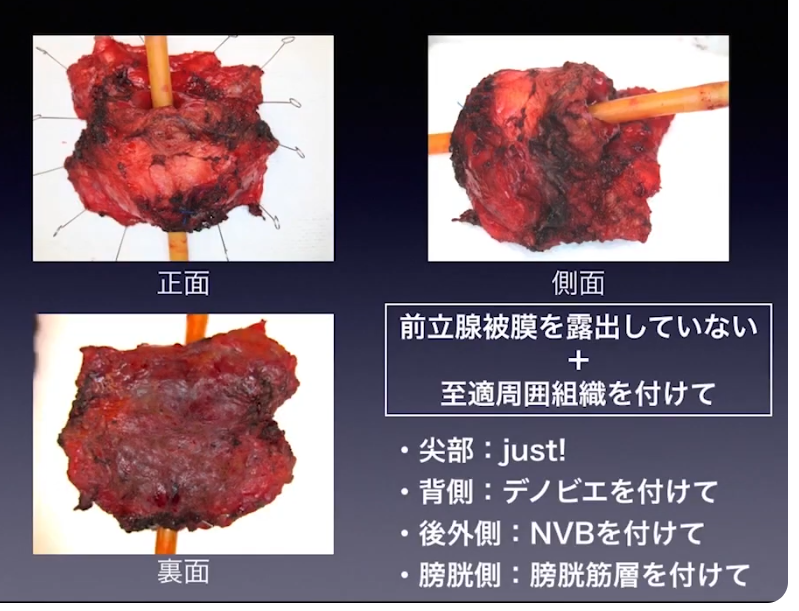
・根治性
⇒断端陽性率、再発率
・出血量
⇒輸血の有無
・神経温存の成績
・失禁の割合

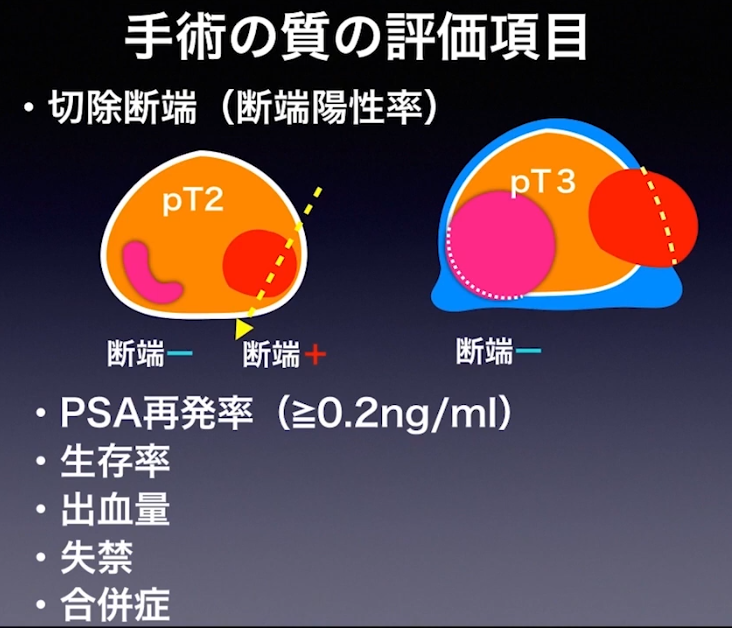
■手術の質の評価項目
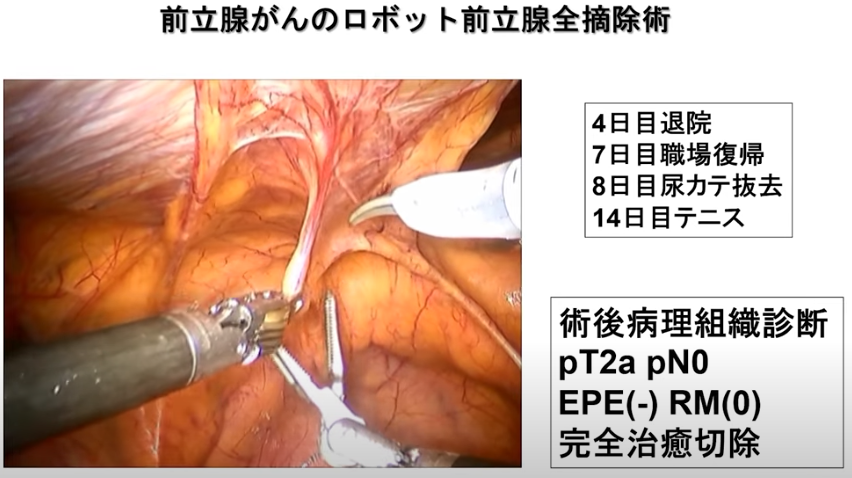
◆切断断端(断端陽性率)
⇒pT2の場合:断端陽性は-
※但し、手術ミスでガン細胞領域を斜めに切除すると
⇒断端陽性は+になる
⇒pT3の場合:断端陽性は-と+(膜外浸潤部位)の混在
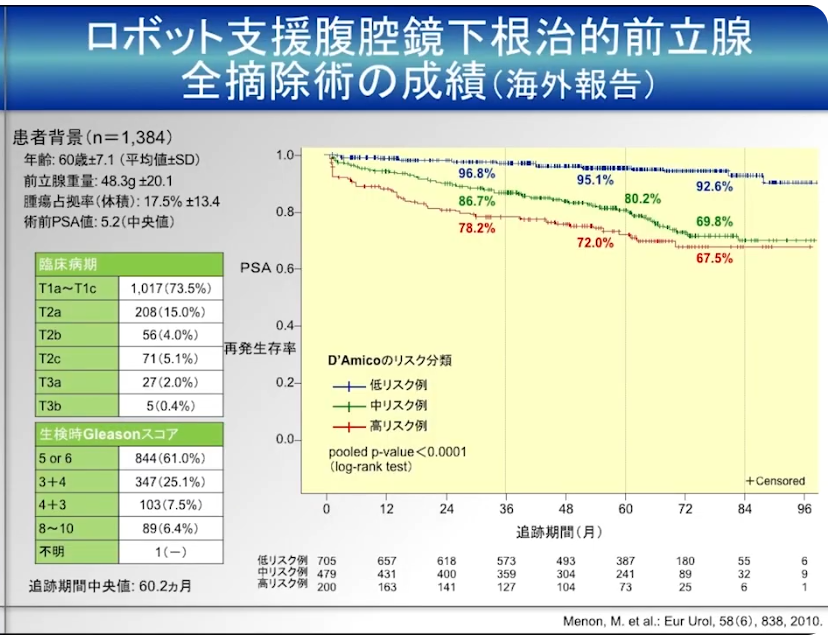
・2010年度時点でのロボットの全摘除術の成績例
・再発率:リスク度別推移比較
⇒5年目で比較すると
・ランセット調査例(2016年度)

・米国泌尿器科学会レポート

・NCCN(全米総合がん情報ネットワーク)ガイドライン2017



・合意できない内容(熊谷総合病院 泌尿器科 川島清隆氏)

・豊富な経験・熟練の医師を見つけるは至難の業
・ミニマム創手術とダビンチ手術の特徴比較した書籍
⇒公平に検証している

■熊谷総合病院 泌尿器科 川島清隆氏の見解

・目標(ゴール)

・手術はまゴールへの途上

↓

・熊谷総合病院 泌尿器科 川島清隆氏の実感

・根治の難しさ
⇒拡大リンパ節郭清を含めて手技に依存
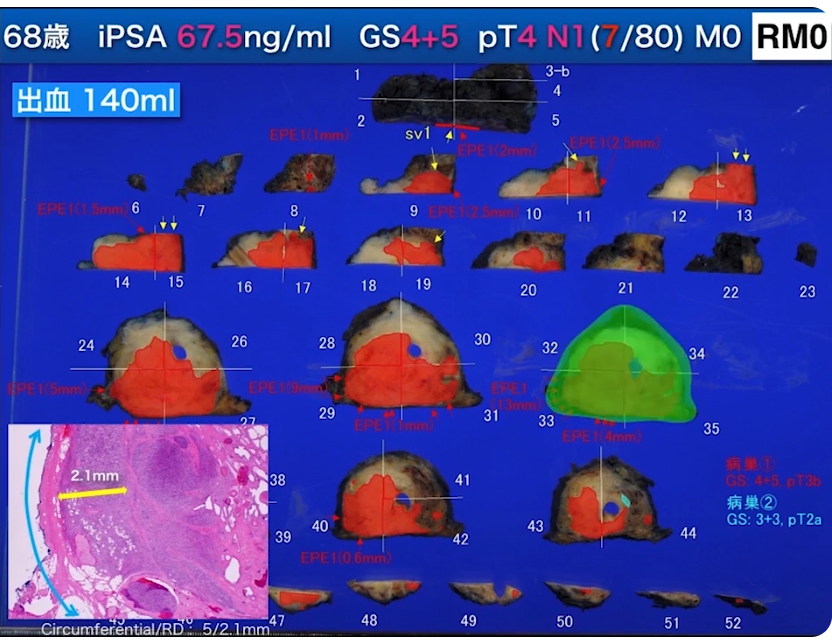
・EPE1:被膜外進展ガン
・RMI:断端陽性部位

<参考情報>
・局所的にはガン細胞を取り切れた事例
⇒リンパ節転移数:80個
⇒7個転移が有った

↓

・局所浸潤はなんとか対応
・転移を含めた治療(マルチモダリティ)
⇒放射線、ホルモン治療で対応
<参考情報>
※高リスクにおけるリンパ節転移の率
⇒23.7%
※転移の平均的大きさ:1.8mm
⇒大半のリンパ節転移をCT検査で見逃している(再発因子)
※CTでは8mm以上でないと映らない

・高リスクで根治を目指すと
⇒括約筋の損傷があり
⇒失禁(尿漏れ)が起きる
・薄い皮膜間の剥離
⇒息を止めて剥離手術(高度なスキルを要す)
※祈りの気持ちで臨むレベルかもしれない


・拡大リンパ節郭清
⇒大変な手術(行われ無い事が多い)
⇒しっかりやらないといけない(根治を目指して)
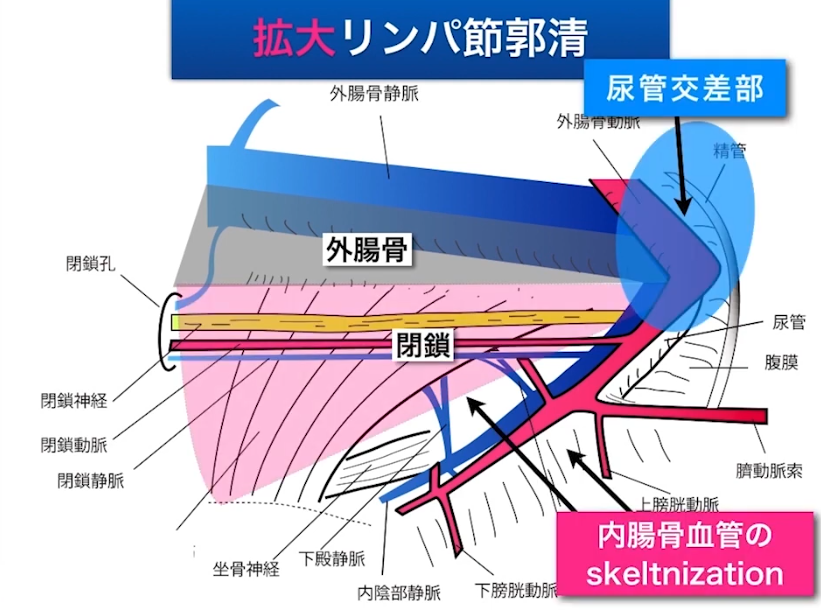
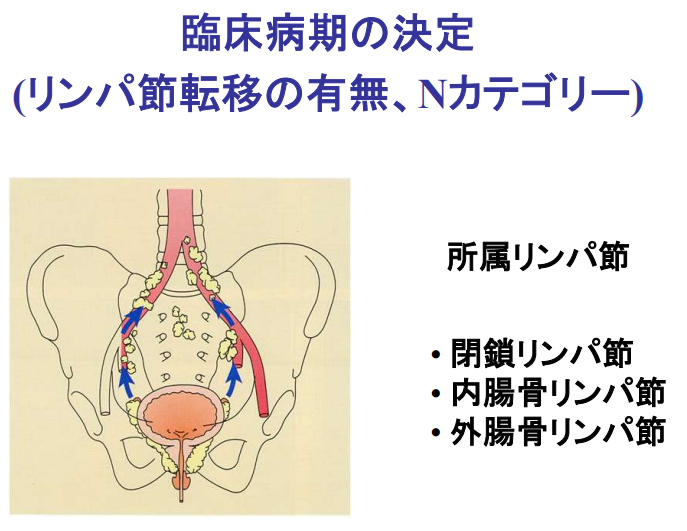
・内腸骨
⇒頻度が多い部位
⇒非常に郭清が難しい
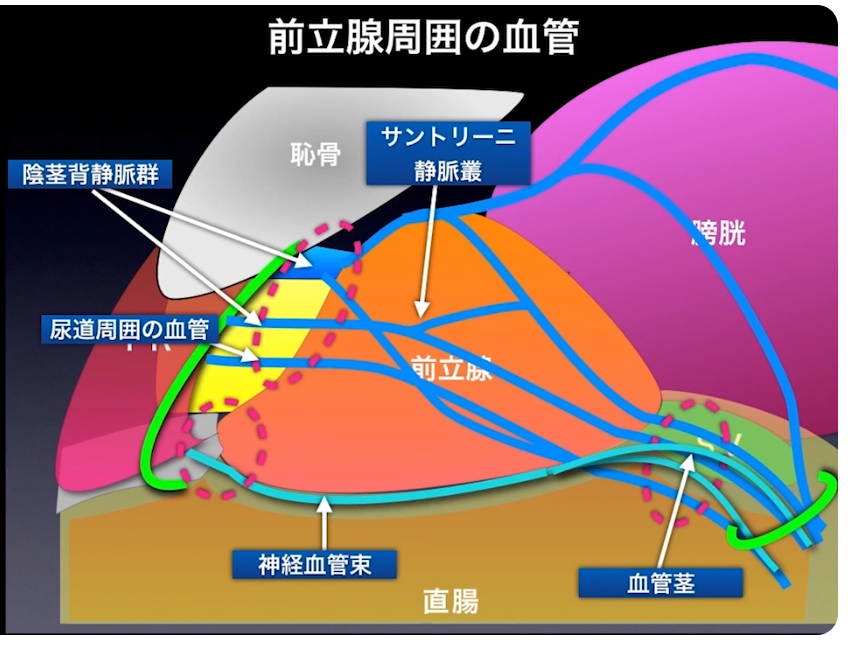
※実際の手術しているシーンとその詳細な内容が説明がされている


・前立腺周囲の血管の出血を抑える
⇒赤の点線の3箇所
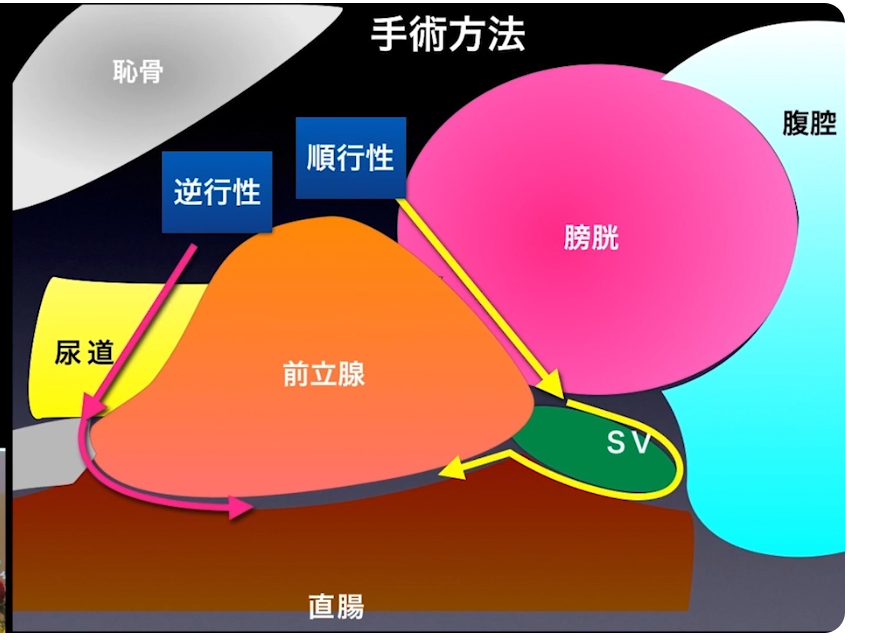
・手術方法(ロボット)
⇒逆行性
⇒順行性
・ミニマム創手術
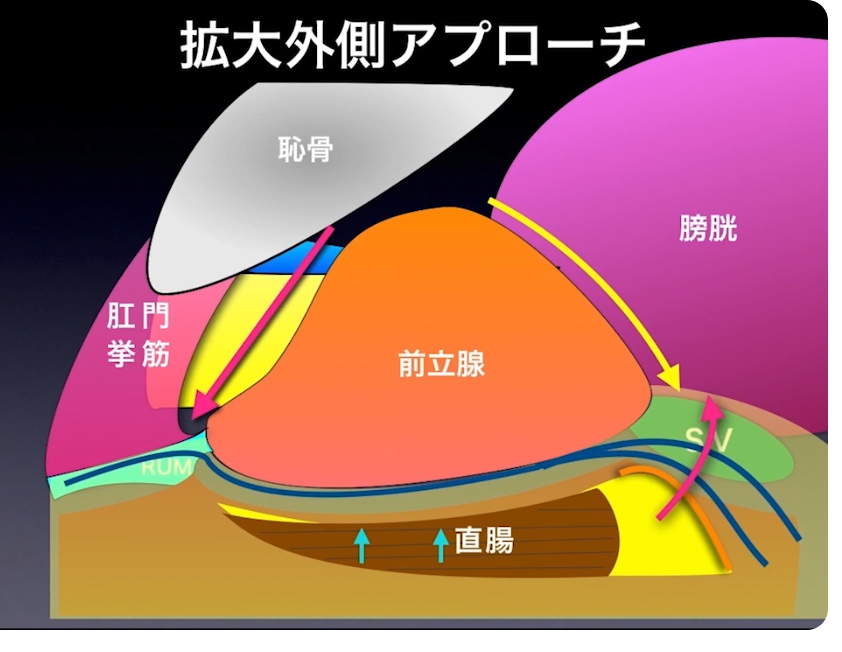
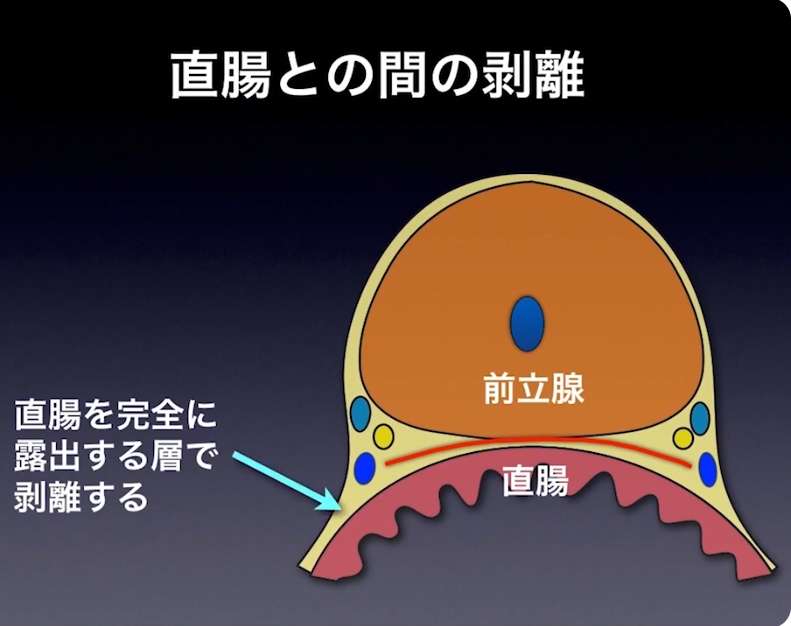
・直腸との間の剥離
※実際の手術しているシーンとその詳細な内容が説明がされている
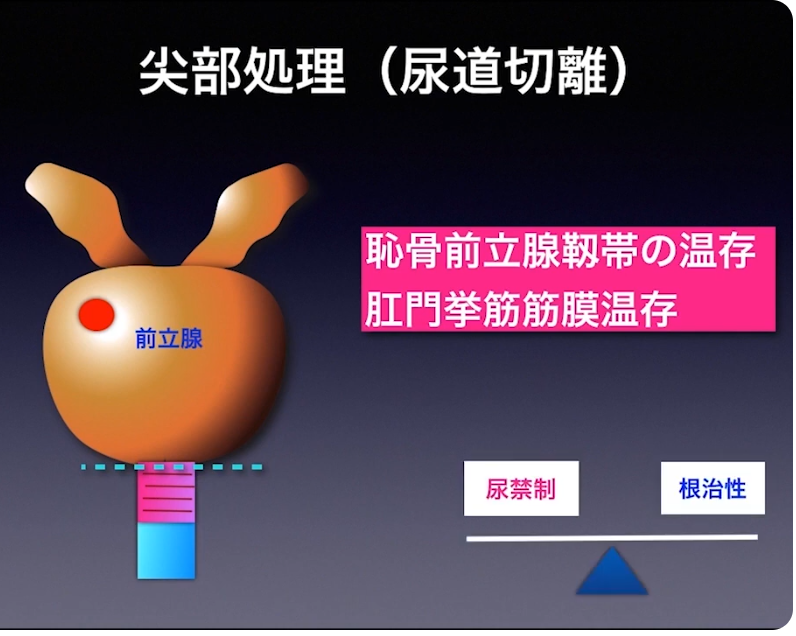
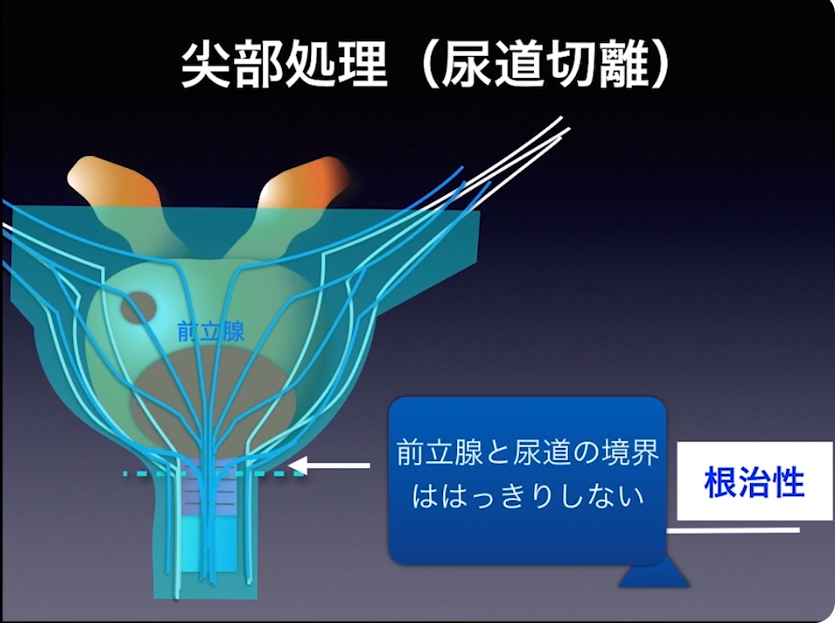
・尿道切離
⇒ガン細胞が尿道から離れていると
⇒機能温存ができる
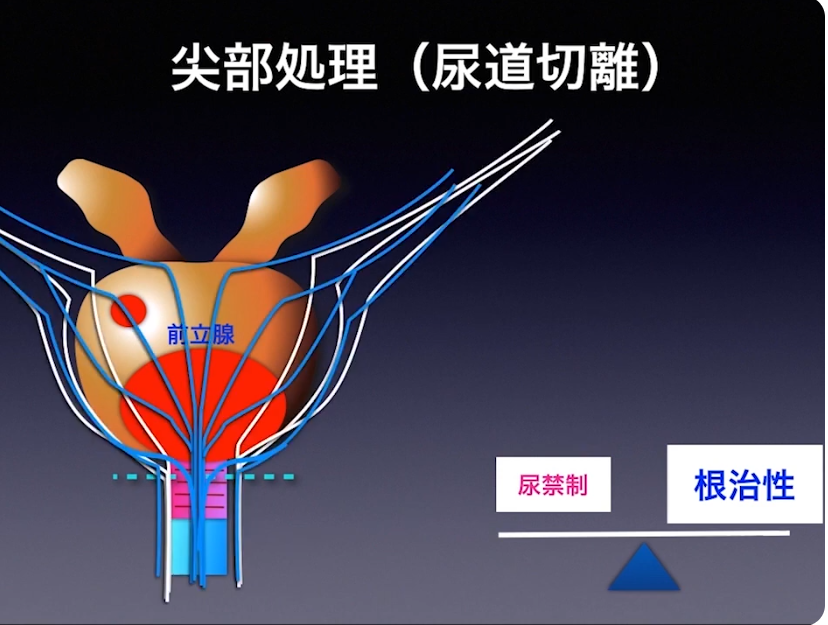
・ガン細胞が尿道から近いと
⇒血管や神経、膜が廻りにあり
⇒回りがよく見えなくなる
⇒見ないで手術するのは難しい
※実際の手術しているシーンとその詳細な内容が説明がされている

↓
↓
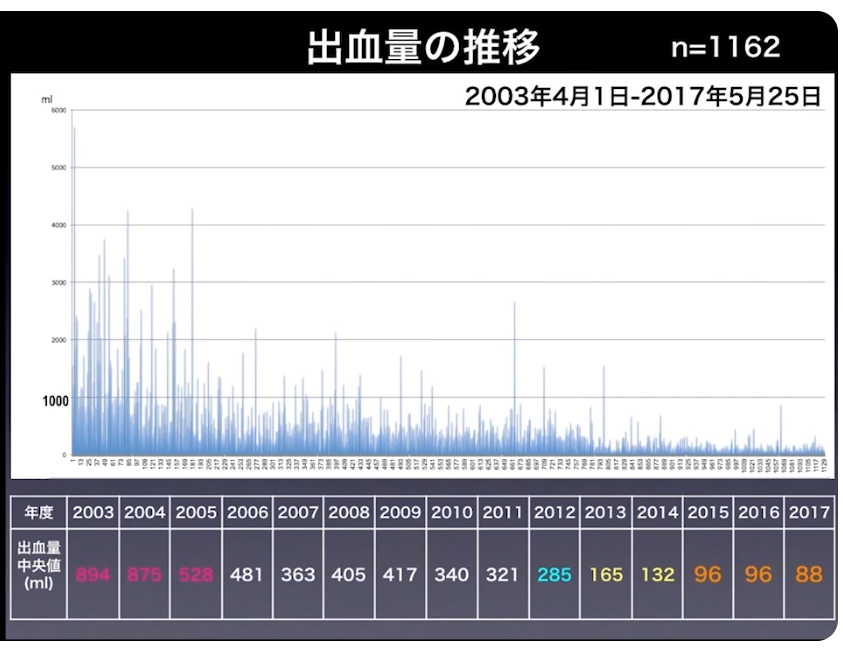
・出血量
⇒中央値で88㏄(2017年時点)
⇒輸血はしない
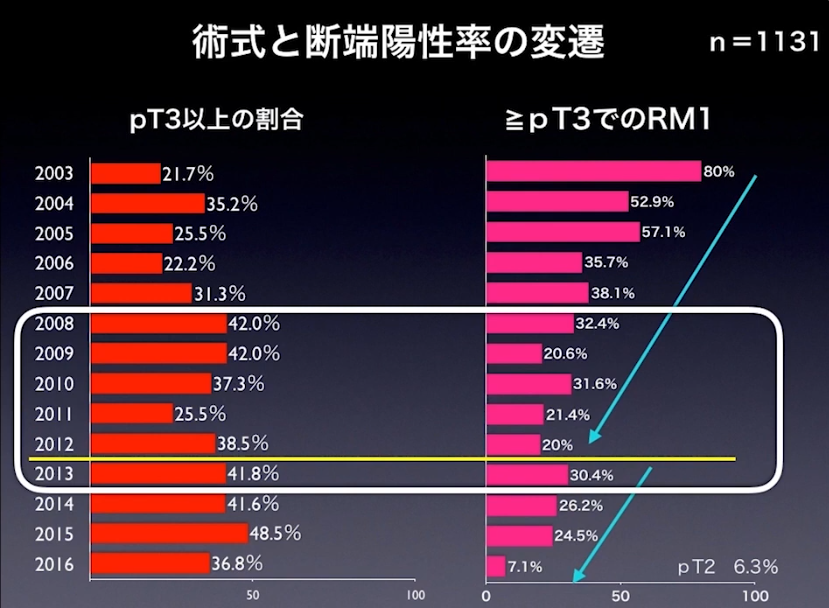
・pT3以上、断端陽性率(RMI)の推移
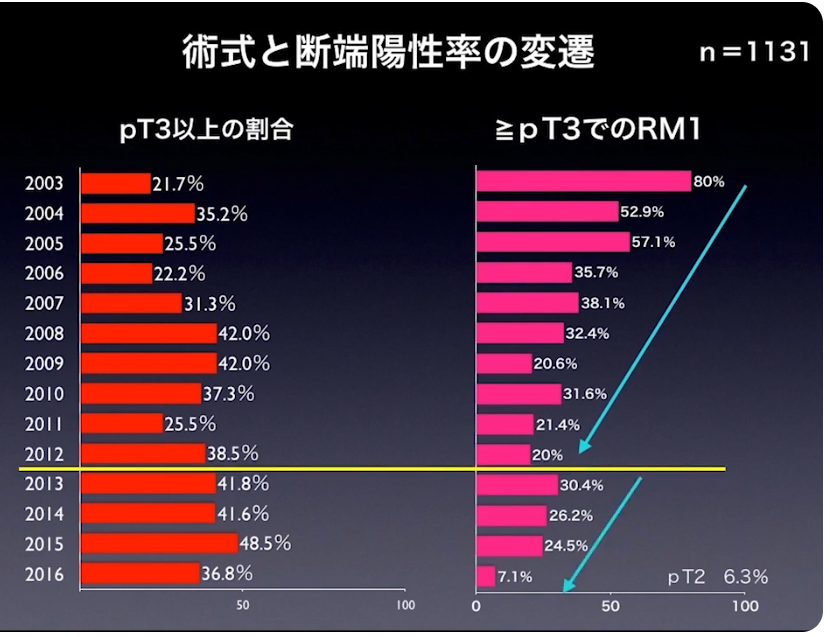
・手技が安定してきた期間(白枠)
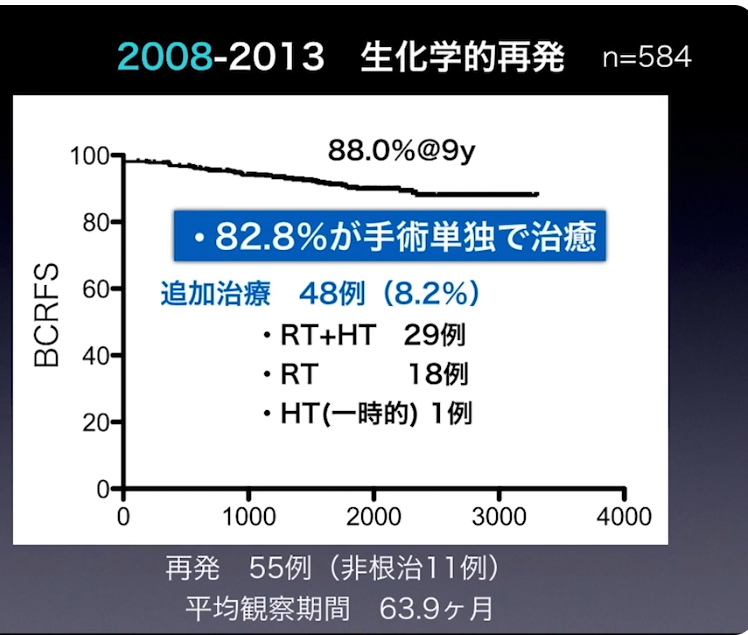
・同期間の再発率の推移
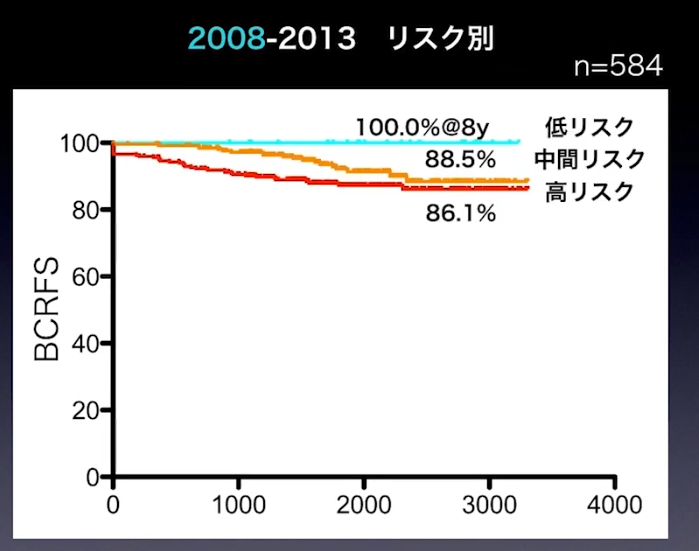
・リスク別比較推移
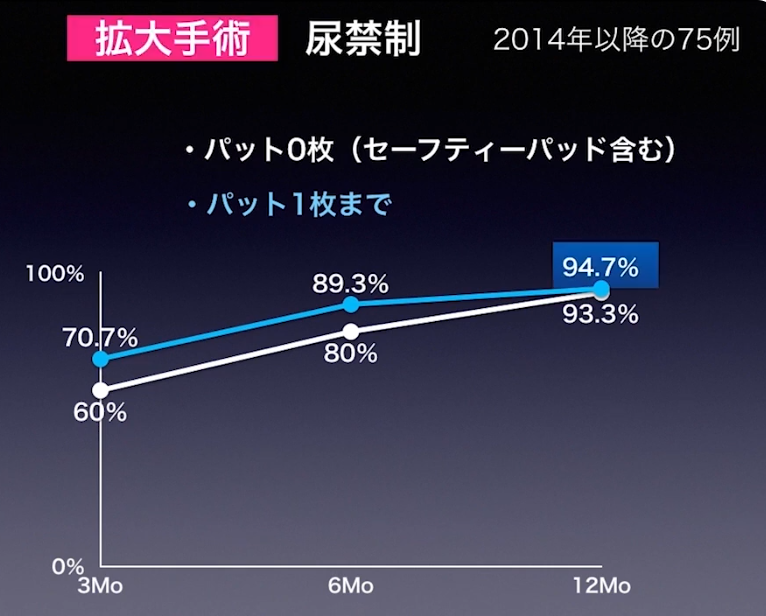
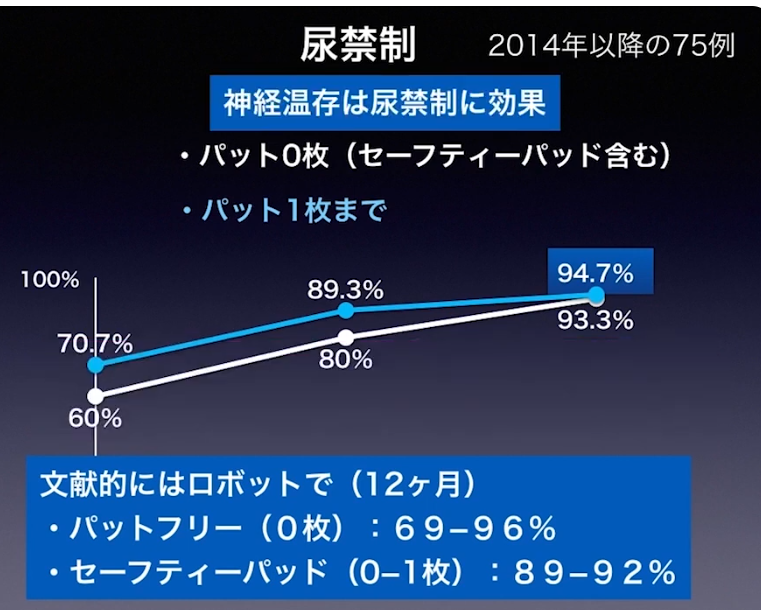
・尿禁制の推移
・ロボット手術の場合(文献)
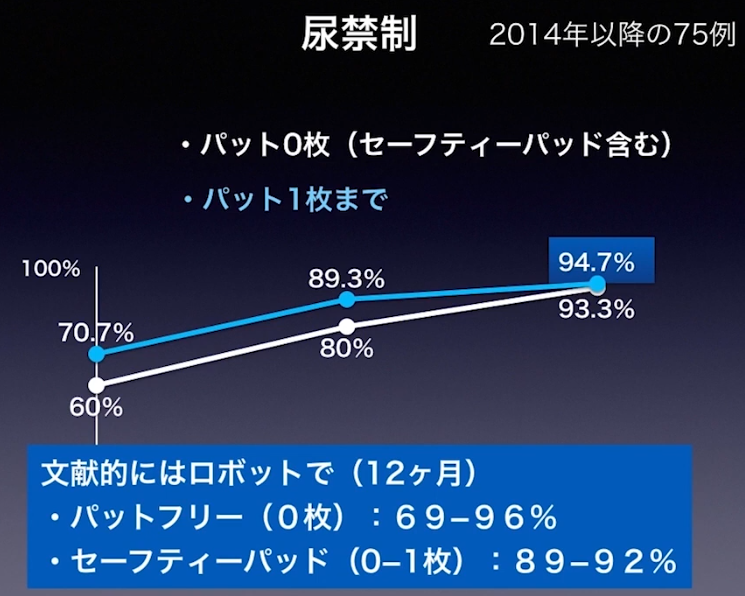
・神経温存
⇒尿禁制に効果
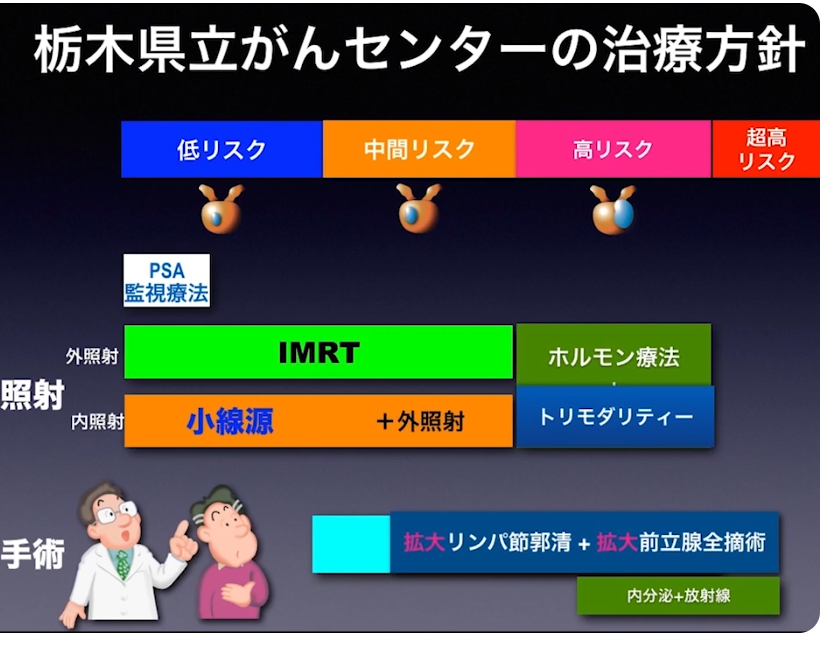
・栃木県立がんセンターの治療方針
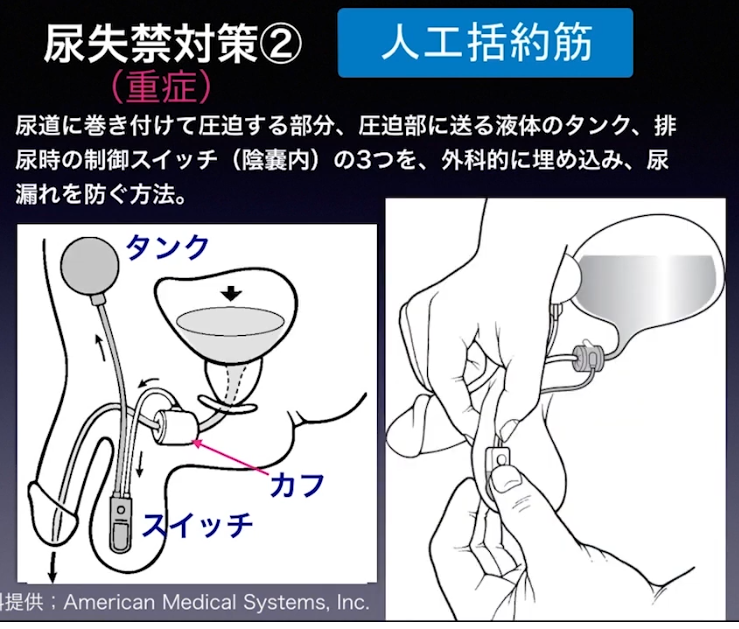
・ミニマム創手術の合併症


■手術の評価
・リンパ節転移
⇒事前にはほとんど分からない(手術して初めて分かる)

※高リスクにおけるリンパ節転移の率
⇒23.7%
※転移の平均的大きさ:1.8mm
⇒大半のリンパ節転移をCT検査で見逃している(再発因子)
※CTでは8mm以上でないと映らない
■追加治療

・術後のフォローアップ

・再発

・まとめ

・予防(事前・事後)

■重要なメッセージ

■手術のメリットのまとめ
・特にリンパ節転移は手術で初めて分かる
⇒1~2個の転移であれば根治出来ることもある

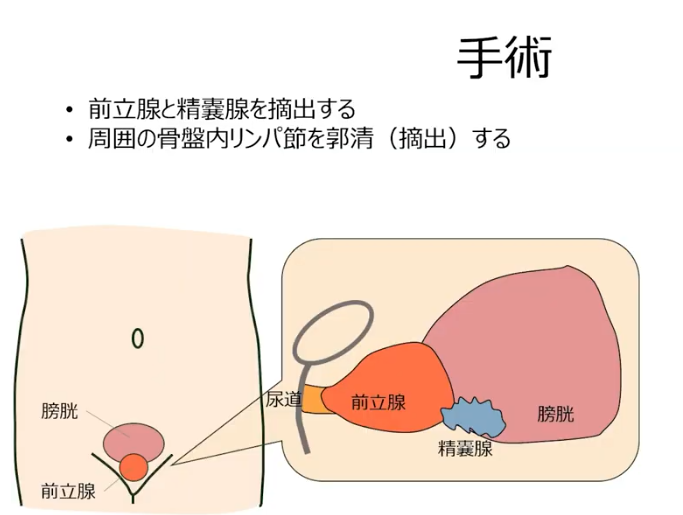
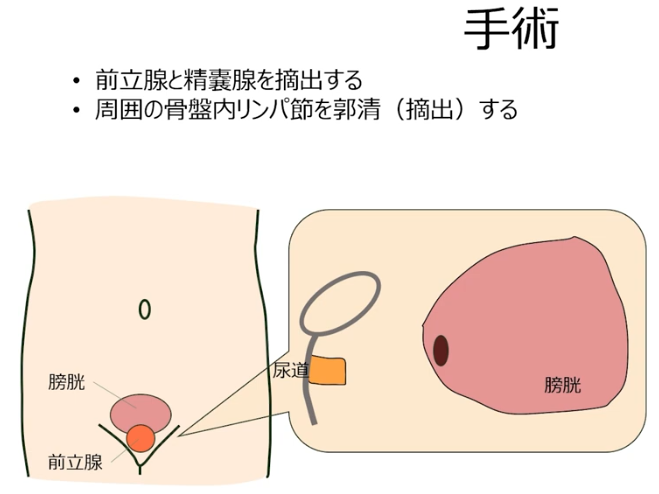
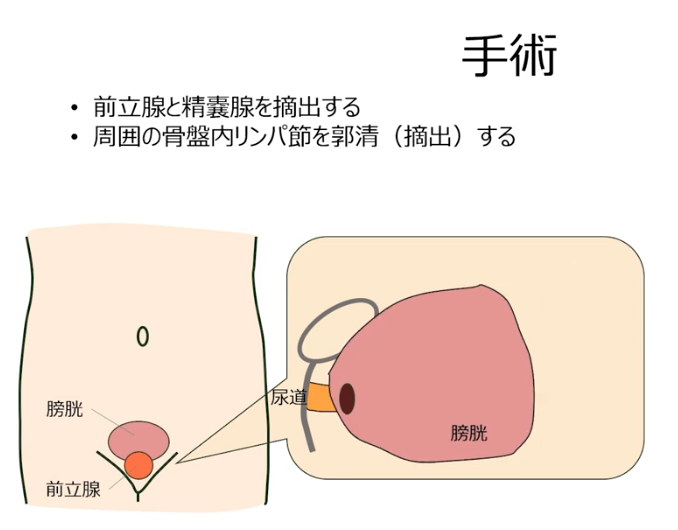
※周囲の骨盤内リンパ節を郭清(摘出)する場合もあるので事前確認
⇒リンパ節への転移対応(全員ではない)
↓



<参考情報>
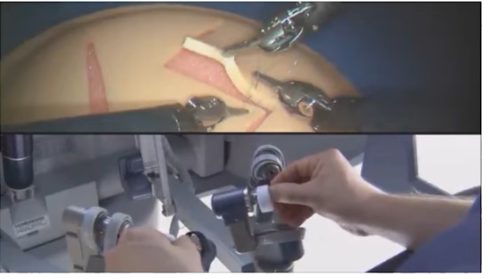
・前立腺周囲の膜構造(右図)
⇒左図の黄色の領域に該当する(神経を含む)
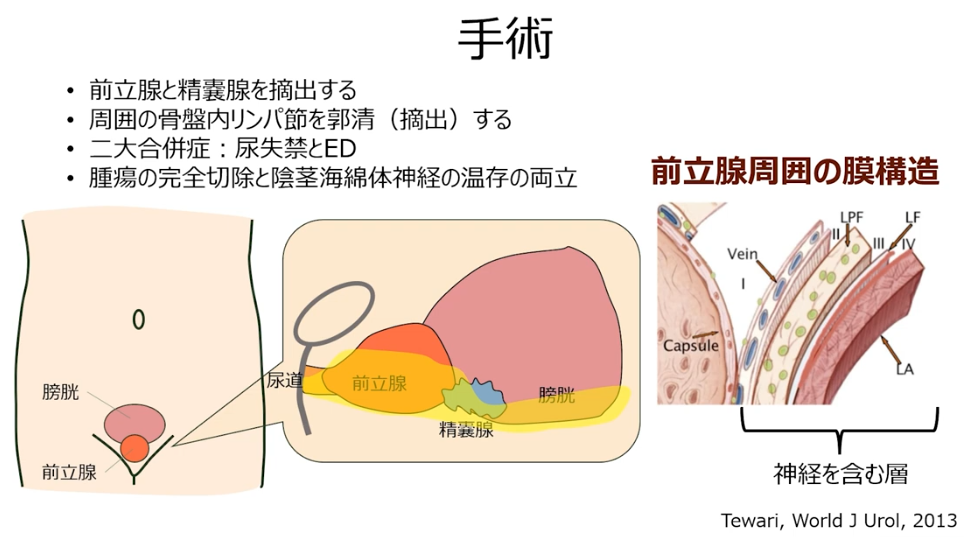
・イメージとして4枚程のサランラップ層を1枚毎に剥ぎ取る手術
⇒緻密な手術が必要になる